Азелик при розацеа
Содержание:
Эритематозно-телеангиэктатическая форма –
Клинические особенности – данный тип характеризуется либо появлением стойкой эритемы (т.е. покраснения) в средней трети лица, либо частыми, но быстро проходящими приступами гиперемии. Гиперемия от эритемы отличается прежде всего своей длительностью – она имеет свойство быстро проходить, при этом выраженность покраснения при гиперемии может быть от умеренной до очень интенсивной. Кроме этого пациенты часто жалуются на проглядывающие сквозь кожу мелкие кровеносные сосуды (телеангиэктазии), а также на отечность лица, шероховатость кожи или шелушение, ощущение стягивания.
Телеангиэктазии при розацеа: фото
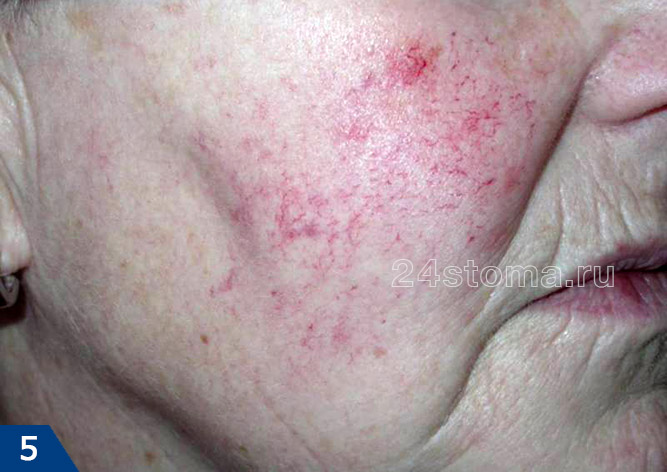
При этой форме большинство пациентов связывают резкое ухудшение состояния с воздействием раздражающих факторов – употребление горячих напитков, острой пищи, воздействие солнца, тепла и др. Как правило, эти пациенты отличаются чувствительной кожей и поэтому в ответ на нанесение на поверхность кожи различных средств – у них часто возникает в коже ощущение жжения и покалывания. Многие пациенты при этом типе розацеа не считают, что они чем то болеют, и не обращаются за квалифицированной помощью (24stoma.ru).
Схемы лечения эритематозно-телеангиэктатической формы –
| Выраженность | Лечение |
|
Мягкое течение – характеризуется слабой стойкой эритемой или не слишком частыми мягкими кратковременными вспышками гиперемии. Имеются редкие телеангиэктазии. |
|
|
Умеренное течение – наблюдается умеренная стойкая эритема или частые неприятные вспышки гиперемии. Имеется несколько хорошо выраженных телеангиэктазий. |
В дополнение к вышесказанному:
|
|
Тяжелое течение – наблюдается выраженная стойкая эритема или частая сильная гиперемия. Возможно наличие отека тканей в области покраснения. Много хорошо выраженных телеангиэктазий. Пациенты могут жаловаться на жжение, покалывание, шелушение кожи или образование бляшек. |
В дополнение к вышесказанному:
|
* Эффективность препаратов с бримонидином была подтверждена в клинических исследованиях «Fowler J, Jackson M, Moore A, опубликованных в журнале Drugs Dermatol 2013; 12: 650-656».
Розацеа на лице: лечение эритематозно-телеангиэктатической формы (фото до и после)
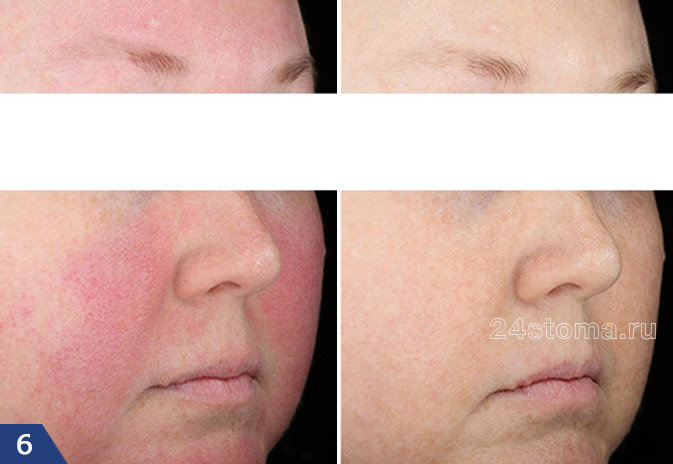
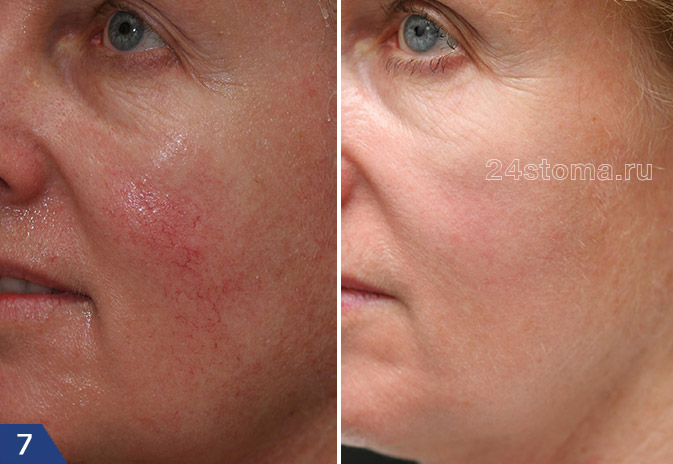
Лечение лазером
В современной медицине существует много новых и прогрессивных методов лечения патологий, таких как розовые угри. Самым эффективным из них является лечение розацеа лазером. Суть процедуры заключается в воздействии волн разной длины на пораженное место. Обработка лазером участка кожи, покрытого розовыми угрями, приводит к «склеиванию» расширенных капилляров. После чего красное пятно становится светлым, и снимается воспаление.
Важно! Нельзя проводить процедуру лазеротерапии после прохождения рентгена и исследования радиоизотопами. В косметологии лечение лазером назначают при таких патологиях:
В косметологии лечение лазером назначают при таких патологиях:
- розацеа;
- рубцы;
- др.
С помощью лазера проводятся эпиляция, пилинг и процедуры для омолаживания кожного покрова.
Чаще всего розацеа возникает у людей:
- с рыжими волосами:
- у альбиносов;
- с белым кожным покровом;
- с нарушениями гормонального фона;
- имеющих аутоиммунные заболевания;
- болеющих гастритами, язвами, дуоденитами.
Антибиотики, принимаемые внутрь при розацеа
Наиболее эффективные антибиотики для перорального приема при лечении розацеа на лице:
-
Метронидазол. Этот препарат обладает выраженным антибактериальным эффектом и редко, по сравнению с другими антибиотиками, дает осложнения. Поэтому принимать его можно на протяжении 8 недель, но не более.
-
Орнидазол. Этот препарат обладает действием, аналогичным Метронидазолу. Его назначают по 500 мг 1 раз в сутки. Курс лечения длится не более 10 дней.
-
Доксициклин. Это антибиотик, относящийся к группе тетрациклинов. Его назначают в том случае, когда воспаление спровоцировано не одним, а несколькими видами патогенной флоры. Средняя дозировка составляет 200 мг 2 раза в день.
-
Миноциклин. Также антибиотик тетрациклиновой группы. Его назначают при условии, что больной плохо реагирует на терапию Доксициклином. Если заболевание находится в острой стадии, то пациенту назначают по 100 мг лекарственного средства в сутки. По мере угасания воспаления дозировку снижают до 50 мг в сутки. Максимальная продолжительность лечения не должна превышать 14 дней. Если не соблюдать это условие, то повышается риск развития таких осложнений, как печеночная недостаточность, дисбактериоз, нарушения работы почек.
-
Рокситромицин. Антибиотик из группы макролидов. Этот препарат назначают в том случае, когда была выявлена чувствительная к нему бактериальная флора. Максимальная суточная доза не должна превышать 0,3 г, ее разделяют на 2 приема. Продолжительность терапии составляет 21 день, но не более.
-
Эритромицин. Это препарат выбора в лечении розацеа, поэтому его назначают чаще остальных. Он обладает широким спектром антибактериальной активности и в большинстве случаев отлично переносится больными. Суточная доза может варьироваться в диапазоне 0,5-1,5 мг.
Приведенные лекарственные средства подходят для лечения среднестатистического больного, у которого розацеа протекает на фоне отсутствия тяжелых сопутствующих патологий. Если имеется то или иное поражение органов пищеварительной системы либо гормональные нарушения, то некоторые лекарственные средства могут быть противопоказаны к приему. Поэтому самостоятельное назначение антибиотиков является недопустимой мерой в лечении розацеа.
Автор статьи:
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Задать свой вопрос
Уход за кожей при розацеа
Сбалансированный уход за кожей имеет огромное значение как для облегчения, а иногда и купирования симптомов заболевания, так и для поддерживающей терапии и профилактики обострения. Классические рекомендации для пациентов с розацеа – щадящее очищение, увлажнение кожи, регулярное применение солнцезащитных кремов, исключение травмирующих кожу процедур.
Очищающие препараты подбираются таким образом, чтобы с одной стороны, не обезвоживать кожу, с другой – обеспечить тщательное очищение, так как многие чужеродные вещества и продукты жизнедеятельности микроорганизмов могут выступать провоцирующими факторами.
Иногда целесообразна комбинация очищающих средств – чередование в разные дни препаратов с более выраженным очищающим и дезинфицирующим действием и щадящих препаратов, минимально нарушающих целостность кожного барьера.
Дополнительное увлажнение рекомендуется, так как при розацеа за счет повреждения кожи увеличивается трансэпидермальная потеря воды, кроме того, фармпрепараты для лечения могут вызывать сухость и раздражение. Увлажняющие препараты подбираются индивидуально с учетом переносимости, эффективности и комфортности при использовании. Учитывая повышенную чувствительность кожи у пациентов с розацеа, иногда процесс подбора может быть достаточно сложным и длительным.
В солнечную погоду, в зонах с очень интенсивным солнечным излучением и при недостаточно плотной облачности, при длительном нахождении на открытых пространствах пациентам с розацеа рекомендуется использовать эффективные солнцезащитные средства с СПФ не менее 30. При выборе солнцезащитного крема также возможны сложности, так как у некоторых пациентов защитные фильтры могут вызывать раздражение кожи. В таких случаях проблема решается путем терпеливого подбора подходящего средства и преимущественного использования механических способов защиты (одежды и аксессуаров)
Средства для регулярного ухода за кожей подбираются с учетом влияния ингредиентов на течение заболевания, а также общего состояния кожи. Специальных исследований, позволяющих рекомендовать определенные косметические средства, которые с большой долей вероятности подойдут большинству пациентов, не проводилось. Успех в большой мере зависит от опыта лечащего врача.
С помощью сбалансированного ухода можно не только уменьшить чувствительность кожи, но и повысить ее устойчивость к воздействию факторов внешней среды, создать благоприятные условия для нормализации микрофлоры, выровнять текстуру и цвет, предотвратить и скорректировать формирование последствий заболевания и возрастных изменений. Существует успешный опыт применения у пациентов с розацеа косметических препаратов с кислотами, ретиноидами, витамином С и другими активными ингредиентами. Однако это требует виртуозного владения косметическими препаратами, опыта и терпения, лояльности пациента. Поэтому в случаях, когда дерматолог не обладает специальными умениями, а пациент не мотивирован достигать результата именно косметическими средствами, лучше ограничиться подбором щадящего препарата для очищения, солнцезащитного и нейтрального увлажняющего средства. Выбор косметических процедур также проводится с учетом опыта лечащего врача.
Хотя в некоторых случаях наблюдается выраженный положительный результат, в том числе от пилингов, фототерапии, методов из арсенала эстетической медицины, которые можно было бы однозначно рекомендовать всем или большинству пациентов с розацеа, нет.
Кроме того, так как косметические процедуры — это всегда дополнительные финансовые и временные траты, а стойкий положительный эффект не может быть гарантирован, принятие решения о целесообразности их включения в лечебный план зависит, в том числе, от возможностей и желания пациента.
Народные средства
Средства от купероза на лице, которые предлагает народная медицина, способны помочь на ранней стадии заболевания и улучшить состояние кожи в целом: повысить упругость, выровнять цвет лица.
Самыми популярными рецептами являются:
- Ягодные маски. Несколько свежих ягод (предпочтение следует отдавать клубнике, малине, бруснике, облепихе и клюкве) следует растолочь в пюре и нанести на лицо на 15-20 мин., после чего снять маску салфеткой и ополоснуть лицо прохладной водой. При желании можно использовать не пюре, а сок из ягод, загустив его картофельным крахмалом. Кожа после курсового применения такой маски (не менее 4 недель, 1-2 раза в неделю) подтягивается и приобретает свежий вид.
- Ромашковый тоник с аскорутином. Для его приготовления 1 ст.л. сухих цветков заваривают стаканом кипятка. Спустя 40-60 мин. процеживают и в настой добавляют растертую в пыль таблетку аскорутина. Такой тоник необходимо хранить в холодильнике и протирать им лицо два или более раз в день, встряхивая перед применением.
- Травяные компрессы. Можно использовать ромашку, календулу, цветы конского каштана, хвощ, тысячелистник, зеленый чай. Смесь трав (1 ст.л.) залить 300 мл воды, кипятить под крышкой в течение 5 мин., затем остудить и процедить. В отваре смачивать марлю и делать примочки на лицо (10-15 мин.) в течение месяца через день.
- Масляные аппликации. В 1 ст.л. базового масла (миндального, виноградных косточек, жожоба или лесного ореха) добавить пару капель эфирного (розмарина, кипариса, розы) и нанести смесь на лицо. По истечении 30-40 мин. можно просто промокнуть лицо салфеткой. Такую процедуру лучше делать по вечерам в течение 30 дней.
Если на лице уже проявился сосудистый рисунок, то с помощью косметики избавиться от него не получится, и даже аппаратные процедуры (лазер, озоно- и фототерапия, электрокоагуляция) не гарантируют, что телеангиоэктазии не появятся снова
Поэтому главное, на что должно быть направлено внимание при борьбе с куперозом – это обеспечение профилактики усугубления этой проблемы
Для этого необходимо избегать травмирующих кожу процедур и ситуаций, избавиться от вредных привычек, наладить питание и прием витаминов, убедиться, что проблема не вызвана соматическими заболеваниями, и, наконец, использовать подходящие для чувствительной кожи средства для ухода.
Оформление статьи: Мила Фридан
Купероз: всё о патологии
Румяные щёки считаются признаком здоровой и красивой кожи. Однако иногда, внимательно всматриваясь в такой румянец, можно рассмотреть красные прожилки. Это воспалённые мелкие капилляры. В косметологии такое проявление называется куперозом. В дерматологии для такого фактора имеется свой термин – телеангиоэктазия. Фактически эти два термина – синонимы, которые употребляются в разных сферах.
Капилляры на кожном покрове лица заметно проявляются вследствие нарушения циркуляции крови в них. Стенки таких мелких сосудов из-за каких-либо факторов теряют эластичность, а также становятся ломкими. Из-за этого они после расширения в моменты нагрузок, когда кровь приливает к лицу, не могут обратно сузиться.
Это проявляется сначала в виде покраснения кожных покровов щёк, лба, подбородка или крыльев носа. Через некоторое время на поражённых участках кожи формируется отчётливо видная сеточка сосудов. Впоследствии её первоначальный розовый цвет приобретает фиолетовый оттенок.
Такая патология может касаться только отдельных капилляров. В этом случае питание кожного покрова не нарушается. При таком развитии процесса можно говорить только о косметическом дефекте.
Однако если красные прожилки охватывают значительные участки кожного покрова и это затрагивает глубже расположенные сосуды, то такое проявление является заболеванием. Именно в этом случае нарушается снабжение кожного покрова кровью, а сама кожа впоследствии становится морщинистой и дряблой. Для решения вопроса этой проблемы необходимо лечение.
Купероз может являться как самостоятельной болезнью, так и симптомом, проявившимся из-за заболеваний желудка, кишечника или печени. Патология чаще проявляется у женщин. При этом светлый кожный покров блондинок более всего подвержен такому процессу.
Купероз развивается из-за потери стенками сосудов эластичности. Это может происходить из-за врождённых или приобретённых факторов. Причины такого проявления следующие:
- наследственный фактор;
- дефекты на генетическом уровне;
- изменение в капиллярах из-за склеротических проявлений;
- травмы стенок сосудов вследствие аутоиммунных процессов.
При патологиях в организме на генетическом уровне телеангиоэктазии могут проявляться в качестве сопутствующего синдрома. При этом такие изменения кожного покрова удалить невозможно, так как генетический код больного перепрограммировать нельзя. Могут быть применены лишь временные меры для того, чтобы уменьшить выраженность такого проявления.
При наследственной предрасположенности кожный покров не претерпевает никаких изменений до тех пор, пока он не подвергается воздействию некоторых факторов. К ним относятся:
- Патологии желудка, кишечника, а также печени.
- Гипертония.
- Болезни, затрагивающие половые железы.
- Аллергия.
- Заболевания сердца или лёгких.
- Существенное понижение иммунитета.
- Часто возникающие стрессовые ситуации, а также депрессии приводят к повышению давления крови в мелких сосудах, что негативно сказывается на состоянии покрова кожи и самих капилляров.
- Гормональные нарушения. Такие изменения происходят в женском организме во время вынашивания ребёнка или при климаксе. К таким же нарушениям может приводить лечение препаратами гормонов или длительное применение гормональных контрацептивов.
- Резкие перепады температур. Такие резкие смены могут быть как в бане, так и в сауне, при выполнении косметических процедур. Перепады особенно часто проявляются при выполнении функциональных обязанностей в цехах с повышенными температурами. Резко континентальный климат неблагоприятно воздействует на кожу при сменах температур из-за сильных морозов, а также летней жары.
- Ожоги, вызванные солнечными лучами или обморожение.
- Длительное злоупотребление алкоголем. Спиртные напитки способствуют частому возникновению спазмов сосудов, которые впоследствии резко расширяются. Заболевание может быть спровоцировано употреблением красного вина.
Купероз может являться последствием «любви» к острым блюдам или приправам. Очень горячая пища, маринады, кофе и шоколад также являются провоцирующими факторами. Многих интересует, какие имеются отличия между куперозом и розацеа. Для этого необходимо рассмотреть, что собой представляет такое хроническое заболевание, как розацеа.
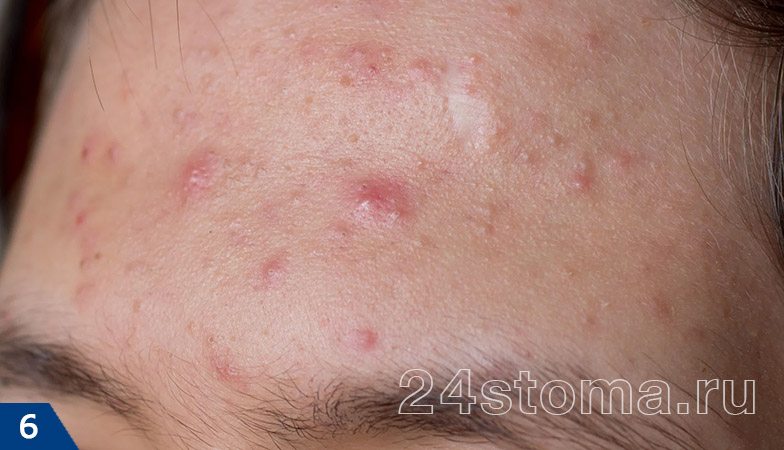
Папуло-пустулезная форма –
Папуло-пустулезная форма розацеа проявляется в виде стойкой эритемы в средней трети лица, на фоне которой имеются единичные или множественные папулы или пустулы (имеют вид прыщей). У некоторых пациентов могут наблюдаться бляшки, возвышающиеся над поверхностью кожи. При лечении этой формы на первом этапе важнее всего убрать воспалительный компонент, и только после этого переходить к коррекции эритемы или телеангиэктазий.
Схемы лечения папуло-пустулезной формы –
| Выраженность | Лечение |
|
Мягкое течение – имеется несколько папул или пустул без бляшек; наблюдается умеренная стойкая эритема. |
|
|
Умеренное течение – от нескольких до многочисленных папул или пустул (но без бляшек); наблюдается умеренная стойкая эритема. |
|
|
Тяжелое течение – многочисленные папулы или пустулы с бляшками или без них; наблюдается тяжелая постоянная эритема; возможно жжение и покалывание. |
В дополнение к вышесказанному:
|
* Эффективность препаратов с Ивермектином была подтверждена в клинических исследованиях «Stein Gold L, Kircik L, Fowler J, опубликованных в журнале Drugs Dermatol 2014; 13: 316-323».
Розацеа: лечение папуло-пустулезной формы (фото до и после)
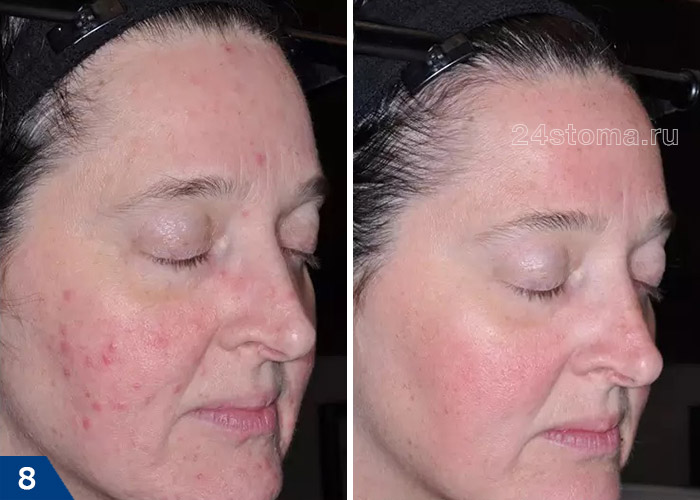
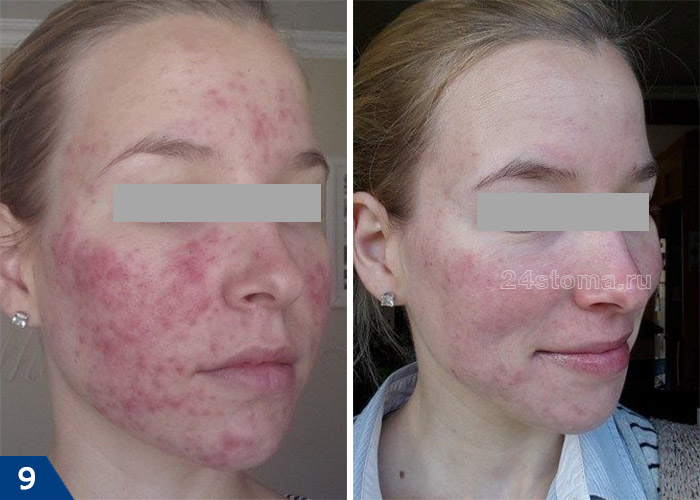
Клинические проявления розацеа.
Заболевание начинается после 25-30 лет. Сначала наблюдается склонность к частому покраснению лица, реже шеи и декольте. Появляются «лопнувшие сосудики» (телеангиоэктазии). Затем краснота в отдельных участках становится стойкой. Впоследствии на месте стойкого покраснения может развиться воспаление, шелушение, высыпания (внешне напоминающие прыщи). Без лечения количество таких элементов увеличивается. Нередко развивается сухость и покраснения глаз. У небольшой части пациентов с возрастом образуется так называемая ринофима, утолщение и разрастание кожи носа («шишковидный бугристый нос»).
Причиной розацеа являются нарушенный тонус сосудов лица и воспаление в сосудистой стенке. Вызывать их могут разные факторы: гормональные нарушения, особенности психо-эмоционального статуса, заболевания сердечно-сосудистой или пищеварительной системы, микробные факторы. Разбираться в возможных причинах развития розацеа у конкретного человека, анализировать степень влияния той или иной особенности здоровья, должен врач. Главная задача — свести к минимуму внешние и внутренние факторы, усугубляющие розацеа, и заняться непосредственным воздействием на сосуды лица. Схемы терапии выбирает врач,они носят строго индивидуальный характер.
Суть лазерной коррекции розацеа
Современная медицина богата прогрессивными методами терапии многих заболеваний, в том числе и розацеа. Особенное место в развитии передовых технологий и способов лечения различных кожных заболеваний занимает косметологическая коррекция. Наиболее эффективным, популярным и вполне доступным является лазерное лечение розовых угрей или розацеа.
Оно осуществляется при помощи направленных волн разной длины. В зависимости от длины световой волны во время лазерного облучения можно получить различные эффекты воздействия на больные ткани.
В случае проведения лечения от розацеа на пораженную розовыми угрями область осуществляется локальное фототермическое лазерное воздействие, при котором энергия фокусируется только в пределах воспаленных участков кожи, вызывая коагуляцию или, другими словами, склеивание патологически расширенных кровеносных капилляров. В результате данной процедуры очаги покраснения значительно светлеют, воспаление прекращается.
Как проводится процедура
Лечение при помощи лазера осуществляется амбулаторно и исключительно врачом, имеющим соответствующий сертификат, который дает право специалисту на проведение таких манипуляций.
Воздух помещения, в котором работает лазер, перед приемом каждого пациента обязательно обеззараживается при помощи бактерицидной лампы в течение 15 минут.
В обязательном порядке перед началом процедуры врач должен надеть стерильные перчатки, маску, шапочку и очки. Пациент также должен быть в специальных защитных очках.
Этапы лазерной коррекции розацеа следующие:
- Обработка лица раствором антисептика. Если у пациента слишком чувствительная кожа, область, которая будет подвергаться лазерному воздействую, рекомендуется смазать специальным охлаждающим кремом. Большинство современных лазерных установок уже оснащено автоматической системой охлаждения и предварительное смазывание лица не требуется.
- В зависимости от размера пораженных угрями участков длительность процедуры может составлять от 8 до 15 минут.
- Как правило, лазерная терапия безболезненна. Иногда пациенты могут ощущать тепло.
- После того, как все пораженные области были обработаны лазером, на кожу наносят специальный успокаивающий крем, и пациент может отправляться домой.
- Покраснение уменьшается в течении 3-4 часов.
Для того, чтобы полностью устранить дефект, необходимо пройти несколько повторных процедур. Курс лечения, как правило, составляет 2 месяца. Перерыв между лазерными облучениями должен составлять не менее 7 дней.
Чтобы избежать возможных осложнений и выявить противопоказания пациенту назначаются следующие анализы:
- общий анализ крови и мочи;
- биохимический анализ крови со стандартным набором печеночных и почечных проб, а также показателей воспаления;
- анализ крови на гепатиты, ВИЧ;
- кровь на реакцию Вассермана – анализ на сифилис;
- коагулограмма с определением длительности кровотечения и времени свертываемости крови.
В некоторых случаях, перед тем как провести лазерную терапию розацеа, назначаются дополнительные исследования, например: определение гормонального фона, рентгенологическое и ультразвуковое исследование внутренних органов