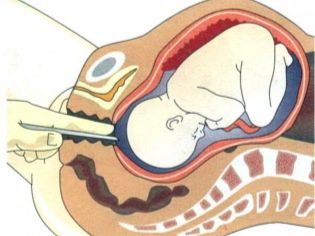
Предлежание плаценты полное или центральное
Содержание:
Причины возникновения
К изменению места прикрепления плацентарной ткани приводит целый ряд различных факторов. Фактически место расположения плаценты определено уже после оплодотворения. Оплодотворенная яйцеклетка в норме должна прикрепиться в области дна матки.
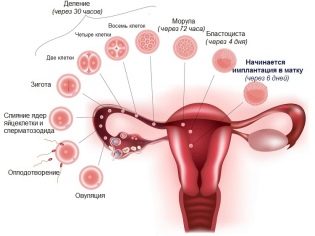
В таком случае в последующем и плацентарная ткань будет прикрепляться правильно. Если же по каким-либо причинам имплантация эмбриона происходит не в области дна матки, то в таком случае и плацента будет находиться рядом.
Самой распространенной и часто встречаемой причиной, ведущей к развитию предлежания плаценты, являются последствия различных гинекологических заболеваний, сопровождающихся воспалением внутренней стенки матки (эндометрия). Хронический воспалительный процесс повреждает нежную слизистую матки, что может повлиять и на прикрепление плацентарной ткани. В этом случае плодное яйцо просто не может полноценно прикрепиться (имплантироваться) в стенку матки в области ее дна и начинает опускаться ниже. Как правило, оно смещается в более низкие отделы матки, где и происходит его прикрепление.
Также развитию предлежания плаценты могут способствовать различные проведенные еще до беременности оперативные гинекологические вмешательства. Это могут быть выскабливания, кесарево сечение, миомэктомия и многие другие. Риск формирования предлежания плаценты в этом случае намного выше в первый год после проведенного хирургического лечения.

Врачи отмечают, что у повторнородящих женщин риск развития предлежания несколько выше, чем у первородящих. В настоящее время ученые проводят эксперименты, направленные на изучение генетического фактора возможности развития предлежания плаценты во время беременности. Пока достоверных данных о влиянии генетики на развитие данной патологии у близких родственников нет.
Изучая многочисленные случаи беременностей, протекающих с развитием предлежания плаценты, доктора определили группы высокого риска. В них включены женщины, имеющие ряд специфических особенностей здоровья. У этих женщин риск развития предлежания плацентарной ткани или ее низкого расположения довольно высок.
К группе высокого риска относятся пациентки, имеющие:
- наличие отягощенного акушерско-гинекологического анамнеза (предшествующие аборты, хирургические выскабливания, предшествующие сложные роды и многое другое);
- хронические гинекологические заболевания (эндометриоз, сальпингит, вагинит, миома, эндометрит, болезни шейки матки и другие);
- гормональные патологии, связанные с патологией яичников и сопровождающиеся нарушением регулярности менструального цикла;
- врожденные аномалии строения женских половых органов (недоразвитие или опущение матки, яичников и другие).
Если женщина попадает в группу высокого риска, то за течением ее беременности врачи следят довольно внимательно. В такой ситуации минимизируется количество проводимых влагалищных исследований. Также предпочтение в диагностике отдается трансабдоминальному УЗИ, а не трансвагинальному. Уже на ранних сроках беременности будущей маме составляются индивидуальные рекомендации, направленные на минимизацию вероятности развития у нее неблагоприятных симптомов патологии предлежания плаценты.
Биомеханизм родов при тазовом предлежании
Вставление ягодиц во входе в малый таз происходит межвертельной линией в
косом или поперечном размерах.
Первый момент биомеханизма родов — внутренний поворот ягодиц — состоит в том, что при переходе из широкой части таза в узкую, ягодицы поворачиваются в прямой размер таза. Поворот ягодиц заканчивается в плоскости выхода из малого таза. Одновременно с поворотом передняя ягодица опускается ниже задней, подходит своей подвздошной костью под нижний край лонного сочленения, где фиксируется. Вокруг этой точки фиксации происходит второй момент биомеханизма родов.
Второй момент биомеханизма родов — сгибание позвоночника в пояснично-крестцовом отделе и рождение задней ягодицы, вслед за которой через вульварное кольцо окончательно рождается передняя ягодица, и плод с
выпрямленным позвоночником появляется до пупочного кольца. Ягодицы
поворачиваются из прямого в косой размер таза, т.к. в это время плечики вступают своим биакромиальным размером в косой размер входа в таз и
поступательными движениями опускаются в полость таза.
Третий момент биомеханизма родов — внутренний поворот плечиков начинается при переходе из широкой части в узкую и заканчивается на тазовом дне установлением плечиков в прямом размере выхода таза. Переднее плечико опускается и фиксируется под лоном на границе верхней и средней трети.
Четвертый момент биомеханизма родов — сгибание позвоночника в шейно-грудном отделе, в результате чего заднее плечико выкатывается над промежностью, а затем
рождается полностью переднее плечико и ручка.
Пятый момент биомеханизма родов — внутренний поворот головки. Головка вступает в таз стреловидным швом в поперечном или косом размере, противоположном тому, в котором проходили ягодицы и плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате которого стреловидный шов устанавливается в прямой размер выхода таза, а опустившаяся головка фиксируется подзатыльем под лоном.
Шестой момент биомеханизма родов — сгибание головки — происходит на тазовом дне вокруг точки фиксации подзатылья о нижний край лона. Вначале над промежностью рождается подбородок, затем лицо, лоб и теменная часть и последним затылочный бугор.
Головка прорезывается малым или средним косым размером. Конфигурации головки при этом механизме не происходит.
Травматизация промежности и влагалища при тазовых предлежаниях значительная, т.к. последующая головка имеет большие размеры за счет отсутствия конфигурации и рождении её в большинстве случаев средним косым размером (диаметр — 10 см, окружность — 33-34 см).
Предлежание плаценты: лечение
Предлежание плаценты является структурной патологией, поэтому ликвидировать его невозможно. Методика терапии сводится к предотвращению возможных осложнений и выбору правильного варианта родоразрешения.
Чем опасно предлежание плаценты? Существует несколько самых неблагоприятных потенциальных осложнений «неправильной» плацентации, а именно:
1. Последствия при вынашивании:
— Гестозы. Предлежание отражается не только на состоянии сосудов плаценты, оно также провоцирует изменения свертывающейся системы, которые, в свою очередь, «запускают» поздний токсикоз.
— Кровотечения. Массивное кровотечение провоцирует только полная отслойка расположенной у маточного зева плаценты, причем чаще оно происходит либо незадолго до родов, когда начинаются «ложные схватки», либо уже в самих родах. Чаще при предлежании от маточной стенки отделяется только кусочек плаценты, а кровотечения необильные, но повторяются периодически. На фоне постоянной кровопотери у беременной развивается анемия – нехватка гемоглобина, который транспортирует к тканям и матери, и плода необходимый кислород.
— Гипоксия плода. Кислород участвует практически во всех процессах развития плода, его дефицит провоцирует замедленное развитие плода, в итоге на свет может появиться ребенок с выраженным недоразвитием тканей и органов (гипотрофия).
— Артериальная гипотензия. Снижение артериального давления наблюдается у 25 – 35% беременных.
2. Последствия в родах:
— Кровотечение. В отличие от предлежания при вынашивании, в родах плацента отслаивается полностью, поэтому кровотечение носит характер угрожающего.
— Аномалии родовой деятельности, а именно – слабость. Наличие плаценты в нижнем сегменте нередко мешает плоду родиться. Нижний сегмент в родах получает «сигнал» о начале интенсивных схваток от опустившейся головки плода. Плацента по структуре не может сравниться с твердой головой ребенка, поэтому неспособна спровоцировать достаточно сильные схватки. Еще одним фактором является высокое расположение плода.
— Неправильное расположение плода в маточной полости. Из-за некорректной локализации детского места плод не может разворачиваться в матке как обычно, вместо этого его активность ограничена. Поэтому в родах он может оказаться расположенным таким образом (например, поперек), что самостоятельно матку покинуть не сможет.
— Острая гипоксия рождающегося плода, угрожающая его жизни.
Все проводимые лечебные мероприятия направлены на профилактику перечисленных осложнений.
Прежде всего, беременных с предлежанием беспокоит вопрос о возможности самостоятельных родов и возникающих при них рисках. Если патология плацентации диагностируется в поздние сроки, и надежды на естественную миграцию плаценты нет, тактика ведения согласуется с данными ультразвукового сканирования. При низком предлежании или краевой локализации плаценты, когда родовые пути практически свободны, а признаков отслойки плаценты нет, можно дождаться начала самостоятельных родов.
Если во время начала полноценной родовой деятельности (схваток) плацента начинает отслаиваться (появляется кровотечение), проводится вскрытие амниотического мешка (амниотомия), чтобы излившиеся околоплодные воды «увлекли» за собою плод, и его голова плотно прижала плаценту с целью остановки кровотечения.
Абсолютным противопоказанием к естественным родам является полное предлежание детского места, причем техника кесарева сечения всегда меняется в зависимости от расположения плаценты.
Нередко беременные требуют от врача ответов на все свои вопросы, связанные с вынашиванием и предстоящими родами на фоне предлежания. Однако им следует знать, что ни один, даже самый грамотный, специалист не сможет достоверно спрогнозировать абсолютно все нюансы поведения плаценты, ребенка и организма матери в целом
Каждая беременность, как и каждые роды, по сути, уникальны, поэтому важно правильно наблюдать за ними и своевременно предотвращать возможные осложнения
Логично предположить, что профилактика предлежания должна начинаться не в тот момент, когда ее увидели на эхограмме, а задолго до наступления беременности. Как известно, большинство эпизодов предлежания плаценты связаны с патологией эндометрия, поэтому самыми эффективными профилактическими мерами считаются:
— адекватная контрацепция для предотвращения абортов;
— лечение хронических воспалительно-инфекционных процессов (кольпитов, эндометритов, аднекситов и подобных);
— исключение необоснованных внутриматочных мероприятий (аспирация, выскабливание и так далее).
Причины предлежания плаценты
Этиология предлежания плаценты заключается в нарушении целостности эндометрия — слизистой части матки. Яйцеклетка после оплодотворения не имеет возможности укрепиться на дне матки, в самом удобном месте. В этом положении матка минимально растягивается и за счёт оптимального кровоснабжения обеспечивается хороший обмен веществ между матерью и плодом.
Плод не может нормально имплантироваться, если есть повреждения эндометрия, рубцы.
Причинами предлежания плаценты бывают многократные аборты, разного рода воспалительные процессы, оперативные вмешательства, а также перенесенные в прошлом осложнённые роды.
Также в категорию риска попадают женщины, у которых есть деформации в полости матки, вызванные врождёнными либо приобретенными патологиями (к числу таких относится миома матки). Генетические заболевания также влияют на развитие данного недуга. Велика вероятность возникновение патологии и у женщин с отягощённым анамнезом гинекологического плана, к списку таких пациенток можно отнести женщин с частыми нарушениями циклов менструации, со сниженным уровнем прогестерона в крови, имеющих гипоменструальный синдром. При развитии общего гормонального дисбаланса, предрасполагающего к секреторным и пролиферативным нарушениям эндометрия, также появляется риск предлежания плаценты.
Этиология предлежания плаценты частично относится ко всем заболеваниям, которые вызывают застойные процессы в малом тазу, даже таких, как заболевания почек или сердца. Но причина может заключаться не только в проблемах репродуктивной системы матери. Иногда плод отстаёт в развитии, не добирается ко дну матки, прикрепляется сразу возле входа в матку, рядом с малым зевом.
Статистика гласит о том, что повторно рожающие женщины подвержены риску возникновения предлежания плаценты на 30% больше, чем те женщины, у которых беременность первая. Возраст женщины также играет достаточно важную роль. Женщины, которые впервые беременеют после тридцати пяти лет, часто попадают в зону риска развития патологических предлежаний плаценты.
Общая характеристика плаценты
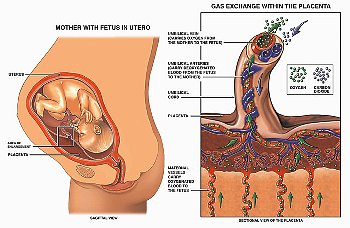
Для того чтобы понимать, насколько страшно полное предлежание, необходимо понять в роли плаценты и механизме ее взаимные действия с организмом ребенка и матери.
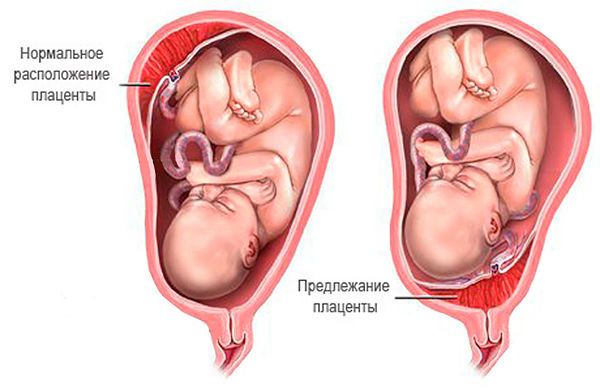
Плацентарная ткань пронизана говоря иначе ворсинками или очень маленькими сосудами. Они почти что срастаются с маткой в месте прикрепления к ней плаценты. Это нужно для оснащения вещественного обмена между матерью и ребенком. Из материнской крови ребенок через пуповину питается и кислород, а через плаценту происходит выделение отработанных им веществ.
Плод развивается и становится больше, одновременно с ним становится больше и матка. Она становится больше в размерах от спичечной коробочки до «мешка» высотой в 35 сантиметров. Стены матки очень эластичны и могут свободно растягиваться. Тем более это вырисовывается в нижней ее части, там, где расположен шейка. Плацента же совсем не правильно податлива и растяжима.
Если у беременой встречается полное центральное предлежание плаценты, то нарастающая матка «тянет» за собой плаценту, а та не успевает растягиваться за ней, так как не которая рассчитана на столь большое повышение размеров. Говоря терминами в медицине, миграция плаценты при полном предлежании если сравнивать с маткой замедленная. В результате происходит ее отслоение от стены матки.
Предлежание ребенка
Кроме положения ребенка важно определить его предлежание – расположен он головой или ягодицами вниз. Тазовое предлежание встречается достаточно редко (приблизительно у 3% рожениц) и не является показанием к кесареву сечению
Однако ведение таких родов требует от врача больших знаний, умений и опыта, а также готовности к возникновению внештатных ситуаций (когда все-таки потребуется кесарево сечение).
Головное предлежание
Даже если ребенок расположен головой вниз, то к шейке матке могут быть направлены разные части головы, соответственно – по-разному (больше или меньше) выгнута шея.
Наиболее благоприятна ситуация, если ребенок к родовому каналу затылком, лицом кпереди – так располагаются 90% всех новорожденных. В этом случае роды проходят легко и без осложнений.
Бывает, что лицо малыша обращено к спине матери, так называемый задний вид затылочного преджелания. Роды в этом случае длятся несколько дольше и требуют большего внимания акушера.
Несколько труднее ситуация, переднеголовного предлежания, когда головка ребенка направлена в родовой канал точно по центру, ориентировочно – родничком, расположенным на стыке лобной и теменных костей.
Больший изгиб шеи заставлет ребенка уткнуться в шейку матки лбом, вероятность возможных осложнений в ходе родов возрастает.
Наконец, самое опасное из головных предлежаний – лицевое. Шея ребенка полностью разогнута, можно сказать, что малыш «не сгруппировался» — в этом случае естественные роды чреваты опасностью серьезного травмирования шеи ребенка, и, скорее всего, врач поставит вопрос о кесаревом сечении.
Тазовое предлежание
Если ребенок расположился перед родами головой вверх, то и в этом случае возможны варианты.
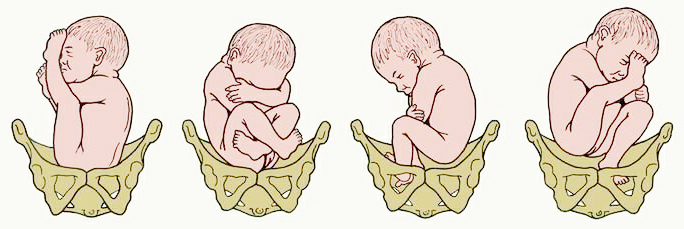
Ребенок расположен по направлению к родовому каналу ягодицами, ножки разогнуты и прижаты к туловищу. Это наиболее благоприятный вариант для естественного родоразрешения.
Вытянутые к шейка матки ножки существенно затрудняют ход родов – возможно выпадение ножки, когда она застревает во время потуг в родовом канале.
Наконец, наиболее сложный вариант – смешанное предлежание, когда к родовому каналу направлены коленки ребенка, или ягодицы с перекрещенными ножками.
Наиболее частые осложнения в ходе родов с тазовым предлежанием – выпадение петель пуповины, когда она пережимается и у ребенка возникает гипоксия – кислородное голодание.
Не менее важно и правильное ведение таких родов. Врач должен вручную направить в родовой канал именно ягодицы ребенка, а затем контролировать продвижение ребенка во время потуг: сперва рождается таз ребенка, затем туловище – до лопаток, и затем, в одну потугу – голова и ручки
Возможность естественных родов при тазовом предлежании зависит от многих факторов.
Размеров плода (крупным считается ребенок весом более 3,5 килограммов, тогда как при головном предлежании – весом более 4 килограммов).
Типа тазового предлежания (ножное или ягодичное).
Пола ребенка (у мальчиков при естественных родах в тазовом предлежании могут травмироваться половые органы).
Сложения и размеров таза роженицы.
Как ведутся роды: операция или нет?
 Безоговорочное показание к кесареву сечению, проводимому как плановая операция, относится полное предлежание плаценты. Как бы не хотелось женщине, роды естественным путем физически невозможны, потому как плацента перекрывает выход из матки, отслоится до рождения плода и приведет к его острой асфиксии и гибели в утробе матери. Кроме того, плацента не даст предлежащей части плода – головке или ягодицам, вставиться в малый таз. По мере сокращений матки отслоение плаценты происходит в прогрессирующем темпе, от чего может погибнуть от кровопотери в родах и мать.
Безоговорочное показание к кесареву сечению, проводимому как плановая операция, относится полное предлежание плаценты. Как бы не хотелось женщине, роды естественным путем физически невозможны, потому как плацента перекрывает выход из матки, отслоится до рождения плода и приведет к его острой асфиксии и гибели в утробе матери. Кроме того, плацента не даст предлежащей части плода – головке или ягодицам, вставиться в малый таз. По мере сокращений матки отслоение плаценты происходит в прогрессирующем темпе, от чего может погибнуть от кровопотери в родах и мать.
На фоне неполного предлежания и при наличии еще и осложнений в виде тазового предлежания, неправильного расположения плода в матке, рубцов после оперативных родов ранее или при многоплодии, при возрасте женщины после 30 лет и узком тазе, наличии многоводия, проводится также кесарево сечение как плановая операция. Если же осложнений при неполном предлежании не имеется, нет кровотечения и даже выделений, врач ждет момента начала активной родовой деятельности, проводя амниотомию (вскрывает плодный пузырь). Если после этого открывается кровотечение (что означает отслойку плаценты), проводят экстренное кесарево сечение.
Если кровотечение открывается при неполном предлежании до начала активной родовой деятельности, проводится разрыв плодного пузыря. При подобной процедуре опускающаяся головка плода в области малого таза может прижимать край плаценты по зоне ее отслаивания, и прекращает кровотечение. В ситуации, когда кровотечение не уменьшается или нет признаков зрелости шейки матки, врачи принимают решение – проводится экстренное кесарево сечение. Если же шейка зрелая и нет больше кровотечения, отдается предпочтение к родоразрешению крохи сквозь естественные родовые пути.
Как проводится диагностика?
Заподозрить предлежание плацентарной ткани можно и без УЗИ. На наличие этой патологии могут указывать повторяющиеся кровотечения из половых путей у беременной женщины, как правило, развивающиеся во 2-3 триместрах беременности.
При появлении крови из половых путей очень важно провести клинический влагалищный осмотр. При этом исключаются любые другие патологии, которые могли бы стать причиной развития схожих симптомов
Также при данной патологии обязательно оценивается общее состояние плода. Выполняется это посредством проведения ультразвукового обследования.
Базовым способом диагностики предлежания плацентарной ткани на сегодняшний день является УЗИ. Опытный врач с легкостью может определить степень перекрытия плацентой внутреннего зева. После проведения исследования специалист УЗИ выдает будущей маме на руки составленное им заключение. Оно обязательно вкладывается в медицинскую карточку беременной женщины, так как необходимо для составления верной тактики ведения беременности, а также отслеживания ее в динамике.
Если во время проведения ультразвукового исследования плацентарная ткань обнаружена в области внутреннего зева, то в таком случае проводить в дальнейшем частые влагалищные исследования нежелательно. При необходимости врачи прибегают все же к выполнению этого обследования, но стараются выполнить его максимально аккуратно и бережно.
Если предлежание плаценты было установлено достаточно рано, то в таком случае будущей маме будут назначены несколько дополнительных УЗИ. Как правило, они проводятся последовательно на 16, 25-26 и 34-36 неделях беременности.

При помощи ультразвукового исследования можно также определить и скопление крови при случившейся . При этом обязательно оценивается и ее количество. Так, если она составляет менее чем ¼ от общей площади плаценты, то такое клиническое состояние имеет довольно благоприятный прогноз для дальнейшего течения беременности. Если же кровоизлияние составляет более 1/3 общей площади плацентарной ткани, то в такой ситуации прогноз для жизни плода довольно неблагоприятный.
Что делать
- анализ симптомов: выделений, болей в животе;
- ультразвуковое исследование – главный вид диагностики, безопасный и информативный. Проводится в 12, 19-20 и 30 недель;
- бимануальный осмотр влагалища (при условии отсутствия кровотечений).
После подтверждения диагноза «низкое предлежание плаценты» врач назначает лечение и дает рекомендации для исправления ситуации. При желании и грамотных действиях расположение органа можно изменить.
Если беременность протекает нормально, а срок не достиг 35 недель, лечение консервативное. Показан строгий постельный режим, наблюдение за плодом и интенсивностью кровотечений. Запрещены любые нагрузки, половые контакты.
Рекомендуются регулярные обследования
Медикаментов, приподнимающих плаценту, нет. Назначают лекарства, помогающие улучшить состояние беременной и поспособствовать миграции детского места. Это:
- токолитики, спазмолитики – стимулируют растяжение нижних частей матки;
- средства, снижающие тонус миометрия;
- железосодержащие препараты – назначаются женщинам с кровотечениями для предотвращения железодефицитной анемии;
- медикаменты, активизирующие плацентарное кровообращение – чтобы избежать развитие гипоксии у плода;
- магнезия, глюкоза внутривенно, витамины.
Воспрепятствовать преждевременным родам при низкой плацентации помогает препарат Утрожестан. Для предупреждения нарушений дыхания у плода во время родов назначают глюкокортикостероиды.
Если предлежание частичное, сопровождается несильными кровотечениями, консервативное лечение помогает сохранить ребенка. Но женщина должна помнить, что при малейших выделениях и ухудшении самочувствия нужно незамедлительно вызывать скорую.
При сильных кровотечениях, плохом состоянии женщины беременность прерывают по жизненным показаниям.
Если терапевтические меры помогли сохранить плод до 36 недель, осуществляются искусственные роды. Экстренное родоразрешение проводится также в следующих случаях, независимо от сроков:
- сильные кровопотери (более 200 мл);
- падение давления, анемия;
- полное предлежание совместно с открывшимся кровотечением.
Снимок ультразвукового анализа
Выбор метода родоразрешения при условии донашивания беременности зависит от показаний. При полном предлежании зев матки закрыт, поэтому делают кесарево сечение. Его проводят также при:
- отслойке плаценты;
- многоводии;
- неправильном расположении малыша;
- рубцах на матке;
- многоплодной беременности;
- возрасте после 30 лет.
Если шейка матки не готова, головка ребенка маленькая, делают кесарево сечение.