Реферат: туляремия
Содержание:
Клиническая картина туляремии
Характерные особенности туляремии во многом зависят от того, как именно бактерии попали в организм. Наиболее распространенная форма инфекции – кожно-бубонная туляремия, которая развивается вследствие поражений кожного покрова. Перечислим наиболее явные симптомы туляремии:
- появление гноящихся язв в месте проникновения бактерий;
- постоянный зуд в области поврежденных кожных покровов;
- увеличение лимфатических узлов (могут достигать в диаметре 5-9 см);
- нагноение лифматических узлов с последующим разрывом очага и выделением густого, сливкообразного гноя.
В некоторых случаях гнойнички рассасываются самостоятельно, но ждать «у моря погоды» мы вам не советуем, потому что процесс самоликвидации очень долгий, а язвы выглядят достаточно неприятно и значительно снижают качество жизни человека. Кроме того, кожная туляремия, диагностика которой не составляет особых проблем, хорошо поддается лечению. Это еще один веский довод в пользу того, чтобы не откладывать визит к врачу.
Несколько слов о других формах туляремии:
- глазобубонная туляремия – развивается вследствие проникновения возбудителей на конъюнктиву глаза;
- ангиозно-бубонная форма – обусловлена попаданием бактерий в рот человека. Признаки заболевания схожи с ангиной, но протекает оно гораздо тяжелее – с высокой температурой, сильной лихорадкой и значительным увеличением шейных лимфоузлов;
- абдоминальная туляремия – сопровождается болями в животе, тошнотой, рвотой, открытыми кишечными кровотечениями (появляются не у всех пациентов). В данном случае симптомы инфекции схожи с аппендицитом, что затрудняет постановку правильного диагноза;
- легочная форма туляремии – обусловлена попаданием возбудителей в легкие. Болезнь протекает тяжело, сопровождается сильными болями в груди. Если у пациента диагностирована легочная туляремия, прививка является обязательным этапом лечения, поскольку существует реальная возможность развития серьезных осложнений (абсцессов) и необратимых деформаций легких.
Симптомы туляремии у человека
Туляремия обладает довольно расплывчатым инкубационным периодом, длящимся от одного дня до одного месяца, но, как правило, симптоматика проявляется в течение первой недели. Изначально наблюдается резкое повышение температуры тела, вплоть до сорока градусов. На фоне повышенной температуры нарастают симптомы интоксикации организма в виде сильной головной и мышечной боли, общей слабости. Лихорадка может держаться как постоянно, так и протекать в виде двух, трех волн. Лихорадит больного обычно до трех недель, но в отдельных случаях это состояние может держаться до трех месяцев.
Во время первичного осмотра больного наблюдается покраснение лица, глазных склер, слизистых оболочек носоглотки и ротовой полости. Может проявляться небольшая отечность кожи и инъекция склер, при которой глаза становятся красными. Артериальное давление понижено, сердцебиение замедленно. Через несколько дней после начала лихорадки одновременно наблюдается увеличение печени и селезенки, а на коже возможно появление сыпи различного характера.
В зависимости от способа заражения различается и клиническая картина заболевания:
- При трансмиссивном заражении развивается язвенно-бубонная форма. В месте проникновения патогенных бактерий появляется язва с темным дном, припухшими краями, по форме похожая на кокарду. Заживление в процессе лечения происходит очень долго. На фоне этой картины наблюдается и регионарный лимфаденит.
- Когда инфекция проникает через кожу, развивается бубонная форма, которая представляет собой ни что иное, как регионарный лимфаденит. Поражаться могут любые лимфатические узлы: они увеличиваются вплоть до размера куриного яйца, при пальпации наблюдается болезненность, которая постепенно сходит на нет. На протяжении нескольких месяцев бубоны рассасываются или нагнаиваются, превращаясь в абсцесс, который в дальнейшем прорывается, образуя свищ.
- Если туляремийная палочка проникает через слизистую оболочку глаза, возникает глазобубонная форма в виде язвенно-гнойного конъюнктивита. Сначала появляются симптомы воспаления (отечность, покраснение, чувство песка в глазу, болевые ощущения), затем возникают эрозии и небольшие язвочки с гнойными выделениями. Поражений роговицы, как правило, не наблюдается. Лечение данного вида туляремии происходит очень нелегко и отнимает весьма много времени.
- Абдоминальная форма случается, когда возбудителем поражаются лимфатические сосуды брыжейки кишечника. Основными признаками являются тошнота, рвота, боли в области живота, расстройства кишечника в виде диареи. При длительном течении болезни наблюдается потеря массы тела. При пальпаторном исследовании брюшной полости болевые ощущения локализуются в пупочной области, прощупываются увеличенные печень и селезенка.
- Когда инфекция попадает в организм через слизистую оболочку носоглотки, возникает ангинозно-бубонная форма туляремии. В подобном случае человек заражается через инфицированные продукты питания и воду. Начальная симптоматика сильно напоминает ангину: появляется затруднение глотания (дисфагия), боль в глотке, миндалины отекают и краснеют, покрываются сероватым, трудно удаляемым налетом. В более поздних стадиях болезни ткани миндалин начинают отмирать, образуя язвы, после заживления которых остаются довольно грубые келоидные рубцы. Со стороны больной миндалины возникает лимфаденит шейных, подчелюстных и околоушных лимфатических узлов.
- В результате вдыхания зараженной пыли развивается легочная форма, которая протекает в пневмоническом либо в бронхитическом варианте. В бронхитическом варианте страдают бронхиальные, паратрахеальные средостенные лимфатические узлы. Симптоматика проявляется в виде умеренной боли за грудиной, сухого кашля, признаками интоксикации. Эта форма туляремии является наиболее легкой, при которой больной обычно выздоравливает примерно через две недели.
Самой тяжелой формой туляремии считается генерализованная форма. Ее течение очень напоминает сепсис, либо тифозные и паратифозные инфекции. Наблюдается ярко выраженная интоксикация, длительная, неправильно ремитирующая, лихорадка, сильные мышечные и головные боли, головокружение, спутанность сознания, галлюцинации, бред.
Эпидемиология
Источник и резервуар инфекции
Для туляремии как одной из природно-очаговых зоонозных инфекций характерна триада биоценоза: возбудитель, резервуары возбудителя, переносчики — кровососущие насекомые. Основным источником инфекции в природе являются грызуны. Среди домашних животных источниками могут быть овцы, свиньи, крупный рогатый скот. Всего более 80 видов различных животных является резервуаром этой инфекции. Неизвестно случаев заражения людей от больного человека.
Механизм и факторы передачи
Для туляремии характерна множественность механизмов передачи инфекции людям:
- контактный — при контакте с больными грызунами или их выделениями;
- алиментарный — при употреблении пищевых продуктов и воды, загрязненных выделениями грызунов;
- аэрогенный (воздушно-пылевой) — при обработке инфицированных зерновых продуктов, фуража;
- трансмиссивный — инокуляция возбудителя кровососущими насекомыми (иксодовые и гамазовые клещи, слепни, комары, блохи, жалящие мухи).
Для аэрогенной передачи хватает лишь 50 бактерий, тогда как для контактной — не менее 106 микробов.
Восприимчив контингент и иммунитет
Чаще всего заболевания туляремией наблюдают в сельскохозяйственных районах, прилегающих к поименно-болотных ячеек этой инфекции. Довольно часто аэрогенная и контактное заражение людей происходит при косарских работах ( «болезнь Газонокосил»), обмолоте зерна, составлении соломы и т. В условиях городов чаще болеют лица, выезжающие на охоту, рыбную ловлю, в эпидемические очаги, а также рабочие учреждений мясной промышленности. Существует сезонность заболевания туляремией — в зависимости от способа заражения (например, весной среди охотников). Восприимчивость к туляремии высока. После перенесенной инфекции формируется стойкий иммунитет.
Симптомы туляремии у человека
Симптомы туляремии (см. фото) очень разнообразны и представлены как общими симптомами интоксикации, так и специфическими признаками. Общие симптомы характеризуют начало заболевания вне зависимости от его формы.
Существуют следующие общие симптомы туляремии у человека:
- высокая температура;
- озноб;
- резкая головная боль;
- боль в мышцах;
- инъекция сосудов склеры;
- сыпь.
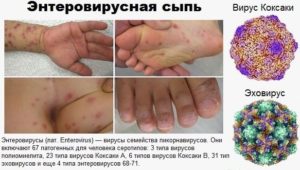
Начало заболевания характеризуется резким подъемом температуры до 39 градусов Цельсия. Температура сопровождается ознобом и длится от двух до трех недель. Возникает резкая головная боль, тошнота, а иногда и рвота. Конъюнктива глаз становится резко красной, а на теле появляется сыпь. Все эти симптомы связаны с явлением общей интоксикации и обусловлены действием эндотоксина. Эндотоксин, высвобождаясь из умерших бактерий, обладает пирогенным (поднимает температуру) и кожно-некротическим действием. Также в этот период добавляется аллергический компонент иммунной реакции, в связи с чем на теле появляется полиморфная сыпь. Основным специфическим симптомом этого периода является регионарный лимфаденит (увеличение регионарных лимфатических узлов).
Дальнейшая клиническая симптоматика заболевания во многом определяется входными воротами и локализацией патологического процесса. Условно выделяют локальные формы туляремии с поражением кожи, слизистых и лимфатических узлов и формы с преимущественным поражением внутренних органов.
осложнения
Чаще всего туляремия осложняется развитием гнойного лимфаденита. При генерализованной туляремии возникают вторичные пневмонии, миокардиты, менингоэнцефалит, инфекционный психоз, инфекционно-токсический шок, острая почечная недостаточность (ОПН). Легочная туляремия может осложниться развитием абсцесса легких, гнойным плевритом, бронхоэктазов, туляремийных каверн, желудочно-кишечное — перитонитом, кишечным кровотечением. При окулогландулярний туляремии возможно развитие кератита, дакриоцистита, перфорации роговицы. Редкими считаются остеомиелит, перикардит, рабдомиолиз, неврит зрительного нерва.
Что происходит организме?
В качестве основных источников туляремии выступают водяные крысы, мыши, зайцы и прочие грызуны. Больные люди опасности не представляют, то есть, если у вас диагностирована туляремия, симптомы заболевания должны волновать только вас. Членам вашей семьи, коллегам по работе и близким друзьям туляремия не угрожает. Подхватить туляремию можно в тех случаях, когда бактериям открывается доступ внутрь организма через царапины и другие повреждения кожи или слизистых оболочек. Еще один распространенный путь заражения – употребление воды, загрязненной грызунами.
Сразу после проникновения в тело человека, возбудитель туляремии начинает усиленно размножаться и, рано или поздно, бактерии разносятся по всем органам и системам. Оседают они преимущественно в лимфатических узлах, печени, селезенке и легких. Если начинает развиваться туляремия, симптомы обычно проявляются через 3-6 дней. У пациентов внезапно повышается температура, появляются боли в мышцах, тошнота, головная боль. Заметим, что температура нередко достигает критических отметок, поэтому при диагнозе туляремия лечение должно начинаться сразу после постановки правильного диагноза.
Причины туляремии у детей
Возбудитель туляремии у детей
Этиология. Возбудитель туляремии — Francisella tularensis (Pasteurella tularensis) — впервые выделен в 1911г. Ch. Chapin и G. McCoy при обследовании природного очага в местности Туляре штата Калифорния (США). Туляремийные бактерии — мелкие неподвижные грамотрицательные палочки, спор не образуют, имеют капсулу. Хорошо растут в аэробных условиях на питательных средах с добавлением цистеина, глюкозы и препаратов крови.
Возбудитель туляремии содержит 2 антигена: соматический (О) и поверхностный (Vi), с которым связаны вирулентные и иммуногенные свойства. Известны 2 географических типа Francisella tularensis: тип А встречается только в Северной Америке и вызывает тяжелые формы заболевания у человека; тип В распространен на всех континентах, обусловливает более легкие формы болезни.
Туляремийные бактерии устойчивы во внешней среде: в воде сохраняются до 3 мес, зерне, соломе — 6 мес, органах павших животных — 2-3 мес, шкурах — 40 дней. Они моментально погибают при кипячении, через 20 мин — при нагревании до +60° С, высокочувствительны к обычным дезинфицирующим средствам. Возбудитель туляремии чувствителен к следующим антибиотикам: гентамицину, тетрациклину, рифампицину, левомицетину.
Эпидемиология. Туляремия широко распространена в Европе, Америке и Африке. Это природно-очаговая зоонозная инфекция. Природные очаги туляремии существуют во многих регионах нашей страны.
Источник туляремии
Источникам инфекции являются грызуны (полевка обыкновенная, водяная крыса, домовая мышь, ондатра, хомяк и др.), домашние животные (овцы, свиньи, крупный рогатый скот и др.).
Механизмы передачи: контактный, фекально-оральный, капельный, гемо-контактный.
Пути передачи:
- контактно-бытовой — при соприкосновении с больными грызунами или их выделениями, а также с трупами павших животных;
- пищевой — при употреблении загрязненных выделениями грызунов пищевых продуктов и воды;
- воздушно-пылевой — при вдыхании инфицированной пыли во время обмолота зерновых культур;
- трансмиссивный — при укусах комаров, клещей, слепней.
Восприимчивостъ к туляремии людей почти 100%.
Заболеваемость. Обычно встречаются спорадические случаи, но возможны и эпидемические вспышки. Туляремия регистрируется, в основном, в сельской местности.
Иммунитет после заболевания сохраняется не менее 5 лет.
Заражение туляремией
Патогенез. Входными воротами чаще являются кожа и слизистые оболочки дыхательных путей, глаз, желудочно-кишечного тракта. В месте проникновения бактерий на коже через 48-72 ч появляется пятно, превращающееся в папулу, которая быстро изъязвляется (первичный аффект); возникает регионарный лимфаденит (бубон). В лимфатических узлах туляремийные бактерии размножаются, частично гибнут, а высвобождающийся эндотоксин поступает в кровь, вызывая интоксикацию. В последующем, когда защитная функция лимфатических узлов оказывается недостаточной, наступает бактериемия, приводящая к поражению различных органов (печень, селезенка, легкие) и развитию вторичных бубонов. Они появляются в более поздние сроки, клинически выражены слабее, чем первичные и, как правило, не нагнаиваются.
Патоморфология. В месте внедрения возбудителя возникает очаг воспаления, в центре которого ткань подвергается некрозу, а вокруг отмечается зона грануляционной ткани. После изъязвления некротического очага происходит рубцевание.
В регионарных лимфатических узлах гранулематозный процесс наиболее выражен. Макроскопически специфические туляремийные гранулемы представляют беловато-желтые узелки диаметром от 1 до 4 мм с зоной казеозного некроза и распада в центре. Вокруг зоны некроза располагаются эпителиальные и гигантские клетки, лимфоциты, фибробласты, гранулематозный комплекс окружен соединительной тканью. Наблюдаются гиперплазия лимфоидной ткани с последующим продуктивным воспалением, очаги некроза, нередко — нагноения. Вторичные лимфадениты также имеют в основе гранулематозные и некротические процессы, но протекают без нагноения.
При гематогенной диссеминации возбудителей туляремии Типичные гранулемы и мелкоочаговые некрозы с явлениями продуктивного васкулита возникают в печени, селезенке, почках, сердечной мышце, желудочно-кишечном тракте.
Диагностика туляремии
Обследование у врача
Жалобы, характерные для пациентов с туляремиейжаропонижающими препаратамислабостьпищевого отравленияДругими, свойственными для этой инфекции жалобами пациентов, являются:
- повышенное потоотделение;
- озноб;
- проблемы со сном;
- снижение артериального давления;
- кожная сыпь;
- увеличение лимфатических узлов.
поносОпрос пациентаВопросами, которые задает врач для эпидемиологического анамнеза, являются:
- наличие сходных симптомов у соседей, коллег по работе, членов семьи;
- участие в охоте, рыбалке, туристических походах;
- были ли поездки за границу;
- подвергался ли пациент укусам животных или насекомых;
- какова профессиональная сфера деятельности больного;
- принимал ли участие человек в забое скота или разделке животных;
- соответствуют ли санитарным нормам условия работы или места постоянного проживания;
- употреблял ли пациент некипяченую воду, сырое молоко, слабопрожаренное мясо, немытые фрукты и овощи.
Физикальный осмотрК внешним симптомам туляремии относятся:
- увеличенные лимфатические узлы;
- покраснение глаз;
- воспаленная слизистая горла;
- увеличенная печень и селезенка (при редкой тифоидной форме болезни);
- хрипы и ослабленные дыхательные шумы (при туляремической пневмонии);
- гиперемия кожи в области лимфатических узлов;
- сыпь на коже в виде мелких кровоизлияний;
- отекшее и припухшее лицо;
- синюшно-багровый оттенок лица;
- кровоизлияния в форме точек на слизистой рта.
плотные образования, приподнимающиеся над поверхностью кожи
Лабораторные исследования
Методами лабораторного исследования при туляремии являются:
- аллергический метод;
- серологические методы;
- бактериологические методы.
Аллергический методинфильтратаСерологические методыв лабораторных условияхРАтак как именно в ней содержаться антителаориентировочная реакцияразвернутая реакцияРПГАприкрепляютсяэритроцитовлункикогда не произошло образование комплексаБактериологические и биологические методыкрови или мокроты
ТУЛЯРЕМИЯ Tularemia
Природно-очаговая трансмиссивная инфекционная болезнь, характеризуется септицемией, лихорадкой, лимфаденитами, поражениями слизистых оболочек верхних дыхательных путей и кишечника, а также нервной системы.
Этиология. Возбудитель туляремии — Franciseila tuiarelisis рода Franciseila — мелкая полиморфная коккоподобная палочка (0,2-0,7 ккм), неподвижная, спор не образует, имеет капсулу, грамотрицательная. Аэроб, культивируется на специальных средах. Возбудитель по вирулентности и антигенной структуре подразделяется на 3 разновидности: американская, европейско-азиатская и среднеазиатская. Бактерии способны к длительному существованию вне организма: в воде при 13-15 С сохраняются в течение 3 мес, в замороженном мясе — до 93 сут, в молоке — до 104 сут, в организме пастбищных клещей — до 240 сут, прямые солнечные лучи убивают возбудителя за 30 мин, прогревание при 60″С — за 5-10 мин. Растворы обычных дезсредств (формальдегид, фенол, лизол и др.) надежно обезвреживают объекты внешней среды от возбудителя (2-я группа).
Симптомы. Инкубационный период при туляремии 4-12 сут, в зависимости от вида животных болезнь протекает остро или стерто, бессимптомно или латентно. Острое течение бывает у овец, особенно ягнят: повышение температуры до 41С, вялость, шаткая походка, конъюнктивит, ринит, увеличение лимфоузлов, анемия, паралич задних конечностей. Смерть— через 8-15 дней, заболеваемость 15-50%, до 30% заболевших погибает. Стертое течение бывает у взрослых овец: незначительное угнетение и повышение температуры тела исчезают через 2 -3 дня и животные выздоравливают. У поросят: повышение температуры до 42°С, угнетение, кашель, обильное потоотделение, осложнения со стороны органов дыхания, гибель—через 7-10 дней. Латентно со стертыми признаками болеют крупный рогатый скот, лошади, буйволы, верблюды. Возможны аборты. Бессимптомно чаще болеют куры, голуби. У кроликов и пушных зверей: абсцессы подкожных лимфоузлов, ринит, исхудание. Большинство животных погибает.
Диагноз. Ставят на основании клинико-эпизоотологических, патологоанатомических данных с учетом результатов бактериологического, серологического, аллергического исследований. Для исследования в лабораторию направляют трупы мелких животных, в том числе грызунов; от крупных трупов — сердце, пораженные лимфоузлы. Для прижизненной диагностики применяют РА с сывороткой крови и антигеном из возбудителя, а также аллергический метод (внутрикожное введение тулярина). Туляремию следует отличать от туберкулеза, паратуберкулеза, бруцеллеза, анаплазмоза и кокцидиоза путем проведения бактериологических, серологических, аллергических исследований.
Лечение. Специфические средства лечения не разработаны. Больным животным применяют антибактериальные препараты (антибиотики, сульфаниламиды, нитрофураны).
Профилактика и меры борьбы. В природных очагах туляремии планомерно систематически необходимо уничтожать грызунов, клещей, а территорию пастбищ, загонов, сенокосов регулярно очищать от трупов грызунов; проводить микробиологический мониторинг объектов окружающей среды (вода, корма), прогнозировать туляремию. Больных животных изолируют и подвергают лечению. Трупы закапывают в землю (глубина не меньше 2 м), шкуры высушивают в течение 30 дней, используют без ограничений. Мясо от вынужденно убитых животных обезвреживают проваркой. Вывоз животных из неблагополучных хозяйств разрешают после исследования сывороток крови в РА и обработки после пастбищных клещей.
Клиника.
Различные пути проникновения возбудителей туляремии в организм человека обусловливают и разнообразие клинических проявлений этого заболевания.
Инкубационный период продолжаема от 2 до 8 дней. Всем клиническим формам туляремии свойственны общие симптомы. Болезнь начинается внезапно: после кратковременного озноба температура повышается до 38,5—40 °С, больные жалуются на головную боль, боли в мышцах и пояснице, общую слабость, потливость, пониженный аппетит. При осмотре отмечаются гиперемия лица и конъюнктивит.
К концу 1-й недели болезни увеличиваются печень и селезенка. В крови чаще обнаруживаются лейкопения, умеренный сдвиг влево, относительный лимфо- и моноцитоз; СОЭ умеренно повышена. Лихорадочный период при туляремии может продолжаться от 5—7 до 30 дней. Наиболее часто встречается ремиттирующая и интермиттирующая лихорадка. Температура снижается литически. Перечисленные общие симптомы в зависимости от входных ворот инфекции и клинической формы туляремии дополняются другими характерными признаками заболевания.
Различают следующие клинические формы туляремии: бубонную, язвенно-бубонную, глазобубонную, ангинозно-бубонную, абдоминальную, или кишечную, легочную и генерализованную, или первичную, септическую.
При бубонной форме инфекция через кожу и слизистые оболочки проникает в регионарные лимфатические узлы, где вызывает лимфаденит (бубон). Локализация бубонов зависит от путей заражения. При промысловых вспышках преобладают локтевые и подмышечные бубоны, при пищевых и водных — шейные и подчелюстные и т. д.
Размер бубонов от лесного ореха до куриного яйца и больше. Часто в процесс вовлекаются группы лимфатических узлов данной области (пакет). Они не спаяны между собой и окружающей клетчаткой, малоболезненны. После снижения температуры бубоны медленно рассасываются. Если своевременно не назначить лечение стрептомицином, может произойти гнойное расплавление воспаленного лимфатического узла с последующим вскрытием абсцесса и выделением густого сливкообразного гноя.
При язвенно-бубонной форме в месте проникновения возбудителя на коже в течение 6—8 дней образуются последовательно пятно, папула, везикула, пустула, язва с одновременным развитием воспалительного процесса в ближайшем лимфатическом узле (бубон). Первичные изменения кожи чаще всего возникают при трансмиссивных вспышках.
Рис. 27. Вид больного ангинознобубонной формой туляремии (Угловой Г. П.).
При глазобубонной форме возбудитель проникает через слизистые оболочки глаза, вызывая появления фолликулярных разрастаний на конъюнктиве с одновременным увеличением лимфатических узлов — околоушных, переднешейных, подчелюстных и др. Веки припухают, на оболочке глаза могут появиться папулы, язвочки. При ангинозно-бубонной форме в начале заболевания отмечается гиперплазия миндалин с последующим образованием некротического налета серовато-беловатого цвета, изъязвлением и образованием глубоких, медленно заживающих язв. Чаще миндалины поражаются с одной стороны. В связи с проникновением возбудителя в регионарные лимфатические узлы появляются подчелюстные, шейные и другие бубоны (рис. 27). Ангинозно-бубонная форма чаще встречается при водных вспышках туляремии.
Абдоминальная, или кишечная, форма возникает при проникновении возбудителя в организм через рот с пищевыми продуктами. Для этой формы, кроме общих симптомов, характерны сильные боли в животе, связанные с поражением мезентериальных лимфатических узлов, тошнота, рвота и понос. Диагностика абдоминальной формы туляремии затруднена.
При легочной форме первичный воспалительный процесс возникает в легких. Заболевание сопровождается развитием очаговой пневмонии с вялым и длительным течением. Основное диагностическое значение имеют рентгенологическое исследование и постановка кожно-аллергической пробы.
Для генерализованной формы туляремии характерно развитие общих симптомов болезни без первичной местной и регионарной реакции в месте входных ворот инфекции. Клинически эта форма протекает с более выраженной интоксикацией организма. Чаще, чем при других формах, у больных наблюдается полиморфная эритематозная сыпь. В период выздоровления могут быть специфические осложнения: вторичная пневмония и осложнения со стороны нервной и сердечно-сосудистой систем — вегетативные неврозы, дегенеративные изменения мышцы сердца и др.
После перенесенного заболевания очень медленно восстанавливаются трудоспособность, аппетит. При туляремии возможны появление рецидивов и переход в затяжное течение (до 2—3 мес).
Туляремия
— острая инфекционная болезнь, характеризующаяся лихорадкой, общей интоксикацией, поражением лимфатического аппарата, кожи, слизистых оболочек, а при аэрогенном инфицировании -легких: относится к зоонозам с природной очаговостью.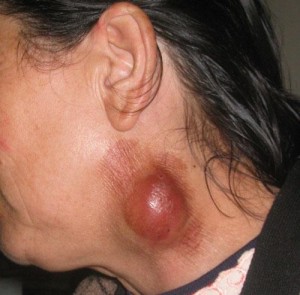 Распространена во многих районах России, источником инфекции служат многие грызуны. Этиология, патогенез. Возбудителем являются мелкие коккоподобные палочки, грамотрицательные, устойчивые во внешней среде. Туляремия отличается многообразием ворот инфекции. Различают следующие пути заражения: через кожу (контакт с инфицированными грызунами, трансмиссивная передача кровососущими насекомыми), через слизистые оболочки пищеварительных органов (употребление инфицированной воды и пищи) и респираторного тракта (вдыхание инфицированной пыли). Клинические формы болезни тесно связаны с воротами инфекции. При контактном и трансмиссивном инфицировании развиваются бубонные и кожно-бубонные формы болезни, при аспирационном — пневмонические, при алиментарном — кишечные и ангинозно-бубонные формы туляремии. При инфицировании через конъюнктиву возникает глазо-бубонная форма. После перенесенного заболевания развивается иммунитет.
Распространена во многих районах России, источником инфекции служат многие грызуны. Этиология, патогенез. Возбудителем являются мелкие коккоподобные палочки, грамотрицательные, устойчивые во внешней среде. Туляремия отличается многообразием ворот инфекции. Различают следующие пути заражения: через кожу (контакт с инфицированными грызунами, трансмиссивная передача кровососущими насекомыми), через слизистые оболочки пищеварительных органов (употребление инфицированной воды и пищи) и респираторного тракта (вдыхание инфицированной пыли). Клинические формы болезни тесно связаны с воротами инфекции. При контактном и трансмиссивном инфицировании развиваются бубонные и кожно-бубонные формы болезни, при аспирационном — пневмонические, при алиментарном — кишечные и ангинозно-бубонные формы туляремии. При инфицировании через конъюнктиву возникает глазо-бубонная форма. После перенесенного заболевания развивается иммунитет.
Симптомы, течение. Инкубационный период продолжается от нескольких часов до 14 дней (чаще 3-7 дней). Болезнь начинается остро: появляется озноб, температура тела быстро повышается до 39-40°С. Больные жалуются на сильную головную боль, слабость, боль в мышцах, бессонницу, может быть рвота. Кожа лица и шеи гиперемирована, сосуды склер инъецированы. У части больных с 3-го дня болезни появляется сыпь, нередко эритематозного характера .При бубонных формах характерно значительное увеличение регионарных лимфатических узлов, чаще шейных и подмышечных. При абдоминальных формах могут быть симптомы острого мезаденита. При туляремийных бубонах периаденит отсутствует, нагноение бубонов наблюдается редко и происходит в поздние сроки (в конце 3-й недели болезни): Продолжительность лихорадки колеблется от 5 до 30 сут (чаще 2-3 нед. ). В периоде реконвалесценции может сохраняться длительный субфебрилитет. Для глазо-бубонной формы, кроме типичного поражения лимфатического узла, характерен резко выраженный конъюнктивит с отеком век, язвами на конъюнктиве. Поражается обычно один глаз. Процесс длится до нескольких месяцев, зрение восстанавливается полностью. При ангинозно-бубонной форме, помимо типичных бубонов, характерен специфический тонзиллит. Он проявляется болью при глотании, некротическими измерениями миндалин, небных дужек, появлением на пораженных участках фибринозного налета, напоминающего дифтерийный. Язвы заживают очень медленно.
Для абдоминальной формы характерны боль в животе, метеоризм, задержка стула, при пальпации — болезненность в области мезентериальных лимфатических узлов. Легочная форма туляремии характеризуется длительной лихорадкой неправильного типа с повторным ознобом и обильным потом. Больные жалуются на боль в груди, кашель, вначале сухой, затем со слизисто-гнойной, а иногда и с кровянистой мокротой. Рентгенологически выявляется очаговая или лобарная инфильтрация легочной ткани. Пневмония характеризуется вялым затяжным течением (до 2 мес и более), рецидивированием. Диагностика туляремии в первые дни болезни (до появления бубонов) представляет значительные трудности. При появлении бубонов диагностика облегчается. Необходимо дифференцировать от бубонной формы чумы, болезни от кошачьих царапин, содоку и гнойных лимфаденитов. Для подтверждения диагноза используют серологические реакции (реакция агглютинации, РНГА) и кожно-аллергические пробы с тулярином. Лечение. Назначают стрептомицин в/м по 0,5 г 2 раза в сутки, тетрациклин по 0,4 г через 6 ч или левомицетин по 0,5 г через 6 ч. Антибиотикотерапию проводят до 5-7-го дня нормальной температуры. При затяжном течении используют убитую туляремийную вакцину (в дозе от 1 до 15 млн микробных тел с интервалами 3-5 дней, всего 6-10 сеансов). При появлении флюктуации бубонов показан разрез их и опорожнение от гноя. Прогноз благоприятный. Профилактика: борьба с грызунами, защита от них продуктов и воды.По эпидемиологическим показаниям — специфическая профилактика.