Бактериальный вагиноз при беременности. какой он?
Содержание:
Как вылечиться от заболевания?
Для того чтобы этот недуг прошёл быстро и бесследно, необходима комплексная терапия. Подбор лекарственных средств напрямую зависит от причины болезни, так как различные антибактериальные препараты эффективны в отношении определённых возбудителей. Антибиотики должен назначать только врач, а не женщина самостоятельно, а их форма может быть разной: в виде таблеток, свечей или мазей. Однако чаще всего назначаются вагинальные капсулы, которые неплохо справляются с болезнью.
Если же вагинит не имеет тяжёлой симптоматики, то иногда доктор прописывает лечение без антибактериальной терапии.
Однако лучшее лечение любого заболевания – это его профилактика, это же относится и к такому недугу, как кольпит. Вагинит можно предупредить, если соблюдать определённые меры, с помощью которых шансы подцепить эту хворь уменьшаются в несколько раз.
Особенности флоры у будущих мам
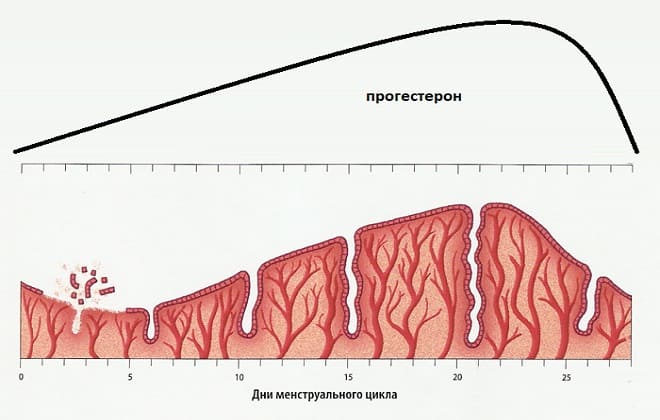
Во время беременности происходят гормональные перестройки, которые определяют особенности влагалищной микрофлоры. Увеличение количества эстрогенов приводит к избыточному накоплению гликогена в клетках эпителия. Это — дополнительная питательная среда для полезных бацилл. Они также начинают усиленно размножаться. Установлено, что к моменту родов у здоровой женщины количество лактобацилл в разы превышает таковое до беременности.
Но в гормональной перестройке участвует прогестерон. Его действие направлено на сохранение плода, поэтому необходимо снижение иммунитета. Это проявляется уменьшением иммунного надзора со стороны лейкоцитов. Условно-патогенные микроорганизмы получают возможность более активно размножаться. Если при этом имеются дополнительные факторы-провокаторы, то воспаление влагалища обеспечено. Часто оно протекает в стертой форме, а женщина замечает только увеличившееся количество выделений.
Но иногда причиной кольпита может стать заражение от полового партнера трихомонадой, хламидией или активация ранее имевшейся скрытой инфекции.
Вульвит: лечение, причины, симптомы, признаки, фото
Около шестидесяти процентов женщин сталкиваются с данным заболеванием на протяжении своей жизни. Вагинальный кольпит в принципе является синонимичным вагиниту понятием. При этом сначала во влагалище начинается протекание интенсивного воспалительного процесса, что приводит к развитию и появлению острого зуда и отеков на слизистой.
Диагностический процесс заключается в проведении гинекологического осмотра и осуществления лабораторных исследований, по результатам которых доктор выписывает препараты. Диагностические процедуры необходимо потому, что в каждом отдельном случае может потребоваться назначение разного рода препаратов.
Международная классификация болезней говорит о том, что кольпит принято относить у группе инфекционных заболеваний. Кольпит сопровождается следующей симптоматикой:
- Нарушения менструального цикла у женщины;
- Болезненность и появление чувства дискомфорта при протекании полового акта;
- Повышение телесной температуры, что свойственно некоторым формам специфического кольпита;
- Появление покраснения, сильного зуда и отеков;
- Появление болезненных ощущений во время процесса мочеиспускания;
- Внутренняя сторона бедер может стать подверженной опрелостям, так как наблюдаются излишние выделения с высокой кислотностью;
- Влагалищные выделения становятся более частыми и приобретают зеленоватый или желтый цвет, причем им свойственен неприятный запах. Данные признаки ярче всего указывают на протекание инфекции.
Как уже было выяснено, вагинит и кольпит являются понятиями тождественными. Какое отношение имеет такое заболевание как эрозия к данным заболеваниям? Дело в том, что если во влагалище будет в течение длительного времени протекать инфекция, она начнет свое распространение дальше и это приведет к тому, что инфекционным процессом будет охвачена маточная шейка. Это, в свою очередь, приведет к появлению эрозии.При диагнозе вагинит шейки матки женщин страдают не меньше, нежели слизистая влагалища.
- Малыми контактными кровотечениями;
- Появлением болезненных ощущений во время мочеиспускания и во время полового контакта;
- Выделениями из влагалища меняют свой запах, цвет и становятся иными по характеру;
- Чувством давления и распирания вульвы и влагалища, а также сильный зуд и раздражение наружных половых органов.
Но все приведенные признаки являются общими. Для отдельных разновидностей вагинита характерны и дополнительные признаки и черты. Если женщина больна гонорейным вагинитом, у нее будут наблюдаться гнойные выделения. Они обычно густые и светло-желтые по цвету. При трихомонадном вагините выделения имеют пенистый зеленовато-желтый оттенок.
Если вагинит острый, то его симптоматика будет более ярко выраженной. Будет ощущаться серьезная болезненность, при этом также может стать вероятным местное повышение температуры.Лечение вагинита влагалища при остром течении должно быть экстренным и не терпит промедления.
Кроме того, как проявляет себя вагинит, нужно также знать, почему и под влиянием каких провоцирующих факторов возникает такое заболевание. Это позволит снизить вероятность его появления у женщины.
Что такое вагинит: симптомы
Стоит отметить, что в период беременности вагинит может выявиться в любой момент, независимо от срока беременности
Поэтому важно обнаружить первые признаки заболевания вагинит на ранних сроках его развития с целью мгновенного его лечения в соответствии с полученными результатами анализов и проведенными диагностическими процедурами
Кандидозный вагинит у беременных возникает в случае инфицирования грибами. При этом наблюдается стремительное размножение дрожжеподобных грибков Кандида. Кандидозный вагинит при беременности характеризуется сильным зудом и жжением наружных половых органов с белыми выделениями творожистой консистенции, которые иногда сопровождаются запахом дрожжей.
Острый вагинит при беременности выделяется ярко выраженными симптомами.
Проявление вагинита у беременных происходит на разных сроках одинаково. Симптомы вагинита лишь на поздних сроках беременности характеризуются настолько обильными выделениями, что можно перепутать с началом родов (подтекание вод). В любом случае необходимо в таком случае безотлагательно обратиться к врачу за медицинской помощью.
Основными симптомами заболевания у беременной могут быть:
- наблюдаются гнилостные выделения белого цвета с неприятным резким запахом;
- в некоторых случаях – наличие кровяных примесей в выделениях;
- отек слизистой влагалища и набухание внешних половых органов;
- ощущение сильного зуда и жжения в области внешних половых органов.
Какие симптомы при вагините наблюдаются у женщин? «Вагинит: симптомы (форум)» – именно такой запрос часто исходит от тех, кто желает найти больше информации по соответствующей теме. И на таких информационных ресурсах женщинам зачастую удается это сделать. Однако, как бы там ни было, конечное решение касательно наличия или отсутствия у женщины этого диагноза доктор может выносить лишь на основании осмотра и проведения дополнительных обследований.Признаки вагинита и кольпита имеют весьма характерные особенности, на основании визуализации который врач уже может поставить диагноз.
Вагинит у женщин: симптомы и лечение – что нужно обязательно отметить касательно данной темы? Симптоматика вагинита представлена такими проявлениями как:
- Наиболее ранним признаком вагинита принято считать появление сильного зуда. Кроме того, в половых органах женщина чувствует сильное жжение, которое отвлекает ее и делает менее работоспособной и более капризной и раздраженной;
- Позже у женщины начинают появляться выделения из влагалища. Это очень сильно донимает женщину, так как сопровождается ощущениями дискомфорта. Выделения могут носить разный характер. Они бывают творожистые, молочные, гнойные, пенистые. В особо тяжелых случаях могут наблюдаться кровянистые выделения;
- Два данных симптома могут указывать на наличие вагинита с высокой вероятностью. Кроме того, выделения часто сопровождаются специфическим и крайне неприятным запахом. Если вагинитом страдает женщина более старшего возраста, то у нее зачастую наблюдается сухость влагалищной слизистой и отсутствие каких быто ни было выделений;
- На следующем этапе половые органы начинают отекать и приобретают бледно-красный оттенок. Выделения и зуд – это далеко не единственные проявления вагинита. Женщина чувствует боли при сексе, у нее болит низ живота. Мочеиспускание значительно учащается и может увеличиваться телесная температура. Чаще она бывает субфебрильной.
Хроническая форма сильно отличается от острой формы протекания вагинита. Температура тела не увеличивается, болезненных ощущений женщина не испытывает.При этом также наблюдается отек половых органов, а также нет особых выделений.То есть симптоматику можно в целом охарактеризовать как смазанную. Хроническую форму зачастую сопровождает чувство зуда.
Это единственный симптом, по которому можно заподозрить хроническое протекание вагинита у женщины. Но при этом она всегда должна помнить о том, что хроническая форма вагинита сама по себе просто так не возникает. Ей всегда предшествует острая форма. Поэтому если женщина проигнорировала проявления острой формы, то это может привести к хронизации болезни.
Зуд при хронической форме вагинита склонен увеличиваться при менструациях, во время сексуальных контактов и даже при физической активности. Это должно насторожить женщину.
https://www.youtube.com/watch?v=6OiXM-Vk37k
Итак, вагинит, симптомы и лечение которого варьируются, это довольно грозное заболевание. Именно поэтому нужно также знать, как его лечить. Но финальное решение по поводу применения той или иной терапии должен принимать только доктор.
Чем лечить вагинит при беременности
Лечение вагинита у беременных всегда комплексное, при этом нужно учитывать, что некоторые препараты могут нанести вред ребенку. Антибиотики применяются только в особо тяжелых случаях. В основном врач назначает местные средства, растворы для орошения, а также лекарства в таблетках и капсулах. Рассмотрим особенности лечения на разных сроках беременности.
Лечение в первом триместре
Опасность медикаментозного воздействия на раннем сроке беременности заключается в том, что плод может быть чувствителен к действующему веществу препаратов. Это может привести к выкидыши или аномалиям беременности. Однако наличие во влагалище очага воспалительного процесса не менее опасно, особенно, если патология вызвана специфическими возбудителями. Поэтому врачу, назначая тактику лечения, приходится постоянно выбирать золотую середину и контролировать состояние здоровья больной женщины.
В 1 триместре большинство антибактериальных препаратов запрещены к применению, поэтому упор делается на некоторые местные средства, растворы для орошений и им подобные методики
С одобрения врача можно применять и методы народной медицины, при этом важно не применять сборы
Вагинит на ранних сроках беременности можно лечить следующими методами:
- Ванночками с настоем ромашки или календулы. Также хорошо подмываться этими растворами 2-3 раза в день. Для приготовления лекарственное сырье заливается водой в пропорции 1:10 и держится на водяной бане 20 минут. Затем остужается и процеживается.
- Свечи Гексикон. Согласно заверениям производителя – полностью безопасное средство для женщины и ее ребенка. Назначается в дозировке 1-2 свечи в день, продолжительность курса оговаривается индивидуально.
- Свечи Бетадин. Содержат повидон-йод. На ранних сроках назначаются в качестве антисептических средств согласно прилагаемой инструкции.
Также женщине нужно следить за чистотой гениталий, отказаться от ношения синтетического нижнего белья, исключить половой акт. Особых указаний к диете нет, но нужно исключить, копченые, сладкие и соленые блюда и продукты. Это же относится к продуктам, в составе которых содержатся красители и ароматизаторы.
Лечение во втором триместре
Терапия вагинита во втором триместре беременности отличается от тактики первого триместра включением препаратов, действующим веществом которых является миконазол или метронидазол. В современной акушерско-гинекологической практике широко применяются два средства подобного рода:
- Клион-Д-100. Основное действующее вещество – метронидазол. Препарат губителен по отношению к кандидам и ряду бактерий. Свечи вводятся вагинально по одной в день. Максимальный курс лечения составляет 10 дней.
- Метромикон Нео. Содержит метронидазол и миконазол, поэтому является мощнейшим комбинированным препаратом. Согласно инструкции на ночь ставится одна вагинальная свеча, но продолжительность терапии зависит от течения заболевания.
Несмотря на то, что эти препараты можно применять во втором триместре беременности, они имеют ряд противопоказаний и побочных эффектов. Лучше, если лечение вагинита у беременных этими средствами одобрит ваш акушер-гинеколог.
Лечение в третьем триместре
Третий триместр беременности позволяет применять разнообразные лекарственные препараты для лечения вагинита. В этом периоде плацента уже развита достаточно хорошо, чтобы надежно защищать малыша от внешних неблагоприятных факторов, поэтому могут назначаться более мощные вагинальные свечи:
- Пимафуцин. Назначается при кандидозном и прочих грибковых вагинитах, обладает сильным фунгицидным действием. Дозировка – 1 свеча непосредственно перед сном на протяжение 6-7 дней.
- Тержинан. Французские вагинальные свечи, обладающие комплексным действием. Уничтожают некоторые грибки, бактерии, трихомонады, а также помогают бороться с воспалительными процессами. Вводится 1 свеча на ночь, курс лечения 10 дней. Перед введением во влагалище рекомендуется намочить суппозиторий на 30 секунд.
Одновременно с этим могут назначаться и вагинальные свечи Гексикон. Также корректируется режим питания, рекомендуется не носить синтетическое белье. Секс во время лечения остается под запретом.
Клинические проявления
- 1Ведущий симптом молочницы – это выделения. Может варьировать их количество – от умеренных до обильных; консистенция — от творожистых до молочных и сливкообразных; выделения имеют кисловатый запах.
- 2Неприятные ощущения во влагалище и области вульвы, чаще зуд и жжение. В период беременности они могут отсутствовать, либо быть слабо выраженными. В этом случае женщина просто не придает им значения. Зуд и жжение могут усиливаться после секса, гигиенических процедур.
- 3Дискомфорт, выраженные болезненные ощущения во влагалище во время полового акта (диспареуния).
- 4Изменение нормального запаха выделений из половых путей.
- 5Болезненное мочеиспускание (дизурия).
Чаще всего, единственный симптом, позволяющий заподозрить инфекцию — это патологические бели (характерные выделения), без других типичных симптомов.
Обострение хронического кандидоза может быть одним из первым признаков наступившей беременности (до задержки). Гормональные перестройки изменяют иммунный статус беременной, что приводит к обострению имеющихся хронических заболеваний (в том числе и вагинального кандидоза). Однако, нужно помнить, что беременность подтверждается тестом или анализом крови на ХГЧ.
Симптомы вагинита
Лечение острого вагинита предупреждает осложнения в виде эндоцервицита, эндометрита и аднексита. Первичные признаки кольпита не сложно определить самостоятельно:
- Малые губы становятся отечными, гиперемированными.
- Зуд и жжение нетерпимы, усиливаются при движении, сексе.
- Женщина раздражительна, страдает бессонницей.
- Повышается температура тела, паховая зона болезненна.
- Учащаются позывы мочеиспускания, при переходе на уретру, сфинктер пузыря случается недержание мочи.
При лечении острых инфекций важно учитывать характер выделений. Кандидоз сопровождается белым налетом, творожистыми хлопьями, которые видно на нижнем белье
При трихомониазе экссудат гнойный, зловонный, пенится. Гарднереллезу характерны серые творожистые выделения с рыбным запахом. При уреаплазме продуцируется прозрачная слизь.
Острый неспецифический вагинит при климаксе вызывает сухость, раздражение. Атрофический процесс уменьшает количество желез, соответственно слизистая не увлажняется, а лактобактерии не получают питание. Данный вид вагинита может касаться молодых девушек при сбое уровня эстрогенов.
Причины вагинита
Когда возникает вагинит
- При попадании специфического микроогранизма, вызывающего воспаление, половым путем ( трихомониаз, вагинальный кандидоз, гонорея, микоплазмоз, хламидиоз);
- При активации собственной непатогенной микрофлоры во влагалище, которая вытеснила и бифидобактерии и запустила процесс воспаления.
Способствующие этому факторы:
- любое снижение иммунитета у женщины (при беременности, при сахарном диабете, при инфекционных заболеваниях, при длительном приеме глюкокортикоидов, например, при бронхиальной астме или ревматоидном артрите, во время лечения от онкологических заболеваний с помощью химиотерапии);
- несоблюдение правил личной гигиены;
- несоблюдение гигиены половой жизни (частая смена половых партнеров, не защищенный половой контакт);
- длительное или нерациональное применение антибиотиков, что приводит к уничтожению полезных лактобактерий и к дисбактериозу;
- нарушение питания слизистой оболочки при снижении уровня половых гормонов (синдром преждевременной менопаузы, старческая атрофия, создание искусственной менопаузы при лечении химиопрепаратами) и при лучевой терапии онкологических заболеваний;
- другие нарушения эндокринной системы организма женщины (так, при сахарном диабет е и высоком уровне сахара крови клетки эпителия влагалища накапливают гликоген избыточно, создается благоприятная среда для развития грибковой флоры, поэтому сахарного диабета очень характерны рецидивы молочницы; при ожирении в жаркую погоду часто возникает раздражение и опрелости в складках, в паху, в промежности);
- нарушение анатомии влагалища из-за опущения его стенок, выпадения матки – возникает постоянная микротравматизация слизистой;
- вагинит после родов может иметь рецидивирующий характер, если имеется зияние половой щели в результате рубцовых изменений после разрывов в родах или при плохом заживлении эпизиотомии – открыт вход для микроорганизмов;
- повреждения слизистой оболочки при проведении манипуляции во влагалище и в матке (например, травматизация слизистой при введении зеркал и других инструментов, ссадины и микроразрывы в родах);
- аллергия (например, на резину презерватива, или на применение вагинальных кремов или таблеток с целью контрацепции, или на синтетическое нижнее белье).
- вагинит при месячных с нарушением цикла. Например, у пациентки 7 дней идет менструация, а затем еще десять дней мажущие выделения, следующая менструация вообще длилась 2 недели – все это время при подтекании менструальной крови во влагалище его нормальная кислая среда изменяется в сторону более щелочной. Лактобактериям в такой среде жить становится не комфортно. Количество нормальной микрофлоры снижается, таким образом, при нарушениях менструального цикла создаются предпосылки к возникновению вагинита.
Все перечисленные выше моменты способствуют поселению во влагалище необычной для него микрофлоры с дальнейшим развитием воспалительных изменений.
Терапия вагинита у беременных
Лечение болезни обычно проходит в два этапа. Первый направлен на подавление увеличения болезнетворных микроорганизмов в половых путях женщины. На этом этапе рекомендуют применение лекарственных препаратов. Так, для лечения специфических (уреаплазменных, хламидийных) кольпитов назначают “Вильпрафен”, который также подходит и в случае гонококкового вагинита. Трихомонадный кольпит лечат с помощью препарата “Метронидазол” (“Трихопол”).
Неспецифические виды вагинита, вызванные смешанной микрофлорой, лечат комбинированными лекарственными средствами местного назначения. К ним относятся “Тержинан” и “Полижинакс”.
Компоненты, входящие в состав данных препаратов, обладают противовоспалительным, противомикробным и противогрибковым действием. Они не вызывают осложнений и аллергических проявлений, что является очень важным фактором для каждой беременной женщины.
После антибактериальной терапии наступает второй этап. Он направлен на восстановление микрофлоры в организме. Для этого пациенту назначаются вагинальные суппозитории, имеющие в составе лактобактерии, восстанавливающие кислую среду.
Беременная женщина в процессе лечения вагинита в обязательном порядке должна находиться под наблюдением своего лечащего врача.
Во время беременности женщина наиболее уязвима для болезней и инфекций. Это связано с тем, что организм испытывает огромную нагрузку и претерпевает изменения. Но, к сожалению, лечение осложняется тем, что большинство лекарственных средств находятся под запретом
Поэтому важно в момент ожидания малыша тщательно следить за здоровьем
Кандидозный вульвовагинит
В основе кандидозного вульвовагинита лежит инфекционный процесс, вызванный дрожжеподобными грибами рода Candida. Встречается чаще у молодых женщин, значительно реже у девочек и женщин в менопаузе.
Во время беременности кандидозный вульвовагинит выявляется почти у половины женщин.
Дрожжеподобные грибы Candida в незначительных количествах присутствуют в составе условно-патогенной микрофлоры влагалища и не вызывают негативных изменений. Кандидозное воспаление развивается только в том случае, если количество грибковой микрофлоры во влагалище начинает увеличиваться.
Причины и механизм возникновения кандидозного вульвовагинита изучены недостаточно, известно, что важным в развитии инфекции является нарушение микробиоценоза влагалища с последующим изменением его рН.
Иногда грибы Candida в превышающих «норму» количествах могут присутствовать во влагалище при полном отсутствии клинических признаков заболевания. Такое состояние называется носительством. Носительство не исключает развитие заболевания.
При кандидозном вульвовагините воспалительный процесс локализуется в поверхностных слоях эпителиального слоя. Неспособность грибов внедриться в более глубокие и благоприятные для размножения участки слизистой приводит к тому, что инфекция может присутствовать во влагалище многие годы. Если защитные свойства влагалищной среды не утрачены, она будет пытаться вывести патоген из организма, не давая ему спровоцировать заболевание, что приводит к носительству. Утрата или снижение защитных механизмов влагалищной микрофлоры приводит к развитию заболевания.
Кандидозный вульвовагинит имеет три клинические формы: носительство, острый вульвовагинит и рецидивирующий (хронический) вульвовагинит.
Бессимптомное кандидоносительство возможно только при небольшом увеличении популяции грибов во влагалищной среде. Оно наблюдается у каждой пятой беременной женщины.
Особенностью кандидозного воспаления является характер выделений: они имеют белый цвет (иногда с желтоватым оттенком), густую консистенцию и по виду напоминают творог. Остальные клинические проявления аналогичны таковым при вульвовагинитах другого происхождения и не отличаются специфичностью.
Острый кандидозный вульвовагинит отличается выраженной клинической картиной. При осмотре выявляется гиперемия слизистых оболочек, обильные или умеренные творожистые выделения. При лабораторном исследовании выявляется высокий титр содержания грибковой флоры. Острая фаза заболевания продолжается не больше двух месяцев.
Хронический кандидоз отличается длительностью течения (более двух месяцев). При осмотре на слизистых вульвы и влагалища можно увидеть признаки атрофии и инфильтраты (утолщения).
Клиническая картина кандидозного вульвовагинита зависит от многих факторов: состава влагалищной микрофлоры, сопутствующих гинекологических заболеваний, состояния иммунной системы. Если у больной имеется дисбактериоз кишечника, кандидозный вульвовагинт рассматривается как часть генерализованного процесса.
Кандидозный вульвовагинит может быть спровоцирован негинекологическими заболеваниями. Он может быть следствием аллергии, сахарного диабета, кишечных инфекций и так далее. Это осложняет процесс лечения.
Диагностика кандидозного вульвовагинита не представляет затруднений. Наличие характерных творожистых выделений и микроскопия мазков влагалищного содержимого позволяют поставить диагноз в подавляющем большинстве случаев.