Гайморит хронический
Содержание:
- Симптомы
- Характеристика заболевания
- Вылечить острый синусит
- Хронический гайморит у детей и поведение родителей
- Как распознать болезнь у детей
- Дополнительное лечение хронического гайморита
- К чему приводит запущенный гайморит
- Как лечить одонтогенный гайморит
- Симптомы хронического гайморита у взрослых
- Кистозный, полипозный, одонтогенный гайморит и другие его формы
- Причины возникновения хронического гайморита
- Диагностика болезни у взрослых и детей
- Симптомы хронического гайморита
- Лечение
- Эффективные меры профилактики
Симптомы
Острый верхнечелюстной синусит
Основное проявление ОС – утрудненное носовое дыхание или полное его прекращение, головные боли или боли в области лица и переносицы, отдающие в виски и усиливающиеся при наклоне головы. Типичными также являются более или менее выраженные выделения из носа слизистого или слизисто-гнойного характера, нарушение обоняния. Общее состояние не нарушено, температура субфебрильная или нормальная.
При тяжелых формах наблюдаются более выраженные признаки общей интоксикации в виде высокой температуры (38 – 40°), интенсивных головных болей, озноба, слабости. Может развиваться отек соответствующий локализации пазух или распространяющийся далеко за их пределы. Головная боль в отличие от синусита легкой степени тяжести острая и усиливается даже при прикосновении к соответствующим участкам лица.
У детей при остром гайморите ведущим симптомом является ринорея, кашель (вследствие попадания слизи в нос и ротоглотку и раздражения их стенок) и лихорадка. Болевой синдром достоверно присутствует только у 30% детей с синуситом.
Хронический синусит
Хроническое воспаление гайморова синуса протекает в виде чередующихся с разной частотой обострений и ремиссий. При этом симптомы во время обострений и затуханий процесса могут в значительной степени различаться. Кроме того, во время ремиссий проявления гайморита также разняться.
Обострившийся гайморит по симптомам практически не отличается от острого синусита. Характеризуется все тем же выраженным односторонним или двусторонним нарушением носового дыхания, болями в области пазухи, ослаблением обоняния, гнойными или серозно-гнойными выделениями. Пальпация передней стенки верхней челюсти болезненна, самостоятельная боль отдает в ухо, висок или даже во всю половину лица, головы.
Общее состояние может нарушаться в различной степени – от недомогания до выраженных признаков интоксикации.
В период ремиссии признаки заболевания имеют размытый характер, и часто напоминают обычные симптомы ОРВИ и риниты различной этиологии.
Экссудативные формы хронического синусита характеризуются разного вида и качества выделениями из носа. Часто это единственный симптом болезни. Выделения могут быть гнойными, иметь густую или более жидкую консистенцию. Интересно, что гнойной форме хронического синусита не сопутствуют нарушения общего состояния. Этим она отличается от гнойных синуситов острого характера. Причина более легкого течения в неполной обструкции соустья верхнечелюстного синуса, что позволяет гною выходить из пазухи (либо в глотку, либо наружу через носовой ход). Нередко выделения вязкие, слизисто-гнойного характера, плохо отсмаркиваются. В таких случаях оно может налипать в носу и на задней стенке глотки с образованием корок. При небольшом количестве таких выделений жалобы больных сводятся к сухости в носу, сниженному обонянию и неприятному запаху. При больших объемах отделяемого больные жалуются также на заложенность носа и гнусавость.
Аллергический и серозный хронические синуситы сопровождаются жидким отделяемым, отходящим порционно. Объясняется это предварительным накоплением его в пазухах и быстрой эвакуацией из них при наклонах головы.
Общее состояние не нарушено. Редко наблюдаются головные боли, особенно при утрудненном отхождении скопившегося экссудата. Удаление выделений облегчает головную боль.
Характеристика заболевания
Хронический гайморит — это патология, при которой в верхнечелюстных пазухах протекает воспалительный процесс. Начинается заболевание практически всегда остро. При правильной терапии облегчение ощущается уже на 2 сутки. Почувствовав себя лучше, многие люди прерывают назначенное доктором лечение. Такое поведение приводит к развитию хронического гайморита, который отличается вялотекущим характером.
Разновидности синуситов» width=»670″ height=»333″ />
Синусит верхнечелюстной пазухи называют гайморитом
Симптоматика недуга размыта. Заболевание протекает безболезненно. Периодически наблюдаются обострения, которые сменяются периодами уменьшения или ослабления симптомов (ремиссией).
Механизм развития
Инфекция, проникая в носоглотку, приводит к воспалению. На фоне такого процесса слизистая отекает. Воздух не способен циркулировать в достаточной мере. Усугубляет состояние отёк соустий слизистой, которые соединяют гайморову пазуху с носовой полостью. Отток слизи становится невозможным. Секрет постепенно накапливается в пазухе. Слизь представляет собой отличную среду для размножения патогенной микрофлоры. Это приводит к усилению воспаления.
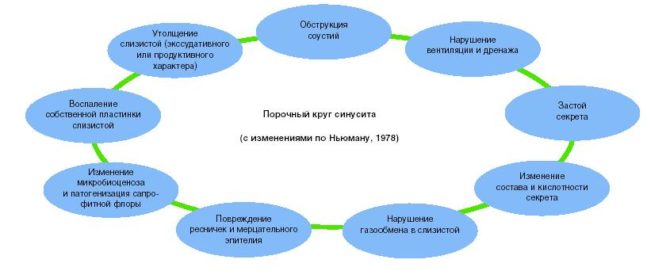
Подробный механизм развития синусита представлен на схеме (с внесенными в 1978 г изменениями по Ньюману)
Вылечить острый синусит
Острый синусит – разновидность воспаления придаточных пазух носа (синусов), характеризующаяся внезапным возникновением и ярко выраженной симптоматикой, требующей оперативного лечения. Заболеванию одинаково подвержен как взрослый, так и ребенок любого возраста. Причиной его возникновения обычно служит обострение хронической формы воспаления пазух. Однако нередко синусит возникает вследствие перенесенного ОРЗ, гриппа, ринореи и других болезней.
Воспаление затрагивает уши, глаза, костные ткани, кровеносные, нервные и другие системы
Поэтому столь важно своевременно провести лечение острого синусита, которое позволит избежать отита, периостита глазницы, тромбофлебита синуса, остеомиелита и прочих осложнений
Симптоматика и разновидности заболевания
Острый синусит имеет различные проявления у ребенка и взрослого в зависимости от локализации, стадии, причины возникновения и прочих факторов. Общими симптомами для заболевания являются повышение температуры до 38-39˚С, затруднение носового дыхания, выделение из ноздрей гнойного экссудата, ухудшение обоняния. Также больной ребенок или взрослый может испытывать давление в области лица, повышенную утомляемость и общую усталость. Характерный симптом для острой формы синусита – гнусавость голоса, кашель и другие признаки.
Сегодня существует широкая классификация заболевания
Для подбора оптимальной схемы лечения взрослых или детей врачу важно определить вид острого синусита по следующим критериям:
- по причине возникновения: травматический, аллергический, грибковый, бактериальный, вирусный или смешанный;
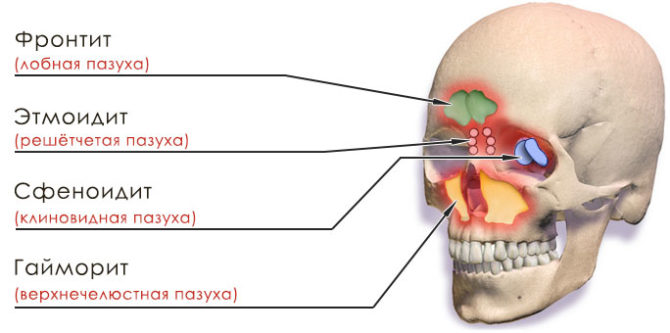
- по локализации воспаления: гайморит (верхнечелюстные пазухи), сфеноидит (клиновидные), фронтит (лобные), этмоидит (ячейки решетчатой кости);
- по характеру выделений из носа: гнойный, отечно-катаральный, смешанный;
- по распространенности процесса: одно- или двусторонний, поли-, геми-, пан- и моно-синусит.
Диагноз острой формы синусита выставляется ребенку или взрослому пациенту после изучения симптомов, а также по результатам дополнительных исследований: рентгенографии, УЗИ, КТ, МРТ, клинических анализов крови и лабораторного изучения экссудата.
Как лечить острый синусит
Стандартная терапия включает широкий выбор методов для устранения причин и симптомов заболевания. Наиболее распространенным способом лечения синусита острой формы является использование системных и местных антибиотиков. При аллергическом происхождении болезни используют антигистаминные препараты. Также для лечения острого синусита у ребенка или взрослого применяются иммуностимуляторы и различные процедуры:
- закапывание носа противоотечными каплями;
- ингаляции над лечебными растворами;
- промывание пазух по Проецу («кукушка»),
- физиотерапевтические методы лечения (УФО, электрофорез, токи, УВЧ)
- санация пораженных зон с помощью ЯМИК-катетера.
В сложных случаях, когда острый синусит не поддается стандартному лечению или дает серьезные осложнения, выполняется хирургический прокол пазух. Данная процедура позволяет быстро снять основные симптомы заболевания и обеспечить свободный отток гнойного экссудата. Такое лечение осуществляется в условиях стационара – хирург прокалывает область, которую затронул синусит, после предварительного обезболивания местной анестезией. При гайморите выполняется санация гайморовых пазух.
Если острый синусит поразил лобную зону, проводится трепанопункция. Также при данном заболевании пациенту может быть назначена эндоскопическая операция. Однако оперативное лечение синусита используется только в крайних случаях – при тяжелых симптомах и сложном течении болезни. Проколы пазух имеют ряд ограничений по возрасту и состоянию пациента. Также хирургические методы лечения острого синусита чреваты осложнениями:
- носовые кровотечения;
- прободение мягких тканей щеки;
- повреждение стенки глазной орбиты;
- гематомы лицевых костей;
- попадание гноя в кровоток;
- временное ухудшение зрения;
- воздушная эмболия и другие.
Хронический гайморит у детей и поведение родителей
Симптоматика гайморита у детей может быть стёртой и слабовыраженной, к тому же дети редко придают значение развивающимся признакам болезни, которая не доставляет им значительного дискомфорта. Задача родителей вовремя распознать стёртые симптомы болезни и обратиться к врачу. К основным их проявлениям относят:
- Насморк.
-
Хронический насморк может быть выражен в большей или меньшей степени, он не поддаётся консервативной терапии и длится более 2–3 недель.
- Потеря обоняния.
-
Малыш перестаёт ощущать запахи, а это одна из причин плохого аппетита.
- Заложенность носа.
-
Затруднение носового дыхания: ребёнок храпит во сне, дышит преимущественно ртом, речь приобретает характерный оттенок гнусавости.
- Ухудшение слуха.
-
Отёк в полости носа может вызывать заложенность ушей, малыш часто переспрашивает или не слышит родителей. Дети постарше могут рассказать, что им кажется, будто они слышат свой голос внутри (аутофония).
- Болезненность глаз.
-
Из-за тонких костных стенок пазухи у ребёнка процесс может переходить на стенку глазницы и проявляться припухлостью век, болью в глазах, конъюнктивитом. Эти симптомы особенно хорошо выражены по утрам и после сна.
- Кашель.
-
Сухой раздражающий кашель, который не реагирует на противокашлевую терапию. Он возникает из-за раздражения задней стенки глотки отделяемым из пазухи.
Хронический гайморит вне обострения у детей дошкольного возраста даёт в основном клиническую картину хронической интоксикации: повышенная нервозность, плохой аппетит, сонливость и вялость.
У детей постарше болезнь протекает так же, как и у взрослых, однако вырастает вероятность развития осложнений и вовлечения в процесс других пазух из-за повышенной реактивности детского организма.
Как распознать болезнь у детей
Хроническая форма гайморита может развиться у детей старше 3 лет при подверженности частым респираторным заболеваниям и наличии разрастания аденоидной ткани. При стёртой симптоматике заболевание удаётся распознать не сразу
Чтобы не допустить осложнений в виде менингита, сепсиса, отита, астмы, родителям следует обратить внимание на такие признаки, указывающие на хроническое течение гайморита:
- заложенность носа проявляется тяжёлым дыханием, у ребёнка часто приоткрыт рот, малыш сопит во сне;
- беспричинный кашель после сна, который не повторяется в течение дня;
- неприятный, гнилостный запах изо рта, вызванный стеканием слизи по носоглотке;
- слезотечение;
- изменение тембра голоса;
- ребёнок часто жалуется на головную боль;
- снижение активности и аппетита у малыша.
У малышей до трёх лет гайморовы пазухи, как и другие синусы, ещё не полностью сформированы, поэтому риск заболеть гайморитом в этом возрасте минимален
Дополнительное лечение хронического гайморита
С учетом наличия других симптомов и сопутствующих осложнений, могут применяться также следующие методы лечения:
- назначение витаминных комплексов для укрепления всего организма и поднятия защитных функций;
- принимать обезболивающие препараты типа Парацетамол, Эффералган и Ибуклин, которые дополнительно снимают жар;
- облечение ультрафиолетом, что помогает создать дополнительный дезинфицирующий эффект;
- солевые промывания, при тяжелых случаях процедура проводится непосредственно в лечебном учреждении;
- введение антибиотиков через инъекции или капельницы, проводится при запущенных случаях хронического гайморита;
- проведение оперативных вмешательств, если гайморит провоцируют травмы и врожденные патологии носовой полости;
- прокол и установка катетера для отведения гноя;
- назначение противоаллергических препаратов, они могут назначаться также без наличия аллергии для уменьшения отека и выведения слизи.
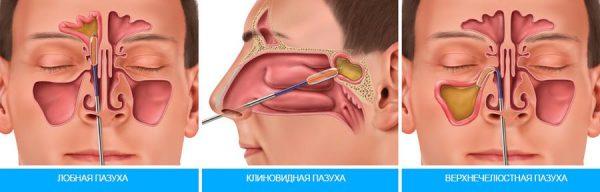
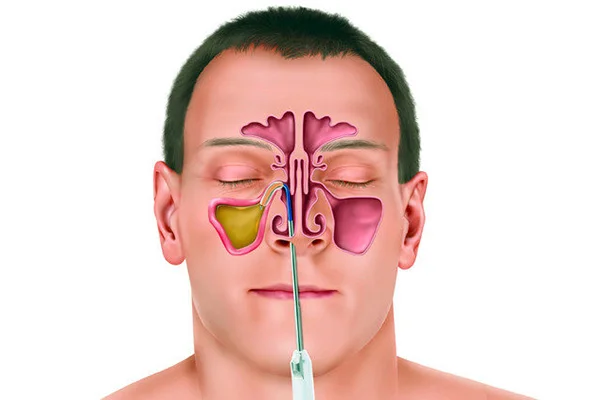
Прокол носа при гайморите
Лечение хронического гайморита желательно проводить под контролем лечащего врача, который сможет оценить сложность заболевания и назначить подходящее лечение. При использовании антибактериальных средств одновременное назначение пероральных и назальных медикаментов возможно только в исключительных случаях, когда наблюдается сильная интоксикация организма и гной не может долгое время рассосаться. При неэффективности консервативного лечения назначается прокол, который позволит очистить пазухи.
К чему приводит запущенный гайморит
Если не лечиться, любая болезнь может доставить массу проблем. Гайморит обязательно вовремя диагностировать и принять меры по его устранению. Устранение хронического гайморита навсегда возможно только при правильном лечении, прописанным врачом, совместно с эффективными методами народной медицины. Полагаться только на домашние способы лечения при обострении болезни не следует. Для правильной диагностики врач проводит УЗИ исследование носовых пазух, которое показывает наличие гноя.
Осложнения, вызванные хроническим гайморитом:
- Возникновение воспаления третичного нерва;
- Дакриоцистит вызывает постоянную слезливость, сужение разреза глаз, гнойные выделения из глаз;
- Постоянное состояние гипоксии мозга вызывает нарушение памяти, внимания;
- Ларингит, фарингит, отиты, пневмония и другие тяжелые заболевания;
- Тяжелая форма астмы;
- Воспаление глазного яблока, частичная или полная потеря зрения;
- Сепсис слизистой.
Как лечить одонтогенный гайморит
1. Гайморит одонтогенной формы имеет свои симптомы и лечение. Зачастую он проявляется у взрослых, которые недавно подвергались удалению зуба. В домашних условиях негативная симптоматика может проявиться не сразу, а по истечении нескольких суток.
2. Гайморит развивается из-за инфекции, которая приводит к воспалению пазухи. Поэтому очаг нужно ликвидировать как можно быстрее. Причина может крыться в удалении зуба, у верхушки корня которого присутствует воспаление в виде радикулярной кисты либо гранулёмы.
3. При желании сохранить зуб проводят его срочное вскрытие. В результате киста вместе с гноем вытекает наружу через зуб. Если не провести подобную процедуру, нет никакого смысла продолжать терапию. Она будет бесполезной.
4. После этого создаётся отток для гноя, который образуется в пазухе. Если воспаление началось недавно помогут капли с сосудосуживающим воздействием. При гнойном воспалении таких средств будет недостаточно.
5. Незамедлительно покажитесь доктору. Далее он проведёт промывание пазухи или лунки со стороны удалённого зуба. Наряду с этим назначаются противовоспалительные препараты и антибактериальная терапия.
6. Как только спадает острое воспаление, доктор решает, проводить ли гайморотомию, в зависимости от обстоятельств. Операция назначается, если гайморит носит полипозную или гнойную форму. При этом пациента госпитализируют.
7. При хирургическом вмешательстве удаляется поражённая слизистая гайморовой пазухи. Процедура проводится под общим наркозом, доктор выполняет её через ротовую полость
Важно вылечить все зубы перед проведением операции
Симптомы хронического гайморита у взрослых
Хронический гайморит в стадии ремиссии протекает с неярко выраженной симптоматикой. Больных обычно беспокоит:
- незначительная слабость, утомляемость;
- неинтенсивная, без четкой локализации головная боль;
- заложенность носа, вследствие которой нарушается обоняние;
- боли и першение в горле при глотании, обусловленные раздражающим воздействием слизи, стекающей из воспаленной пазухи по задней стенке глотки;
- некоторая припухлость в области проекции пазухи на лицо.
Когда хронический гайморит переходит в стадию обострения, самочувствие больных ухудшается: они отмечают сильную слабость, некоторое повышение температуры (обычно не более 37,5–37,7 C); головная боль становится более интенсивной, особенно при наклоне головы вперед, появляется чувство тяжести в голове. Поскольку в стадии воспаления количество слизи в пазухе увеличивается, может появиться распирающая боль в этой области. Жалобы на першение, боли в горле и покашливание сохраняются. Характерны покраснение кожи, трещины, припухлость под носом (из-за постоянного раздражения данной области слизью). Появившиеся жалобы на припухлость нижнего века или появление отделяемого из глаз (конъюнктивит) свидетельствуют о распространении воспалительного процесса на глазницы.
Кистозный, полипозный, одонтогенный гайморит и другие его формы
От того, какой вид хронического гайморита у пациента и каковы причины его развития, врач подбирает соответствующую терапию.
В зависимости от первопричины хронический гайморит бывает:
- Риногенный. Воспаление берёт начало в носовых ходах, распространяясь выше.
- Гематогенный. В его основе лежат серьёзные инфекционные заболевания. Вирусы попадают через кровь к носовым пазухам.
- Травматический. Является следствием травмы носа или верхней челюсти.
- Одонтогенный. Возникает из-за недолеченного пульпита, глубокого кариеса.
Классификация заболевания в зависимости от локализации воспаления:
- Односторонний — развивается в одной гайморовой пазухе.
- Двусторонний — инфекция поражает обе пазухи.
В зависимости от симптоматики и вида хронический гайморит бывает:
- катаральный (с лобным отёком и выделением прозрачной жидкости);
- некротический (с отмиранием ткани синусов);
- полипозный (с образованием болезненных полипов из-за разрастания соединительной ткани);
- кистозный (с формированием кистозной полости в пазухах);
- кистозно-полипозный (смешанная форма);
- гнойный (с отделением гнойного эксудата в результате бактериального осложнения);
- фиброзный (с формированием различных доброкачественных новообразований);
- аллергический (с отёком пазух, зудом и обильными прозрачными выделениями на фоне проникновения аллергенов).
Сбор анамнеза в кабинете врача помогает выяснению причин постоянного насморка и головных болей у пациента. В соответствии с происхождением верхнечелюстного синусита специалист подбирает подходящее лечение.
Причины возникновения хронического гайморита
Воспалительный процесс в гайморовых пазухах может возникать по разным причинам. Зачастую болезнь проявляется вследствие перенесенных ранее инфекций в верхних дыхательных путях, ушах и глотке. Чаще всего гайморит выступает в качестве осложнения при обычном насморке.
Главной причиной возникновения воспалительного процесса в верхнечелюстных пазухах является попадание бактериальной инфекции. При появлении благоприятных условий микробы активизируются, начинают активно расти и размножаться.
Также в медицине принято выделять несколько предшествующих факторов в виде:
- патологического состояния, которое ведет к нарушению нормального носового дыхания. Сюда можно отнести ринит аллергической формы, искривленность носовой перегородки, увеличение аденоидов;
- ослабленной иммунной функции;
- наличия заболеваний хронического характера в организме;
- не долеченного вирусного ринита;
- стафилококкового носительства;
- врожденных аномалий в строении носа;
- частых простудных болезней;
- наличия кариозных образований в зубах.
Главным фактором выступает наличие бактериальной инфекции в виде стафилококков, стрептококков, хламидий и микоплазм. В детском возрасте данное заболевание возникает именно из-за хламидий и микоплазм. Поэтому основной задачей врачей является выявление возбудителя болезни, ведь эти виды бактерий не воспринимают антибактериальные средства из пенициллиновой и цефалоспориновой группы. Лечение хронического гайморита, вызванного хламидийной или микоплазменной инфекцией, заключается в приеме макролидов.
Заболевания носовой полости играют не последнюю роль в возникновении гайморита. Верхнечелюстные пазухи напрямую связаны с носом. Это необходимо для того, чтобы осуществлялся естественный дренаж и самоочищение пазухи. Но когда внутри пазухи образуется пробка, функционирование прекращается, что может привести к серьезным осложнениям.
Также хронический гайморит проявляется в результате не долеченного насморка или неправильного лечения.
Диагностика болезни у взрослых и детей
Обследование пациента врач-отоларинголог начнёт с опроса. Доктору необходимо установить, мучает ли больного заложенность носа, имелись ли проблемы с зубами, предшествовала ли острая стадия? Специалист проверит на болезненность участки гайморовой и фронтальной пазух. Для этого ощупываются и легонько поколачиваются области лба и щёки.
Для уточнения диагноза назначаются инструментально-лабораторные исследования:
- Риноскопия. Осмотр показывает наличие отёчности, покраснения слизистой. Обследование позволяет установить гнойное содержимое в носу. При данном методе врач изучит анатомические особенности, такие как искривлённая перегородка, крупные полипы.
- Рентгенография. Исследование позволяет установить нарушения анатомии носа, уровень жидкости в пазухах. Доктор по степени затемнения может отличить катаральную форму от гнойной и предположить наличие кисты. Но данный метод не всегда помогает поставить окончательный диагноз.
-
Эндоскопический осмотр. Предпринимается такое исследование для более детального осмотра анатомических изменений в носовых полостях.
- КТ. Достаточно информативным исследованием является компьютерная томография. Послойные снимки характеризуют степень распространённости процесса, дают представление об анатомических проблемах. Но КТ можно проводить только во время ремиссии.
- Диагностическая пункция. К такому методу исследования прибегают во время обострения. Тонкой иглой прокалывают верхнечелюстную пазуху под местной анестезией. Содержимое вытягивается шприцем. Полость промывается, в неё вводят лекарство. А материал тщательно изучается.
- Определение возбудителей. Содержимое пазухи высевается в лабораторных условиях на питательную среду. Такой анализ позволяет установить тип возбудителя, а значит, правильно подобрать антибиотики для лечения.
- Орофарингоскопия. Это метод обследования полости рта. Он позволяет выявить заболевания зубов. Иногда пациента отправляют на консультацию к стоматологу.
- Диафаноскопия при помощи лампочки Геринга. В рот больного вводят специальную лампочку. Человек плотно охватывает основание губами. О воспалении, протекающем в гайморовой пазухе, свидетельствует снижение свечения.
Дифференциальная диагностика
Поскольку хронический гайморит по своим проявлениям очень похож на многие другие патологии, проводится дифференциальный анализ. В ходе такой диагностики отоларинголог исключает наличие следующих заболеваний:
- Гнойный риноэтмоидит. В воронку вводят марлевую турунду, которая пропитывается гноем из решетчатого лабиринта (симптом Балденвека).
- Гнойный фронтит. О такой патологии свидетельствует следующий фактор. Проведение пункции гайморовой пазухи полностью не устраняет выделения из носовой полости. При наклонах вперёд дискомфорт ощущается в носовых ходах (симптом Френкеля).
- Озена. Патология представляет собой хронический насморк, отличающийся зловонным запахом. При недуге атрофируется слизистая носа.
- Опухоли в носовой полости. Наиболее точно природу новообразований устанавливают при помощи МРТ, КТ.
Симптомы хронического гайморита
Хронический гайморит имеет смазанную, слабо выраженную симптоматику. Если он длится больше двух месяцев, то считается хроническим. Воспалительный процесс проникает в костные структуры черепа под слизистую. Болезнь протекает с разными фазами, чередуя обострения и ремиссии. В период обострений симптомы гайморита хорошо выражены. Признаки:
- кашель появляется ночью, в горизонтальном положении. Гной стекает по горлу, вызывая раздражение. Это мешает комфортному сну, а сам кашель при этом непродуктивный – сухой;
- головные боли и слабость в теле;
- гнойные сопли и заложенность носа;
- отечность век и опухание, тяжесть и боли в одной щеке (реже ‒ в обеих);
- повышение температуры;
- при наклоне головы улучшается отток гноя из пазух, что раздражает слизистую носа. Она набухает и краснеет, могут появиться полипные новообразования.
Периоды ремиссии проходят практически бессимптомно. Больной может жаловаться на постоянную усталость, заложенность, ноющие болезненные ощущения в носу.
https://www.youtube.com/watch?v=UTb8EqFqjuQ
Лечение
В основе патогенеза как острого, так и хронического гайморита – сочетание окклюзии соустья верхнечелюстного синуса, прекращение полноценного оттока экссудата и микроорганизмы, приведшие или осложнившие течение. Эффективное лечение предполагает комплексное воздействие на все эти звенья для достижения быстрого стойкого эффекта. Основные задачи в таком случае – восстановление дренажной функции носа и антибиотикотерапия. Для этого используются преимущественно консервативные методы лечения гайморитов.
Консервативное лечение, в первую очередь, направлено на обеспечение адекватной эвакуации экссудата из пазух и коррекцию их аэрации. С этой целью используют противоотечные и противовоспалительные препараты различной природы:
- Топические вазоконстрикторы (сосудосуживающие);
- Солевые растворы.
- Эндоназальные кортикостероиды.
Сосудосуживающие
К местным сосудосуживающим препаратам, используемых при лечении синуситов, относятся препараты с активным веществом в виде нафазолина, оксиметазолина и ксилометазолина.
Основная функция этой группы препаратов – сужение артериол слизистой оболочки в носу, для снижения отека, гиперемии и экссудации. В результате наступает значительное облечение носового дыхания. Антиконгестанты улучшают аэрацию (снабжение воздухом) носовой полости, устраняют блок выводных протоков пазух, снижают вероятность размножения патогенов и, соответственно, уменьшают частоту осложнений синуситов.
Солевые растворы
Основной эффект официальных (Делуфен, Аква Марис, Салин, Хьюмер) и приготовленных в домашних условиях солевых растворов – разжижение густых слизистых выделений и придание им большей текучести для облегчения эвакуации. Использование таких растворов способно в полной мере заменить терапию сосудосуживающими препаратами и избежать их побочных явлений.
Эндоназальные кортикостероиды и антибиотики
Считаются наиболее эффективной группой препаратов против отека слизистой оболочки носа и окклюзии соустья. Удобнее всего использовать в виде спреев. К ним относятся флютиказона фуроат (Авамис) или пропионат (Фликсоназе) и мометазона фуроат (Назонекс). Экспериментально установлена эффективность кортикостероидов даже в виде монотерапии при легких формах гайморита. Тем не менее, включение в схему лечения антибиотиков намного повышает действенность терапии с использованием топических стероидных гормонов. Среди антибиотиков препаратами выбора принято считать амоксициллин/клавуланат или цефалоспорины (Амоксициллин/клавуланат, Цефдиторен, Левофлоксацин, Моксифлоксацин, Азитромицин).
Эффективные меры профилактики
Для того чтобы в будущем не возникло проблем со здоровьем, следует проводить профилактику хронического гайморита, особенно если присутствуют предрасполагающие факторы:
- вовремя лечить грипп или ОРВИ;
- повышать иммунитет;
- закалять организм;
- своевременно проходить обследование у профильных врачей (оториноларинголога, аллерголога).
Хронический гайморит — коварное заболевание. Именно поэтому нужно вовремя обращаться к врачу за помощью, вести здоровый образ жизни, избегать вредных привычек и употреблять только здоровую пищу, насыщенную витаминами, полезными веществами. Тогда организм скажет спасибо, не допустит возникновения патологии или, наоборот, самостоятельно устранит все последствия перенесённой болезни.