Краснуха. симптомы, признаки, лечение, последствия и профилактика болезни. прививка
Содержание:
Диагностика и анализ на краснуху
В случае развития всех стадий заболевания последовательно, правильно выставить диагноз краснуха не представляется сложным. В пользу данного диагноза будет свидетельствовать совокупность следующих симптомов: интоксикационный синдром, клиника простудной инфекции в сочетании с разлитой мелкопятнистой сыпью по телу. Также при сборе анамнеза нужно подробно уточнять, был ли возможный контакт с заболевшим краснухой.
К основным лабораторным методам диагностирования краснухи относят следующее:
— Проведение анализа крови, в котором можно определить снижение уровня лейкоцитов, увеличение лимфоцитов;
— Определение содержания вируса в крови человека, однако, данный метод диагностирования информативен только в первую неделю, максимально две недели от момента заражения, и установить это возможно, только в случае наличия достоверного контакта с больным (к данному методу относят исследование, путём применения реакции ПЦР);
— Серологические методы диагностирования основываются на реакциях нейтрализации, а также непрямой гемагглютинации или РН и РНГА соответственно. Проводятся они только с парными сыворотками с промежутком между взятиями крови для исследований около 10 дней, при этом должно отмечаться увеличение титра исследуемых антител выше, чем в четыре раза. Также проводится реакция связывания комплемента, которая определяет специфические антитела в крови человека. А наиболее диагностически важным среди этих анализов считается иммуноферментный анализ, в основе которого лежит определение иммуноглобулинов класса M, G или A.
Таким образом, к специфичному анализу относят анализ на антитела к вирусу краснухи. Его назначают при необходимости подтверждения выставленного диагноза, для проведения обследования людей, контактировавших с больным этой инфекцией, во время беременности, в случае возникновения подозрений на развитие врождённой краснухи. При проведении анализа могут быть получены следующие результаты:
— Наличие иммуноглобулинов, принадлежащих к классу G и отсутствие иммуноглобулинов, относящихся к классу M, означает, что у человека в крови есть антитела к данной инфекции, полученные либо после прививки, либо сформировавшиеся после ранее перенесенной инфекции;
— Присутствие в крови иммуноглобулинов класса M при отсутствии G, что указывает на вариант возможного заражения краснухой, однако, такой результат можно получить только в самый начальный период инфицирования, то есть до проявления какой-либо симптоматики;
— Наличие и иммуноглобулинов класса M и G, что свидетельствует о разгаре заболевания;
— Получение отрицательных показателей иммуноглобулинов класса M и G, что говорит об отсутствии иммунной защиты против вируса краснухи у человека.
Этот анализ очень важен при обследовании беременной женщины, потому что краснуха при беременности является достаточно грозным диагнозом и последствия такого инфицирования всегда плачевны. При получении отрицательного результата анализа на краснуху у беременной женщины рекомендуется пересдать кровь на этот анализ ещё раз через 2 недели, особенно если был установлен контакт с инфекционным больным.
Краснуху нужно дифференцировать с такими заболеваниями, как инфекционный мононуклеоз, аденовирусная инфекция, корь, энтеровирусная инфекция, розовый лишай, инфекционная эритема, крапивница. И следует всегда помнить о бессимптомном течении краснухи и её атипичных формах, которые значительно затрудняют диагностирование инфекции.
Особенности проявлений сыпи у грудничка и новорожденного ребенка
У малышей до года краснушная инфекция имеет ряд особенностей проявления болезни. В подавляющем большинстве случаев заболевание протекает в типичной классической форме. При таком варианте обязательно образуется сыпь. Малыши болеют сравнительно легко. С момента разрешения сыпи они чувствуют себя гораздо лучше и быстро выздоравливают.
У деток с ослабленным иммунитетом или хроническими заболеваниями краснуха не всегда протекает по типичному варианту. Примерно в 10-15% случаев сыпь не образуется
При таком варианте мамы обязательно должны обратить внимание на наличие увеличенных лимфатических узлов
Скорее всего, чтобы поставить правильный диагноз, доктор назначит дополнительные анализы крови. С помощью таких тестов можно обнаружить специфические антитела, которые начинают вырабатываться во время болезни.
У малышей, которые заразились от мамы еще внутриутробно, после рождения также могут присутствовать признаки краснушной инфекции. Такой ребенок является заразным в течение нескольких месяцев. Новорожденные детки с врожденной краснушной инфекцией значительно отстают в развитии от своих сверстников и имеют множество хронических заболеваний.

Если мамочка не имеет прививок от краснухи и не болела ранее, но заболевает краснухой во время лактации, она легко может передать инфекцию своему малышу. Вирус краснухи очень быстро проникает в грудное молоко. Ребенок заражается от мамы и через три недели заболевает. У новорожденных и малышей в первый год жизни краснуха может протекать достаточно тяжело.
У детей значительно повышается температура тела, ухудшается самочувствие. Малыши отказываются от грудных кормлений, плачут. Многие детки становятся более сонливыми. Сыпь у грудничков появляется быстро и стремительно распространяется по всему телу.
У малышей с более нежной кожей очаги высыпаний даже могут сливаться в крупные конгломераты. Это является нехарактерным признаком краснухи, но довольно часто встречается у малышей в первый год жизни.
У новорожденного ребенка из-за слабого иммунитета риск развития осложнений возрастает в несколько раз. Чтобы предотвратить возможные неблагоприятные последствия, малыша вместе с мамой госпитализируют и осуществляют необходимое лечение.
Сыпь является основным и классическим проявлением краснухи
Важно помнить, что не во всех случаях возникновение кожных проявлений говорит о наличии краснушной инфекции. Только проведение дифференциальной диагностики может помочь в постановке точного и правильного диагноза
Подробнее о краснухе — в следующем видео.
Краснуха – это острое вирусное заболевание, проявляющееся в виде характерных высыпаний на коже. Патологический процесс сопровождается умеренной симптоматикой.
В большинстве случаев заболевание не дает осложнений. Опасность представляет врожденная форма краснухи, для которой характерно наличие аномалий в развитии сердца, органов зрения и слуха.
Профилактика заболевания проводится посредством прививок.
Профилактика
Больного малыша изолируют от других детей до полного выздоровления. Обычно заболевшего, с начала высыпаний, изолируют на 10 дней. Иногда (если в семье или коллективе находятся беременные) срок карантина увеличивается до 3 недель.
Запрещается отправлять в санатории, лагеря детей до 10-летнего возраста, которые не перенесли недуг, но контактировали с болеющим ребенком. Запрет распространяется на 3 недели после контакта.
Профилактика болезни заключается и в том, что необходимо в доме делать влажную уборку и проветривать помещение.
Прививки
Человек приобретает пожизненную устойчивость к вирусу после выздоровления. Для тех, кто не успел переболеть, единственным методом профилактики болезни является вакцинация и ревакцинация.
Прививки у детей осуществляются в 3 периода.
Первую прививку выполняют в год. Вводят сыворотку внутримышечно. Первичный иммунитет формируется через 20-23 дня. Защиту организма надо «освежить» повторной прививкой через 5 лет. И третья прививка выполняется у подростков с 13 лет.
Вопрос о ревакцинации индивидуально решается во взрослом возрасте. Искусственный иммунитет действует примерно до 28 лет. Рекомендуется прививаться женщинам детородного возраста, так как болезнь в период вынашивания плода является поводом для прерывания беременности.
Чтобы избежать случаев врожденного заболевания, нужно прививать девочек в возрасте от 12 до 16 лет. Беременных женщин вакцинировать нельзя. В течение 90 дней после прививки также не стоит планировать зачатие.
Если беременная женщина контактировала с инфицированным человеком, то вопрос о продлении беременности решается после серологического обследования, проведенного 2 раза. Если набор антител стабильный, то контакт с больным для плода не опасен.
Для повышения иммунитета от кори, паротита, краснухи используют смешанную вакцину «MMR» и ослабленную живую – «Рудвакс».
Пожизненный иммунитет?
Бывает, что спустя 7 лет после двух произведенных вовремя прививок в крови не определяются антитела. Это происходит потому, что организм прекращает выработку антител, не контактируя с вирусом. Ведь антитела нужны только, когда угроза реальная. Однако в организме сохраняются особенные клетки памяти, которые при контакте с вирусом помогают вырабатывать иммунной системе достаточное количество антител.
Побочные эффекты вакцинации
После введения вакцины в организм, у некоторых детей в течение нескольких (5-15) дней могут развиться следующие реакции:
- аллергия;
- насморк;
- конъюнктивит;
- кашель;
- повышение температуры тела.
Помните, что быстрому выздоровлению не способствуют бесконтрольный прием лекарственных препаратов и самолечение, т. к. они влекут развитие осложнений заболевания. Поэтому действия, направленные на борьбу с вирусным заболеванием должны согласовываться с медицинским специалистом и необходимо следовать только его рекомендациям.
Симптомы и признаки
Ввиду того что заболевание возникает у людей, организм которых не выработал антитела к вирусу, чаще выявляют признаки краснухи у ребенка.
Однако нельзя исключать вероятности появления симптомов патологии у непривитых взрослых. Причем особенно опасно это заболевание для беременных женщин в возрасте до 30 лет.
Прежде чем обращаться к порядку выполнения прививки от краснухи, когда делают, сколько раз, стоит рассмотреть особенности клинической картины, характерной для патологии.
Четыре периода болезни:
То, как проявляется краснуха у детей, зависит от текущей стадии развития патологического процесса.
Инкубационный период длится примерно 2-3 недели. В этот период у пациентов не наблюдаются клинические проявления заболевания.
В редких случаях начальная стадия развития патологии характеризуется следующими признаками:
- повышение температуры тела до 38 градусов;
- высокая утомляемость;
- слабость;
- общее недомогание.
Появление указанных симптомов объясняется тем, что вирус краснухи оседает в крови, тем самым провоцируя возникновение интоксикации.
Также на начальной стадии развития заболевания у пациента отмечаются:
- заложенность носа;
- покраснение слизистой оболочки рта и глаз;
- увеличение лимфатических узлов.
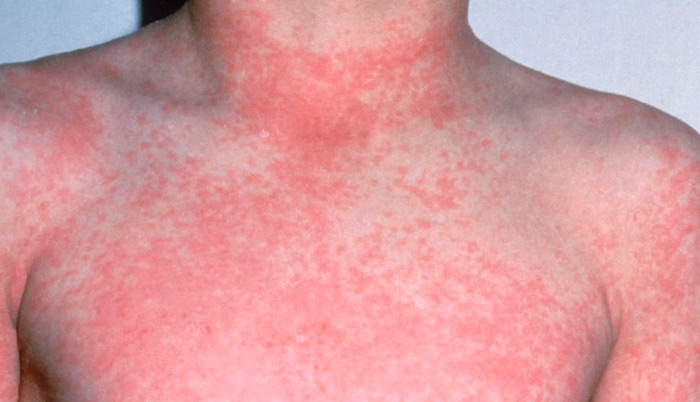
По окончании инкубационного периода появляется характерная сыпь красного цвета. Она поражает лицо, сгибаемые поверхности и ягодицы. Впоследствии сыпь при краснухе распространяется на другие участки тела. Появление таких новообразований объясняется тем, что вирус оказывает токсическое воздействие на мелкие сосуды, пролегающие под кожей.
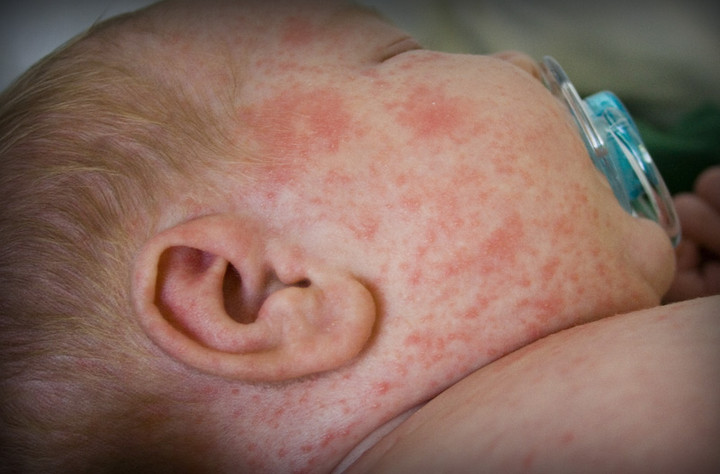
Как выглядит краснуха у детей: фото

Сыпь характеризуется следующими признаками:
- возникает на множественных участках;
- не сливается между собой;
- при надавливании может полностью исчезнуть, после чего сразу возвращается.
Редко у пациентов при краснухе возникают следующие нехарактерные высыпания:
- пятна, размер которых превышает 10 мм в диаметре;
- папулы;
- крупные пятна, имеющие фестончатые края.
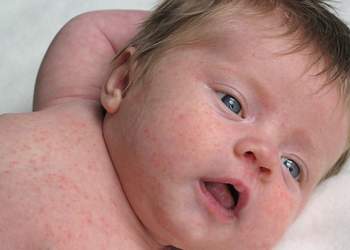
Фото в начальной стадии у новорожденного
Среди нетипичных симптомов, также появляющихся при краснухе, выделяют:
- кожный зуд;
- насморк;
- болевые ощущения в горле;
- сухой кашель;
- слезоточивость глаз.
Сыпь на коже и небе при краснухе постепенно проходит спустя 2-3 после появления. Одновременно с этим уменьшаются в размерах лимфатические узлы.
В тяжелых случаях заболевание сопровождается следующими явлениями:
- Артрит. Боль и отеки в области суставов возникают через несколько дней после исчезновения сыпи и держатся на протяжении недели.
- Тромбоцитопеническая пурпура. Патология характеризуется снижением свертываемости крови. Заболевание возникает из-за токсического поражения клетками вируса. При тромбоцитопенической пурпуре в моче появляются кровяные сгустки, а во время месячных наблюдается обильное выделение жидкости.
- Энцефалит. Возникает, если клетки вируса поражают головной мозг. Симптоматика при энцефалите носит разнообразный характер. Такое заболевание сопровождается нарушениями нервной системы. Иногда краснуха, осложненная энцефалитом, вызывает смерть.
Частота распространенности врожденной формы заболевания у детей зависит от срока беременности, на котором произошло заражение организма матери: в течение первых четырех недель вероятность возникновения пороков развития плода достигает 60%.
Последствия и осложнения краснухи
Осложнения краснухи, как правило, выявляются при её тяжёлом течении и чаще всего представлены следующими патологиями:
— Артрит, который является реакцией организма человека в ответ на внедрение вируса, и заключается в воспалительном поражении суставной полости. Он характеризуется отёком и болями в поражённом суставе, которые беспокоят больного на протяжении 8-10 дней, а иногда некоторая тугоподвижность может сохраняться ещё дольше и представляться, как последствия перенесенного заболевания;
— Тромбоцитопеническая пурпура, которая возникает по причине действия токсинов вируса краснухи на организм, что вызывает нарушение реологических свойств крови, а также приводит к нарушению её свёртывания. Проявляется это осложнение разнообразными кровотечениями, в том числе и внутренними, возникновением геморрагической сыпи, повышенной кровоточивостью дёсен, наличием эритроцитов в моче. Данное осложнение считается достаточно тяжёлым и опасным, требует серьёзного лечения с применением гормональных препаратов, а также может приводить к различным неблагоприятным последствиям со стороны органов и систем человека;
— Энцефалит – это достаточно редкое, но тем не менее иногда встречающееся осложнение такой инфекции, как краснуха. Он возникает в результате проникновения вируса в головной мозг, вызывая тем самым тяжёлое воспаление, что проявляется сильными головными болями, слабостью, потерей сознания, иногда даже впадением в кому, развитие судорог, параличей. Большинство пациентов с развивающимся энцефалитом, погибают, даже находясь в стационаре под наблюдением врачей, так как данное осложнение нередко не подвергается терапии.
При возникновении врождённой краснухи зачастую формируется так называемая триада Грегга, включающая в себя катаракту, пороки сердца и глухоту. Однако иногда развивается и расширенный синдром врождённой краснухи, который заключается в развитии у детей таких тяжёлых патологических процессов, как тромбоцитопеническая пурпура, гепатолиенальный синдром, пневмонии, миокардиты, задержка внутриутробного развития, поражение костей в зонах их роста, развитие сахарного диабета, снижение иммунной защиты организма и формирование энцефалита. Также следует отметить то, что для врождённой краснухи характерна одна особенность: вирус краснухи очень долго способен выделяться в окружающую среду, даже ещё в течение полутора лет и более после рождения. Даже невзирая на то, что все вышеперечисленные проявления врождённой краснухи обычно к шести месяцам жизни ребёнка постепенно элиминируются.
В случае заболевания малышей до 1 года жизни к наиболее часто возникающим у них осложнениям относят краснушный энцефалит и тромбоцитопеническая пурпура.
В случае заболевания беременной женщины краснухой чаще всего встречается самопроизвольное прерывание беременности, даже на поздних сроках.
Краснуха
Краснуха — высокозаразное острое инфекционное заболевание, вызываемое вирусом краснухи.
Наиболее часто краснухой болеют непривитые дети 2-9 лет. Особенно опасна краснуха в первые 3 месяца беременности при этом нередко развиваются тяжелые врожденные пороки развития ребенка, возможна внутриутробная гибель плода. В целом, у взрослых людей краснуха протекает тяжелее, чем у детей.
Источником инфекции является человек с клинически выраженной или стертой формой краснухи. Пути передачи — воздушно-капельный (при разговоре с больным, поцелуях) и вертикальный (от матери к плоду). Возможен также контактный путь заражения— через детские игрушки. Больной становится заразным за 1 неделю до появления сыпи и продолжает выделять вирус в течение 5-7 дней после появления высыпаний. Ребёнок с врождённой краснухой выделяет возбудитель более длительное время (до 21-20 месяцев).
Что происходит при заражении краснухой?
Инкубационный период заболевания длится от 11 до 24 дней (чаще 16-20).
Вирус краснухи проникает в организм через слизистые оболочки дыхательных путей и разносится кровью по всему организму, вызывая увеличение лимфатических узлов, в особенности тех, что расположены на затылке и задней стороне шеи. Иногда возникает незначительный насморк и сухой кашель, чувство першения в горле, слезотечение. Наиболее тяжело краснуха протекает у взрослых: характерно повышение температуры тела (до 38-39°С ), головная боль, боли в мышцах, снижение аппетита.
В первый день болезни у 75-90% больных возникает характерная сыпь на коже, причем высыпания чаще наблюдаются у детей. Элементы сыпи представляют собой круглые или овальные розово-красные мелкие пятна. Чаще сыпь вначале возникает на лице и шее, за ушами и на волосистой части головы, а затем в течение суток она появляется на туловище и конечностях. Особенно типично расположение сыпи на спине, ягодицах, внешней поверхности рук и передней поверхности ног. На подошвах и ладонях сыпь отсутствует. Иногда одновременно мелкие единичные высыпания появляются на слизистой оболочке рта. Сыпь держится два-три дня.
У детей краснуха обычно протекает легко.
Осложнения краснухи крайне редки и встречаются у детей с иммунодефицитом. К ним относятся: пневмонии, отиты, артриты, ангины, тромбоцитопеническая пурпура. Очень редко (в основном у взрослых) возникают поражения головного мозга — энцефалиты и менингоэнцефалиты. Краснуха у беременных не представляет серьезной опасности для будущей матери, но значительно увеличивает риск пороков развития плода.
Диагностика и лечение краснухи
Диагноз краснухи, как правило, ставится, если у ребёнка был контакт с больным краснухой, он не привит, отмечается характерная кожная сыпь, увеличение лимфатических узлов, другие симптомы.
Диагноз подтверждается с помощью анализа крови из вены на противовирусные антитела, который проводится на 1-3-й день болезни и спустя 7-10 дней. О краснухе свидетельствует увеличение антител в 4 раза и более.
Лечение обычно проводится в домашних условиях. В период высыпаний ребенку необходим постельный режим. Специальное лечение не назначают, иногда применяют симптоматические средства (лекарства, устраняющие симптомы заболевания).
При появлении осложнений необходима срочная госпитализация.
Прогноз заболевания в большинстве случаев благоприятный. Повторное заражение краснухой невозможно.
Профилактика краснухи у детей
Для предотвращения распространения инфекции заболевших краснухой изолируют в течение 5 дней с момента появления сыпи. В отношении общавшихся с ними лиц никаких ограничительных мероприятий не предусмотрено, карантин на группы детских учреждений не накладывают
Важно предотвратить контакт больного ребёнка с беременными женщинами
Вакцинация от краснухи входит в календарь прививок. В России наиболее часто применяется тривакцина корь-краснуха-паротит. Вакцину вводят подкожно или внутримышечно в 12 -15 месяцев и повторно в 6 лет. Специфический иммунитет развивается через 15-20 дней почти у 100% привитых и сохраняется более 20 лет.
Основные отличия
Различать две инфекции проще, если они имеют типичное течение. При атипичных формах разница между ними может быть незначительной. При наслоении микробной инфекции клиническая картина дополняется новыми симптомами, которые также затрудняют постановку диагноза.
Сравнительная таблица «Чем отличается корь от краснухи»:
| Параметр | Корь | Краснуха |
|---|---|---|
| Инфекционный агент | Парамиксовирус | Рубивирус |
| Источник заражения | Заболевший | Больной человек |
| Пути заражения | Воздушно-капельный | Распространение по воздуху, реже через кровь, в частности от матери плоду |
| Инкубационный период | 1–2 недели, реже до 17 дней, после иммунопрофилактики — 3 недели | 18-23 дня |
| Начальная стадия болезни | Развивается остро, с лихорадкой до 38–39°C, имеются симптомы интоксикации, надоедливый непродуктивный кашель, ринит, воспаление конъюнктивы | Возможен продромальный период от пары часов до пары суток, который проявляется слабо выраженной интоксикацией и катаральными явлениями, затем появляется сыпь, характерен лимфаденит |
| Разгар болезни | Усиливаются проявления интоксикации и катарального воспаления, температура будет держаться в пределах фебрильных показателей, выражен конъюнктивит, насморк и кашель, слизистые внутренней поверхности рта отечные, видны пятна Бельского – Филатова – Коплика (маленькие беловатые точки с красной окантовкой), десны покрыты серовато-белым налетом, лицо одутловатое, веки опухшие, наблюдаются слезотечение и светобоязнь | С первого дня болезни на коже проступает характерная сыпь, воспаление глаз и носоглотки бывает не всегда и длится пару дней, типичным признаком инфекции является полиаденит |
| Отличия сыпи | На 4–5-е сутки появляется сыпь, начинаясь с ушей и лица, затем спускаясь ниже, имеющая вид пятен, которые растут, сливаются и формируют пятнисто-папулезную экзантему; в такой же последовательности проходит пигментация, поэтому можно наблюдать бледные элементы сыпи на лице и яркие высыпания на конечностях | Сыпь, как правило, мелкопятнистая, неяркая, не склонная к слиянию, появляется одномоментно на разных участках тела, преимущественно локализуется на лице и разгибательных поверхностях, но может быть полиморфной и многовариантной |
| Стадия выздоровления | Если течение болезни гладкое, все элементы сыпи перерождаются в пигментные участки и бесследно исчезают, общее самочувствие улучшается | Сыпь исчезает бесследно на 4-е сутки после начала высыпания при гладком течении болезни |
| Классификация болезни | Подразделяют по тяжести, по типичности, по течению | Такая же, как при кори |
| Возможные осложнения | Обусловленные непосредственно патогенным действием вируса и вызванные вторичной микробной флорой | Осложнения возникают редко, представляют опасность энцефалит и менингит |
| Как лечить | Устранять симптомы | Лечение симптоматическое |
| Профилактика | Обязательная вакцинация (прививка внесена в национальный прививочный календарь), применение иммуноглобулина тем, кто имел контакт с источником инфекции и не имеет специфических антител | Вакцинация, пассивная иммунизация, выявление больных, их лечение и изоляция, мероприятия с контактными, обследование беременных женщин на этапе планирования беременности и во время нее |
| Иммунитет | После двух доз вакцины или перенесенной инфекции появляется стойкий иммунитет | После прививок или перенесенного заболевания, у человека будет длительный иммунитет |
| Прогноз | При типичной форме заболевания — благоприятный | При типичной приобретенной форме — благоприятный, при врожденной краснухе — неблагоприятный |
Особое внимание уделяется предупреждению инфицирования беременных женщин вирусом краснухи. Когда гинеколог начинает оформлять индивидуальную карту роженицы, он вносит туда результат анализа крови на наличие антител к возбудителю
Если иммунный ответ положительный, то будущему малышу ничего не угрожает.
При отсутствии у матери иммунитета зародыш находится в опасности на протяжении всего периода вынашивания. Однако после 4-го месяца беременности риск развития пороков снижается. Врожденная краснуха отличается по многим параметрам от приобретенной формы заболевания и требует особого подхода.
Диагностика
Чтобы правильно распознать заболевание, нужно знать, как выглядит сыпь. При наличии характерных высыпаний постановка диагноза несложна, но если же они отсутствуют – на помощь придут результаты анализов.
Анализ крови (общий)
Можно косвенно выявить краснуху у ребенка по анализу крови. В нем определяются характерные для вирусных заболеваний изменения:
- Появление клеток (плазматических).
- Лейкопения. Снижение количества лейкоцитов.
- Увеличение СОЭ.
Однако точно определить краснуху помогут анализы на обнаружение антител к вирусу.
Серологические исследования
Это исследование на обнаружение антител, оно проводится такими методами:
- Иммунологический метод: определение в крови наличия антител. Анализы берут в первый день (когда количество антител минимальное) и на седьмой день (когда оно максимальное). Увеличение количества антител позволяет определить болезнь даже в случае отсутствия сыпи.
- Вирусологический метод: обнаружение вирусов в смывах со слизистых оболочек носа и рта.
Лечение краснухи у детей
Лечение при краснухе симптоматическое, так как специфического не существует. Если не наблюдается критического поднятия температуры тела, то госпитализация не требуется, и больной проходит лечение в домашних условиях с разрешения врача, но при условии соблюдения постельного режима.
Лечение краснухи включает в себя:
антибиотики при присоединении вторичной бактериальной инфекции;
витаминно-минеральные комплексы для поддержания организма в период болезни;
антигистаминные средства назначаются, если сильно выражена сыпь, зуд и присутствует болевой синдром;
при конъюнктивите применяют альбуцид;
физиотерапия в виде УВЧ и сухого тепла назначается в случае болезненных и увеличенных лимфатических узлов;
важно максимально ограничить нагрузку на зрение ребенка, то есть свести к минимуму пребывание перед монитором, просмотр телевизора, компьютерные игры, чтение;
жаропонижающее требуется только в случае превышения температуры до отметки 38°С, что бывает крайне редко при краснухе;
от боли в горле местно используют спреи;
заложенный нос лечат промываниями солевыми растворами и применением назальных капель;
фитотерапия рекомендована лишь с разрешения врача (малина при температуре, шиповник и календула для общеукрепляющего эффекта и т.д.).
Лечение краснухи врожденного типа у детей предполагает использование этиотропных средств в виде рекомбинантного интерферона. При ней назначают обычно Ре-аферон, Виферон. Если параллельно развивается менингоэнцефалит, то также показаны кортикостероидные гормоны. Интерферон обладает мощным противовирусным действием и активизирует пониженный иммунитет. На клеточном уровне он повышает фагоцитоз макрофагов которые удачно борются с вирусом. Краснуха – это системная вирусная патология, поэтому она требует назначение интерферона как парентерально, так и орально до 3 раз в сутки. Это связано с тем, что данные препараты проникают в организм на тканевом уровне и после этого быстро инактивируются.