Липидограмма
Содержание:
- Способы нормализации уровня ЛПНП
- Как понизить (КА) до нормы?
- Как контролировать уровень липопротеинов
- Виды ЛП
- Классификация
- ГМГ-КоА-редуктаза
- 7) Используем растительные масла
- Эпидемиология
- Как считается индекс атерогенности?
- Заболевания, при которых врач может назначить анализ крови на липидный профиль
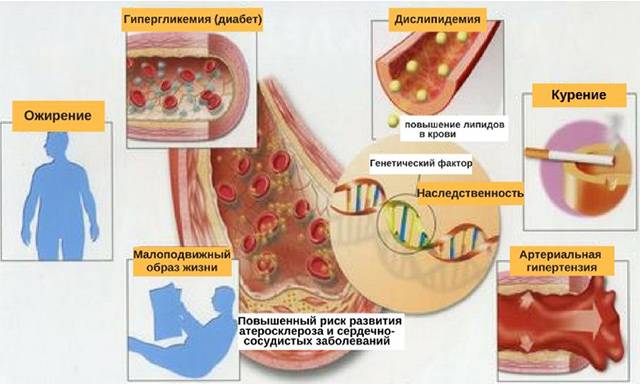
- Причины
- Дислипопротеинемия – диагноз при нарушении обмена липопротеинов
- Лечение
- Методика проведения анализа
Способы нормализации уровня ЛПНП
В комплексной терапии, направленной на снижение концентрации ЛПНП, различают медикаментозные и немедикаментозные методы.
Немедикаментозные методы снижения ЛПНП
Снижению концентрации ЛПНП способствует снижение калорийности рациона, диета с низким содержанием животных жиров, легкоусваиваемых углеводов. Врачи рекомендуют отказаться от жареной пищи, злоупотребления алкоголем (более 24 г. в пересчете на чистый спирт в день), сигарет. В рацион рекомендуется включить продукты, содержащие полиненасыщенные жирные кислоты (Омега-3), свежие овощи, фрукты, ягоды, зелень, бобовые.
Также рекомендуются регулярные физические нагрузки, следует избегать стрессов и поддерживать оптимальную массу тела.
По мнению специалистов лечение нарушений липидного обмена в любом случае необходимо начинать с устранения факторов риска и назначения гипохолестеринемической диеты. В то же время рассматривать диету как монотерапию можно лишь в том случае, если пациент готов соблюдать её в течение всей жизни.
Медикаментозные методы снижения ЛПНП
Основная статья: Гиполипидемические препараты
В медицине для коррекции нарушений липидного обмена применяется пять основных классов лекарственных средств:
- Ингибиторы метилглютарил-СоА редуктазы («статины»): симвастатин, ловастатин, правастатин, флувастатин, аторвастатин, церивастатин, розувастатин, питавастатин.
- Фибраты: клофибрат, безафибрат, алюминия клофибрат, гемфиброзил, фенофибрат, симфибрат, ронифибрат, ципрофибрат, этофибрат, клофибрид.
- Вещества, усиливающие эксекрецию желчных кислот: холестирамин, холестипол, колекстран, колесевелам.
- Ниацин и производные никотиновой кислоты: ницеритрол, ниацин (никотиновая кислота), никофураноза, алюминия никотинат, никотиниловый спирт (pyridylcarbinol), аципимокс.
- Прочие гиполипидемические препараты и фитопрепараты: экстракты якорцев стелющихся, декстротироксин, пробукол, тиаденол, бенфлуорекс, меглутол, омега-3-жирные кислоты, магния пиридоксаль 5-фосфат глутамат, эзетимиб, поликозанол.
Показанием к медикаментозной терапии является неэффективность немедикаментозной терапии (диета) в течение трех месяцев. При этом применение гиполипидемических препаратов не означает отказа от диеты. Наоборот, любая медикаментозная терапия нарушений липидного обмена будет эффективна лишь при соблюдении диеты.
Как понизить (КА) до нормы?
Как правило, снижение показателей коэффициента (индекса) атерогенности не имеет клинического значения. Однако, его повышенные значения явно указывают на преобладание в крови – условно «плохого» холестерина. Таким образом, наиболее важными пунктами для нормализации липидных уровней являются следующие шаги.
- Мужественное решение – БРОСИТЬ КУРИТЬ! (После консультации с психологом, т.к. «корень» любой зависимости, включая – и никотиновую, находится в душе человека. Как утверждают специалисты в данной области науки, основная «душевная» проблема большинства курильщиков – это «чувство одиночества»).
- Кардинальные изменения в рационе питания (более подробная информация о том, что есть можно и что нельзя – при проблемах с холестерином указана в ТАБЛИЦЕ).
- Серьезные изменения в образе жизни (после врачебных рекомендаций – добавление в свой график жизни: утренних физических зарядок, пеших прогулок на свежем воздухе, занятий в спортивных клубах, активного отдыха на природе и т.д.).
- И, наконец, лечение специальными лекарственными препаратами (согласно рекомендациям лечащего специалиста).
Как контролировать уровень липопротеинов
Повышение бета-липопротеидов не сопровождается симптомами до тех пор, пока сформированная ими атеросклеротическая бляшка не перекроет значительно часть сосуда. Поэтому всем взрослым рекомендуется каждые 4-6 лет проверять уровень холестерина, ЛПНП, ЛПНОП, триглицеридов.
Бета липопротеиды в крови определяются при помощи лабораторной диагностики. Для этого необходимо произвести забор крови из вены. Анализ на ЛПНП отдельно от других фракций липидов сдают редко. Обычно одновременно проверяют уровень холестерина, ЛПНП, ЛПНОП, триглицеридов. Такое комплексное исследование называют липидограммой.
Подготовка к забору крови
Анализ крови на бета липопротеиды не требует сложной подготовки. Необходимо соблюдать правила, общие для всех биохимических исследований:
- перед забором крови не кушать 12-14 часов. Из напитков разрешена только вода;
- исследование уровня бета липопротеидов проводится строго утром: с 8 до 10 часов;
- за сутки до сдачи липидограммы воздержитесь от спиртного, жирной пищи;
- за час до забора крови не курите, избегайте эмоциональных, физических нагрузок;
- непосредственно перед анализом посидите 5 минут.
Причины повышенного уровня
Повышенные бета липопротеиды могут быть симптомом заболевания или результатом нездорового образа жизни. Основные причины аномально высокого уровня ЛПНП:
- беременность (считается нормой);
- гиперлипопротеинемии 1А, 2В типов;
- диета, содержащая излишек холестерина, насыщенных жиров;
- заболевание почек (хроническая почечная недостаточность, нефротический синдром);
- закупорка желчевыводящих протоков;
- недостаточность щитовидной железы;
- нервная анорексия;
- ожирение;
- сахарный диабет;
- синдром Кушинга.
Повышенный уровень ЛПНП развивается на фоне приема диуретиков, бета-блокаторов, оральных контрацептивов, андрогенов, прогестинов, глюкокортикоидов.
ТОП 10 мифов о холестерине
Анализ Бета липопротеидов используют для определения степени риска сердечно-сосудистых осложнений атеросклероза: инфаркта миокарда, инсульта, ишемии. Высокие ЛПНП помогают обнаружить нарушения жирового обмена, когда до появления первых симптомов требуются годы.
Градация рисков, зависимо от концентрации ЛПНП.
| мг/дл | ммоль/л | |
| менее 50 | менее 1,3 | Оптимальный уровень, низкий риск ишемической болезни сердца |
| 51-69 | 1,3-1,79 | Оптимальный уровень ЛПНП, при котором темпы прогрессирования атеросклероза минимальны. Такой уровень рекомендуется достигнуть людям, имеющим клиническую картину развития заболеваний. |
| 70-99 | 1,8-2,59 | Низкий уровень ЛПНП соответствует незначительной скорости прогрессирования атеросклероза. |
| 100-129 | 2,6-3,3 | Умеренный уровень ЛПНП, соответствующий высокой скорости развития атеросклероза. |
| 130-159 | 3,3-4,1 | Пограничный уровень ЛПНП, соответствующий среднему риску развития сердечно-сосудистых патологий. |
| 160-199 | 4,1-4,9 | Высокий уровень ЛПНП, связан с высоким риском развития осложнений. |
| более 200 | более 4,9 | Очень высокий риск. |
Причины пониженного уровня
При некоторых состояниях, заболеваниях уровень ЛПНП может быть понижен. Если соответствующий анализ крови выявил снижение ниже нормы бета липопротеидов, это говорит о:
- артритах;
- болезни Танжера;
- гиперфункции щитовидной железы;
- гипо-, а-бета-липопротеинемии;
- дефиците лецитинхолестеролацилсинетатазы;
- диете, содержащей недостаточное количество насыщенных жиров, холестерина;
- миеломной болезни;
- остром стрессе;
- синдроме мальабсорбции;
- синдроме Рейе;
- хронической анемии;
- хронических заболеваниях легких.
Бета липопротеиды бывают понижены на фоне приема холестирамина, неомицина, ловастатина, тироксина, интерферона, эстрогенов.
Виды ЛП
На сегодня в медицине выделяют четыре вида липопротеида, каждый из которых определяется показателями биохимического анализа крови. Рассмотрим каждый из них по отдельности.
Хиломикроны
Данный показатель не регистрируется при здоровом состоянии организма и отмечается только при нарушениях липидного обмена. Синтез данных липидов происходит в тонком кишечнике, где их вырабатывает слизистая оболочка, а точнее её эпителиальные клетки.
Преимущественную часть транспортируемых жиров составляют триглицериды, в остальном это холестерин и фосфолипиды.
Под влиянием ферментов в печени, происходит распад триглицеридов и формирование жирных кислот, из которых одна часть совмещается с альбуминами, а другая перемещается в жировую и мышечную ткани.
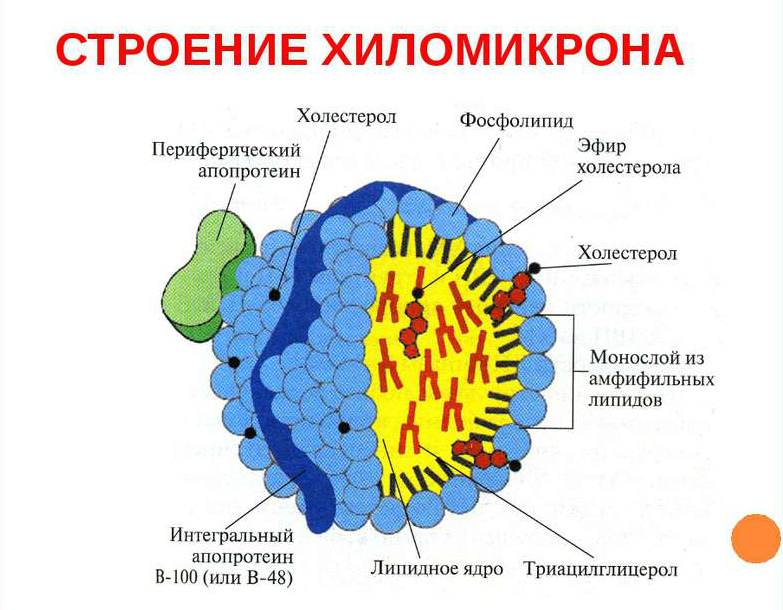 Хиломикроны
Хиломикроны
ЛПВП
Транспортировка холестерина от тканей к печени является основной задачей липопротеинов высокой плотности. Их составляющими являются фосфолипиды, которые помогают поддерживать концентрацию холестерина в пределах нормы и не дают ему выходить из крови.
Синтез ЛВПВ происходит в полости печени и основная задача их в транспортировке холестерина из тканей к полости печени, для утилизации.
Рост показателей этой разновидности липопротеида регистрируется при чрезмерно лишнем весе, отмирании тканей печени и состояние печени, при котором более 5% массы печени составляет жир, преимущественно триглицериды.
Также комплекс ЛПВП растет при алкогольной интоксикации.
Показатели его понижены, в основном, при атеросклеротических (холестериновых) отложениях на стенках сосудов, а также при редком наследственном заболевании, когда появляется пониженное состояние «хорошего» холестерина.
ЛПНП
Данная разновидность липопротеидов именуется также «плохим» холестерином. Липопротеины никой плотности переносят эндогенный холестерин, триглицериды и фосфолипиды от печени непосредственно к тканям.
Этот показатель является наиболее значимым, для диагностирования проблем с холестерином. Когда уровни общего холестерина в норме, а данный показатель повышен, то это указывает на нарушение процессов обмена жиров, и риск прогрессирования отложения атеросклеротических бляшек на стенках сосудов.
Именно эти липиды могу откладываться на стенках сосудов, провоцируя развитие атеросклероза.
Показатели ЛПНП повышены у женщин и мужчин, обуславливается в патологическом повышении липидов в крови, малой выработке гормонов щитовидной железой, а также при нефротическом синдроме, который характеризуется отеками, малым количеством белков и высокой концентрацией липидов в крови.
Упадок липопротеидов низкой плотности происходит при воспалительных процессах поджелудочной железы, в период вынашивания ребенка, при патологическом состоянии почек и/или печени, а также при острых формах инфекционных поражений человеческого организма.
 Липопротеиды
Липопротеиды
ЛПОНП
Такой вид липопротеида синтезируется печеночными тканями. Основной задачей данных липидов является перемещение по организму эндогенных липидов, который производиться в печени из углеводов, к тканям организма.
Данный вид липидов также является «плохим» из которого на внутренних стенках сосудов формируются холестериновые отложения, сужающие просвет сосуда и нарушающие ток крови, что приводит к развитию серьезных патологических состояний и даже смерти.
Атерогенные, с наибольшим количеством холестерина, это ЛОНП и ЛПНП.
Остальные разновидности классов липопротеидов транспортируют холестерин, который играет очень важную роль в функционировании организма, в клетки. Он отвечает за функции формирования гормонов полового типа, синтезировании витамина D (крайне важен для нормального усвоения кальция), а также в процессе формирования желчи.
Существует две разновидности холестерина, соотношение которых важно 50 на 50:
- Эндогенный холестерин – продуцируется человеческим организмом. Синтезируется в тканях печени, надпочечных клетках, а также стенках кишечника;
- Экзогенный холестерин – данный вид холестерина поступает в человеческий организм путем потребления пищевых продуктов.
 Холестерин и ЛП, роль в организме и нормы
Холестерин и ЛП, роль в организме и нормы
Классификация
ЛП плазмы крови классифицируют по плотности (с помощью метода ультрацентрифугирования). Чем больше в молекуле ЛП содержится липидов, тем ниже их плотность. Выделяют ЛПОНП, ЛПНП, ЛПВП, хиломикроны. Это самая точная из всех существующих классификаций ЛП, которая была разработана и доказана с помощью точного и довольно кропотливого метода — ультрацентрифугирования.
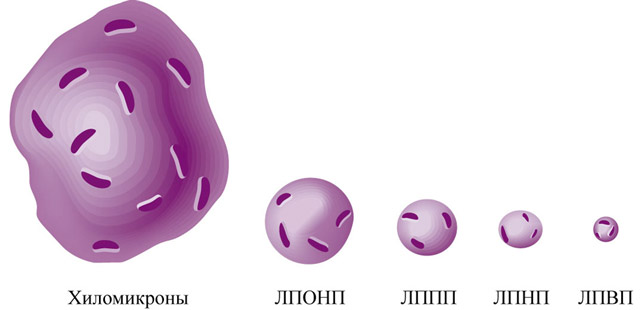
По размерам ЛП также неоднородны. Самыми крупными являются молекулы хиломикронов, а затем по уменьшению размера – ЛПОНП, ЛПСП, ЛПНП, ЛПВП.
Электрофоретическая классификация ЛП пользуется большой популярностью у клиницистов. С помощью электрофореза были выделены следующие классы ЛП: хиломикроны, пре-бета-липопротеины, бета-липопротеины, альфа-липопротеины. Данный метод основан на введении в жидкую среду активного вещества с помощью гальванического тока.
Фракционирование ЛП проводят с целью определения их концентрации в плазме крови. ЛПОНП и ЛПНП осаждают гепарином, а ЛПВП остаются в надосадочной жидкости.
ГМГ-КоА-редуктаза
ГМГ-КоА-редуктаза содержится во всех клетках, способных синтезировать холестерин: клетки печени, тонкого кишечника, половых желез, надпочечников. При участии этого фермента в организме синтезируется эндогенный холестерин. Активность ГМГ-КоА-редуктазы и скорость синтеза эндогенного холестерина снижается при избытке ЛПНП и повышается в присутствии ЛПВП.
Блокирование активности ГМГ-КоА-редуктазы с помощью лекарственных препаратов (статинов) приводит к уменьшению синтеза эндогенного холестерина в печени и стимуляции рецептор-связанного захвата ЛПНП плазмы, следствием которого будет уменьшение выраженности гиперлипидемии.
Основная функция рецептора ЛПНП заключается в обеспечении всех клеток организма холестерином, который необходим им для синтеза клеточных мембран. Кроме того, он является субстратом для образования желчных кислот, половых гормонов, кортикостероидов, и поэтому больше всего
рецепторов ЛПНП содержится в клетках печени, половых желез, надпочечников.
ГМГ-КоА-редуктаза
Рецепторы ЛПНП находятся на поверхности клеток, они «узнают» апо В и апо Е, входящие в состав липопротеинов, и связывают частицы ЛПНП с клеткой. Связавшиеся частицы ЛПНП проникают внутрь клетки, разрушаются в лизосомах с образованием апо В и свободного холестерина.
Рецепторы ЛПНП связывают также ЛППП и один из подклассов ЛПВП, имеющий апо Е. Рецепторы ЛПВП были идентифицированы в фибробластах, гладкомышечных клетках, а также в клетках печени. Рецепторы связывают ЛПВП с клеткой, «узнавая» апопротеин А-1. Это соединение обратимо и сопровождается выходом из клеток свободного холестерина, который в виде эфира холестерина удаляется из тканей ЛПВП.
Липопротеиды плазмы постоянно обмениваются эфирами холестерина, триглицеридами, фосфолипидами. Получены данные, свидетельствующие о том, что перенос эфиров холестерина от ЛПВП к ЛПОНП и триглицеридов в обратном направлении производится белком, присутствующим в плазме и называемым белком, переносящим эфиры холестерина. Этот же белок удаляет из ЛПВП эфиры холестерина. Отсутствие или недостаток данного переносящего белка приводит к накопление в ЛПВП эфиров холестерина.
7) Используем растительные масла

Как выяснилось, не все масла одинаково полезны, когда речь идет о здоровье нашего сердца. Оливковое или соевое масло – это в основном ненасыщенные жиры, которые способствуют снижению ЛПНП холестерина, и в тоже время, увеличению хорошего ЛПВП холестерина. Данный факт был подтвержден результатами экспериментов, обнародованных июлем 2015 года в медицинском издании «The Journal of Nutrition». Ученые обнаружили, что оливковое масло в рационе уменьшает концентрацию плохого LDL холестерола, особенно в крови у молодых мужчин.
Другие лабораторные испытания показали, что кокосовое масло, в принципе, полезно для некоторого повышения HDL холестерина, но оно (мягко говоря) не является лучшим маслом для здоровья сердца из-за высокого содержания насыщенных жиров, которые при определенных условиях, могут спровоцировать резкое превышение нормы ЛПНП холестерина.
Эпидемиология
Абеталипопротеинемия (ABL) и семейная гипобеталипопротеинемия (FHBL) являются редкими врожденными ошибками метаболизма липопротеинов. ABL встречается менее чем у 1 на 1 миллион человек. FHBL встречается примерно у 1 из 500 гетерозигот и примерно у 1 из 1 миллиона гомозигот. Примерно треть случаев ABL и FHBL являются результатом кровного родства.
Смертность / Заболеваемость
Абеталипопротеинемия (ABL)
У детей отмечается неспособность развиваться, при этом в течение первого месяца жизни происходит нарушение всасывания жира и вздутие живота. Спиноцеребеллярная дегенерация и пигментная ретинопатия развиваются в детстве. Смерть обычно наступает к третьему десятилетию. Облигатные гетерозиготы бессимптомны и имеют нормальные уровни липидов в плазме; риск развития у них сердечно-сосудистых заболеваний, вероятно, ниже среднего.
Наиболее заметные и изнурительные клинические проявления ABL у взрослых носят неврологический характер и обычно проявляются впервые во втором десятилетии жизни. Тяжелая атаксия и спастичность развиваются к третьему или четвертому десятилетию. Прогрессирующее поражение центральной нервной системы является конечной причиной смерти у большинства пациентов и часто происходит к пятому десятилетию. Кроме того, офтальмологические симптомы начинаются со снижения ночного и цветного зрения, с прогрессированием к виртуальной слепоте к четвертому десятилетию.
Семейная гипобеталипопротеинемия (FHBL)
Гомозиготы выявляются в молодом возрасте из-за мальабсорбции жира и через обнаружение снижения уровня холестерина в плазме. Дефицит жирорастворимых витаминов может привести к пигментному ретиниту, акантоцитозу и прогрессирующему дегенеративному неврологическому заболеванию. У гетерозигот протекает бессимптомно и часто диагностируется, когда рутинный скрининг липидов выделяет аномально низкие уровни холестерина в плазме. Жирная мальабсорбция отмечается редко. Неврологическое исследование может выявить ослабленные или отсутствующие глубокие сухожильные рефлексы и, реже, дефицит проприоцепции и атаксию. Сложные гетерозиготы (т.е. пациенты с двумя мутациями гена APOB) имеют клиническую картину, сходную с таковой у гомозигот.
Срок выявления
Лица с гомозиготной абеталипопротеинемией (АБЛ) выявляются в первом десятилетии жизни. У гетерозигот заболевание бессимптомно на протяжении всей жизни.
Семейные гетерозиготы по гипобеталипопротеинемии являются носителями рецессивного гена, который приводит к ABL, и протекают бессимптомно. Гетерозиготы обычно выявляются у взрослых после рутинной сдачи крови, липидного скрининга, обследования желудочно-кишечного тракта или неврологических расстройств.
КАКИЕ ПРОДУКТЫ БЫСТРО СНИЖАЮТ «ПЛОХОЙ» ХОЛЕСТЕРИН
Как считается индекс атерогенности?
Наиболее распространенным способом определения коэффициента (или индекса) атерогенности является – РАСЧЕТНЫЙ, т.е. при помощи расчета по специальной формуле (состоящей из 2-х математических действий):
КА = (ОХС – ХС ЛПВП) : ХС ЛПВП
А теперь всё по порядку.
- Сначала определяют общее количество «вредного» холестерина в крови (причем, в различных его фракциях). То есть, сотрудники клинических лабораторий ВЫЧИТАЮТ показатели ЛПВП («хорошего» холестерина) из показателей ОХС (Общего Холестерола). Кстати, в лабораториях США, Канады и большинства европейских стран именно это значение тоже указывают в липидограмме (Lipid Profile), как «Non-HDL Cholesterol» (т.е. ВСЁ, что НЕ является ЛВП Холестерином или НЕ-ЛПВП).
- Далее, полученное значение «общего плохого» холестерина – просто делят на количество «хорошего» (или ЛПВП). Не правда ли, всё очень просто и логично? Но лучше воспользоваться лабораторным ОНЛАЙН-КАЛЬКУЛЯТОРОМ, размещенным на нашем сайте. Так будет проще и быстрее!
За рубежом поступают иначе. Согласно последним рекомендациям «American Heart Association» (Американской Ассоциации Сердца) там больше не делят Non-HDL-C на HDL-C. То есть, не применяют выше/описанную формулу, а просто используют соотношение «total blood cholesterol» (или Общего Холестерола — ОХС) к HDL (или ЛПВП / Липопротеинов Высокой Плотности). Именно поэтому, его обозначение в «иностранной» липидограмме выглядит, как «Cholesterol/HDL ratio» и указывается – или цифрой, или же соотношением. К примеру, значения ниже 5 (или же 5 : 1) являются – желательными, а 3,5 (или же 3,5 : 1) – оптимальными.
Возможно, Вам будет интересно, что точно так же, с помощью расчетного метода, работники клинических лабораторий вычисляют – и количество ЛПНП (Липопротеинов Низкой Плотности), и значения ЛПОНП (Липопротеинов ОЧЕНЬ Низкой Плотности).
Расчет производят по формуле Фридвальда (разработанной в 1972 году):
ХС ЛПНП (мг/дл или ммоль/л) = ОХС – ХС ЛПВП – ХС ЛПОНП
Где количество ХС ЛПОНП рассчитывается следующим образом:
- ХС ЛПОНП (для измерения в мг/дл) = ТГ (Триглицериды) : 5
- ХС ЛПОНП (для измерения в ммоль/л) = (Триглицериды) : 2,2
(онлайн-калькулятор для расчета ХС ЛПНП по Фридвальду)
ВАЖНО: данный расчет (!) недействителен, когда уровень триглицеридов составляет более 4.5 ммоль/л (или 400 мг/дл). То есть, если он выше, то определение уровня ХС ЛПНП осуществляется напрямую (при помощи лабораторного оборудования)
Заболевания, при которых врач может назначить анализ крови на липидный профиль
- 1. Облитерирующий (окклюзирующий) атеросклероз нижних конечностей
- 2. Подагра
- 3. Артрит
- 4. Инфаркт миокарда
- 5. Сахарный диабет (1 и 2 тип)
- 6. Гипертиреоз
- 7. Хроническая сердечная недостаточность
- 8. Хроническая обструктивная болезнь легких
- 9. Нефротический синдром
- 10. Острый гломерулонефрит
- 11. Хронический панкреатит
- 12. Нервная анорексия
- 13. Первичный гиперпаратиреоз
- 14. Синдром Рейе
- 15. Гипотиреоз
- 16. Хронический гломерулонефрит
- 17. Хроническая почечная недостаточность
- 18. Цирроз печени
- 19. Ожирение
- 20. Артериальная гипертензия
- 21. Ожог кожи и слизистой оболочки
- 22. Гепатит B
- 23. Системная красная волчанка
-
При артеросклерозе повышен уровень холестерина.
При артеросклерозе наблюдается понижение уровня холестерина ЛПВП.
При артеросклерозе повышается уровень триглицеридов. -
При подагре повышен уровень холестерина.
-
При артрите понижается уровень холестерола ЛПНП.
-
При инфаркте миокарда повышен уровень холестерина.
При инфаркте миокарда повышается уровень триглицеридов. -
При сахарном диабете I и II типов повышен уровень холестерина.
При сахарном диабете I и II типов наблюдается повышение или понижение уровня холестерина ЛПВП.
При сахарном диабете I и II типов повышается уровень холестерола ЛПНП.
При сахарном диабете с кетоацидозом наблюдается повышение значений ЛПОНП.
При сахарном диабете I и II типов повышается уровень триглицеридов. -
При гипертиреозе понижен уровень холестерина.
При гипертиреозе понижается уровень холестерола ЛПНП.
При гипертиреозе понижается уровень триглицеридов. -
При хронической сердечной недостаточности понижен уровень холестерина.
-
При хронической обструктивной болезни лёгких понижен уровень холестерина.
При хронической обструктивной болезни лёгких понижается уровень триглицеридов. -
При нефротическом синдроме повышен уровень холестерина.
При нефротическом синдроме наблюдается повышение или понижение уровня холестерина ЛПВП.
При нефротическом синдроме повышается уровень холестерола ЛПНП.
При нефротическом синдроме наблюдается повышение значений ЛПОНП.
При нефротическом синдроме повышается уровень триглицеридов. -
При гломерулонефрите повышен уровень холестерина.
-
При хроническом панкреатите повышен уровень холестерина.
При остром и хроническом панкреатите наблюдается повышение значений ЛПОНП.
При остром и хроническом панкреатите повышается уровень триглицеридов. -
При голодании понижен уровень холестерина.
При кахексии понижен уровень холестерина.
При анорексии наблюдается повышение уровня холестерина ЛПВП.
При анорексии повышается уровень холестерола ЛПНП. -
При гиперпаратиреозе понижается уровень триглицеридов.
-
При синдроме Рейе понижается уровень холестерола ЛПНП.
-
При гипотиреозе повышен уровень холестерина.
При гипотиреозе наблюдается повышение уровня холестерина ЛПВП.
При гипотиреозе повышается уровень холестерола ЛПНП.
При гипотиреозе наблюдается повышение значений ЛПОНП.
При гипотиреозе повышается уровень триглицеридов. -
При гломерулонефрите повышен уровень холестерина.
-
При хронической почечной недостаточности повышен уровень холестерина.
При хронической почечной недостаточности наблюдается повышение или понижение уровня холестерина ЛПВП.
При хронической почечной недостаточности повышается уровень холестерола ЛПНП.
При хронической почечной недостаточности наблюдается повышение значений ЛПОНП. -
При первичном билиарном циррозе печени повышен уровень холестерина.
При терминальной стадии цирроза печени понижен уровень холестерина.
При циррозе печени повышается уровень триглицеридов. -
При ожирении повышен уровень холестерина.
При ожирении наблюдается повышение или понижение уровня холестерина ЛПВП.
При ожирении повышается уровень холестерола ЛПНП.
При ожирении наблюдается повышение значений ЛПОНП.
При ожирении повышается уровень триглицеридов. -
При гипертонической болезни повышается уровень триглицеридов.
-
При обширных ожогах понижен уровень холестерина.
При ожоговой болезни повышен уровень холестерина. -
При вирусном гепатите повышается уровень триглицеридов.
Причины
Факторы возникновения гипохолестеринемии изучены не до конца. Однако когда холестерин высокой плотности понижен, что это значит, ученые называют следующие причины:
- голодание, вызванное неправильной диетой
- анорексия
- недостаточное поступление жиров с пищей
- болезни печени. Этот орган вырабатывает холестерин очень низкой и высокой плотности
- гипотиреоз
- стрессы
- инфекционные заболевания, лихорадка
Для снижения повышенного холестерина врачи часто назначают статины. Неправильная дозировка и длительный прием препаратов могут вызвать обратное действие — холестерин ЛПВП понижается.
Дислипопротеинемия – диагноз при нарушении обмена липопротеинов
Дислипопротеинемия развивается при нарушении в организме человека двух процессов: образования ЛП и скорости их выведения из крови. Нарушение соотношения ЛП в крови – не патология, а фактор развития хронического заболевания, при котором уплотняются артериальные стенки, суживается их просвет и нарушается кровоснабжение внутренних органов.
При повышении уровня холестерина в крови и снижении уровня ЛПВП развивается атеросклероз, приводящий к развитию смертельно опасных заболеваний.
Этиология
Первичная дислипопротеинемия является генетически детерминированной.

Причинами вторичной дислипопротеинемии являются:
- Гиподинамия,
- Сахарный диабет,
- Алкоголизм,
- Дисфункция почек,
- Гипотиреоз,
- Печеночно-почечная недостаточность,
- Длительный прием некоторых лекарств.
Гиперлипопротеинемия — повышенное содержание ЛП в крови, обусловленное экзогенными и эндогенными причинами. Вторичная форма гиперлипопротеинемии развивается на фоне основной патологии. При аутоиммунных заболеваниях ЛП воспринимаются организмом как антигены, к которым вырабатываются антитела. В результате образуются комплексы антиген — антитело, обладающие большей атерогенностью, чем сами ЛП.
-
Гиперлипопротеинемия 1 типа характеризуется образованием ксантом – плотных узелков, содержащих холестерин и расположенных над поверхностью сухожилий, развитием гепатоспленомегалии, панкреатита. Больные жалуются на ухудшение общего состояния, подъем температуры, потерю аппетита, приступообразную боль в животе, усиливающуюся после приема жирной пищи.
- При 2 типе образуются ксантомы в области сухожилий стоп и ксантелазмы в периорбитальной зоне.
- 3 тип – симптомы нарушения сердечной деятельности, появление пигментации на коже ладони, мягких воспаленных язвочек над локтями и коленями, а также признаков поражения сосудов ног.
- При 4 типе увеличивается печень, развивается ИБС и ожирение.
Алипопротеинемия — генетически обусловленное заболевание с аутосомно-доминантным типом наследования. Заболевание проявляется увеличением миндалин с оранжевым налетом, гепатоспленомегалией, лимфаденитом, мышечной слабостью, снижением рефлексов, гипочувствительностью.
Гиполипопротеинемия – низкое содержание в крови ЛП, часто протекающее бессимптомно. Причинами заболевания являются:
- Наследственность,
- Неправильное питание,
- Сидячий образ жизни,
- Алкоголизм,
- Патология пищеварительной системы,
- Эндокринопатия.
Дислипопротеинемии бывают: органными или регуляторными, токсигенными, базальными — исследование уровня ЛП натощак, индуцированными — исследование уровня ЛП после приема пищи, препаратов или физической нагрузки.
Лечение
Диетотерапия играет огромную роль в лечении дислипопротеинемии. Больным рекомендуют ограничить потребление животных жиров или заменить их синтетическими, принимать пищу до 5 раз в сутки небольшими порциями. Рацион необходимо обогащать витаминами и пищевыми волокнами. Следует отказаться от жирной и жареной пищи, мясо заменить морской рыбой, есть много овощей и фруктов. Общеукрепляющая терапия и достаточная физическая нагрузка улучшают общее состояние больных.

рисунок: полезная и вредная “диеты” с точки зрения баланса ЛП
Гиполипидемическая терапия и антигиперлипопротеинемические препараты предназначены для коррекции дислипопротеинемии. Они направлены на снижение уровня холестерина и ЛПНП в крови, а также на повышение уровня ЛПВП.
Из препаратов для лечения гиперлипопротеинемии больным назначают:
- Статины – «Ловастатин», «Флувастатин», «Мевакор», «Зокор», «Липитор». Эта группа препаратов уменьшает выработку холестерина печенью, снижает количество внутриклеточного холестерина, разрушает липиды и оказывает противовоспалительное действие.
- Секвестранты снижают синтез холестерина и выводят его из организма – «Холестирамин», «Колестипол», «Холестипол», «Холестан».
- Фибраты снижаю уровень триглицеридов и повышают уровень ЛПВП – «Фенофибрат», «Ципрофибрат».
- Витамины группы В.
Гиперлипопротеинемия требует лечения гиполипидемическими препаратами «Холестерамином», «Никотиновой кислотой», «Мисклероном», «Клофибратом».
Лечение вторичной формы дислипопротеинемии заключается в устранении основного заболевания. Больным сахарным диабетом рекомендуют изменить образ жизни, регулярно принимать сахаропонижающие препараты, а также статины и фибраты. В тяжелых случаях требуется проведение инсулинотерапии. При гипотиреозе необходимо нормализовать функцию щитовидной железы. Для этого больным проводят гормональную заместительную терапию.
Больным, страдающим дислипопротеинемией, рекомендуют после проведения основного лечения:
- Нормализовать массу тела,
- Дозировать физические нагрузки,
- Ограничить или исключить употребление алкоголя,
- По возможности избегать стрессов и конфликтных ситуаций,
- Отказаться от курения.
Методика проведения анализа
Не существует отдельного анализа на ЛПОНП, но этот показатель можно проверить по липидограмме вместе с другими липопротеинами. Показаниями к проведению исследования (желательно один раз в год) должны стать:
- Возрастной порог (после 56 лет для женщин и 46 – для мужчин).
- Ожирение.
- Пристрастия к алкоголю и табакокурению.
- Ишемия.
- Артериальная гипертензия.
- Сахарный диабет 1 и 2 типа.
- Перенесенный инсульт или инфаркт в прошлом.
- Наличие патологий ССС у родственников.
- Повышение показателей общего холестерина.
- Малая двигательная активность.
- Применение лекарственных препаратов, которые могут снижать уровень холестерола.
- Диета с пониженным содержанием животных жиров.
- Наличие симптомов, которые свидетельствуют о нарушении обмена жиров.
- Повышение вязкости плазмы.
Подготовка к липидограмме несложная, она включает такие правила:
Не есть
Выполняется манипуляция обязательно натощак (важно провести не менее 12 часов без употребления пищи).
Прекратить употребление лекарственных средств или диетических добавок, отменить диету.
Обеспечить отсутствие стрессов и физический покой.
Нельзя проводить анализ непосредственно сразу после оперативных вмешательств, травм, острых состояний, диагностических вмешательств.
Отказаться от курения на некоторое время.. Липидный профиль оценивают:
Липидный профиль оценивают:
- для подтверждения или опровержения наличия атеросклеротического поражения сосудов;
- при комплексном обследовании пациентов с заболеваниями печени, поджелудочной железы, желтухами, а также патологиями эндокринной системы;
- при обследовании больных с подозрением на наследственные нарушения липидного баланса;
- для оценивания рисков формирования ИБС и определения коэффициента атерогенности.
Коэффициент атерогенности = (ОХ-ЛПВП)/ЛПВП.
В норме, соотношение ЛПВП и общего холестерина (ЛПНВ ЛПОНП и ЛПВП) находится в пределах от 2 до 2.5 (максимально допустимы показатели для женщин -3.2, а для мужчин — 3.5).