Как снять приступ холецистита и симптомы острого воспаления
Содержание:
- Лечение острого холецистита
- Диета при хроническом холецистите
- Диагностика хронического холецистита
- Что такое хронический холецистит
- Что такое холецистит?
- Меры профилактики
- Диета
- Классификация
- Терапевтические мероприятия
- Что такое катаральный холецистит?
- Причины возникновения и механизм развития хронического холецистита
- Диагностика
- Симптомы и клиническое течение: особенности у женщин
- Виды и формы холицистита
Лечение острого холецистита
Лечение острого холецистита проводится в условиях хирургического отделения стационара, показан строгий постельный режим. В течение первых 24-48 часов проводят эвакуацию желудочного содержимого через назогастральный зонд. Жидкость в этот период вводят внутривенно.
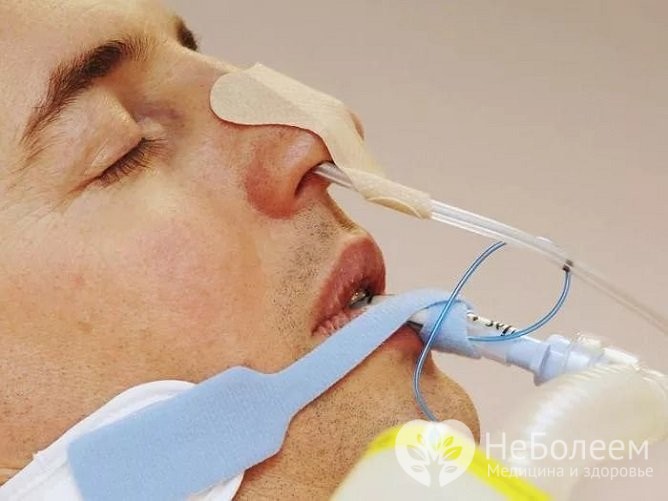 Лечение острого холецистита проводится в условиях хирургического отделения
Лечение острого холецистита проводится в условиях хирургического отделения
После стихания признаков острого воспаления зонд удаляют и пациенту на несколько суток назначают водно-чайную паузу, а затем диету №5а по Певзнеру. Через 3-4 недели после стихания всех симптомов заболевания рацион расширяется, и пациента переводят на диету №5. Диета при остром холецистите – один из основных методов лечения. Частые приемы пищи небольшими порциями способствуют хорошему оттоку желчи. Для уменьшения нагрузки на печень и желчевыводящую систему в рационе разумно сокращают содержание животных жиров, приправ, эфирных масел.
Западные специалисты по-другому подходят к организации диеты при остром холецистите. Они также ограничивают содержание в рационе жиров, но рекомендуют принимать пищу не чаще 2-3 раз в день с обязательным 12-16-часовым перерывом в ночное время.
Консервативное лечение острого холецистита включает в себя выполнение паранефральной новокаиновой блокады по Вишневскому с целью снятия острого болевого синдрома, а также назначение спазмолитических и антибактериальных препаратов.
После купирования симптомов острого холецистита при наличии в желчном пузыре конкрементов рекомендована литотрипсия, т. е. растворение камней (препаратами урсодезоксихолевой и хенодезоксихолевой кислот).
 Диетотерапия – важная составляющая лечения острого холецистита
Диетотерапия – важная составляющая лечения острого холецистита
Хирургическое лечение острого холецистита проводится по следующим показаниям:
- экстренные – развитие осложнений (перитонит и т. п.);
- срочные – неэффективность консервативной терапии, проводимой в течение 1-2 суток.
Суть операции заключается в удалении желчного пузыря (холецистэктомия). Она выполняется как традиционным открытым, так и лапароскопическим методом.
Диета при хроническом холецистите
Как еще лечить холецистит? В первую очередь это строгие правила питания. При этом заболевании строго запрещается принимать в пищу большое количество насыщенных жиров, поэтому не может быть и речи и гамбургерах, картофеле фри, жареном мясе и прочих жареных продуктах, а так же копченостях.
Необходимо некоторое учащение приемов пищи (до 4–6 раз), так как это улучшит отток желчи. Желательно обогащение пищи отрубным хлебом, творогом, белком яйца, овсяной кашей, треской, дрожжевыми напитками.
Запрещенные продукты:
- бобовые культуры;
- жирное мясо, рыба;
- куриные яйца;
- маринованные овощи, соленья;
- колбасы;
- специи;
- кофе;
- сдобу;
- алкогольные напитки.
В питании при холецистите следует отдавать предпочтение продуктам, снижающим уровень холестерина. Можно есть:
- мясо и птица (нежирное), яйца (2 шт. в неделю),
- сладкие фрукты и ягоды;
- из мучных продуктов рекомендуется черствые продукты;
- овощи: помидоры, морковь, свекла, кабачки, картофель, огурцы, капуста, баклажаны;
- в готовое блюдо можно добавлять растительное масло,
- сливочное масло (15-20 г в день), сметана и сливки в небольших количествах;
- сахар (50-70 г в сутки, вместе с добавленным в блюда).
Соблюдать диету необходимо даже в течение 3 лет после случая обострения заболевания или в течение полутора лет при дискинезии желчевыводящих путей.
Диагностика хронического холецистита
В анализе крови в фазе обострения часто обнаруживают:
- увеличение СОЭ;
- нейтрофильный лейкоцитоз;
- сдвиг лейкоцитарной формулы влево;
- эозинофилию.
При осложнённых формах в крови могут увеличиваться уровни билирубина, холестерина, трансаминаз.
О выраженности воспалительного процесса в жёлчном пузыре можно судить по результатам исследования жёлчи, полученной при дуоденальном зондировании. При воспалении жёлчь мутная с хлопьями, со значительной примесью слизи, цилиндрического эпителия, клеточного детрита, хотя эти признаки и не патогномоничны для холецистита, а свидетельствуют в основном о сопутствующем дуодените.
Обнаружение большого количества эозинофилов при микроскопическом исследовании жёлчи может косвенно указывать на паразитарную инвазию. Большое количество кристаллов холестерина, билирубината кальция свидетельствует о снижении стабильности коллоидного раствора жёлчи и предрасположенности к холестазу и последующему камнеобразованию.
Бактериологическое исследование всех порций жёлчи позволяет установить этиологию воспалительного процесса и чувствительность микрофлоры к антибиотикам. Чаще всего используют УЗИ и рентгенологические методы исследования. При рентгенологическом исследовании обнаруживают многочисленные признаки функциональных или морфологических изменений жёлчного пузыря или других органов пищеварения.
При контрастном исследовании жёлчного пузыря (холецистография, холангиография) можно выявить:
| нарушение концентрационной способности (при внутривенной холецисто-холангиографии накопление препарата длится более 90 мин); |
| нарушение двигательной функции (замедление опорожнения); |
| деформацию (неровность контуров жёлчного пузыря) при перихолецистите. |
Часто выявляют неравномерное заполнение пузырного протока, его извитость, перегибы.
Для изучения состояния желчевыводящих путей, поглотительно-выделительной функции печени применяют радиоизотопный метод. Для более точной диагностики его сочетают с многокомпонентным фракционным дуоденальным зондированием.
Для более детального изучения жёлчного пузыря и жёлчных протоков предложен радиорентгенохромодиагностический метод. Суть его заключается в том, что одновременно с многокомпонентным зондированием и радиоизотопным исследованием выполняется холецистография. Сопоставление результатов позволяет судить об изменениях положения, формы, величины и структуры тени жёлчного пузыря.
Основной метод диагностики холецистита, УЗИ, позволяет не только установить отсутствие конкрементов, но и оценить сократительную способность и состояние стенки жёлчного пузыря (о хроническом холецистите свидетельствует её утолщение более 4 мм). При хроническом холецистите часто выявляют утолщение и склерозирование стенки жёлчного пузыря, его деформацию.
УЗИ не имеет противопоказаний и может применяться во время острой фазы заболевания, при повышенной чувствительности к контрастным веществам, беременности, нарушении проходимости желчевыводящих путей.
При уровне билирубина выше 51 мкмоль/л и клинически явной желтухе для выяснения её причин проводят эндоскопическую ретроградную панкреатохолангиографию.
Дифференциальный диагноз
Дифференциальную диагностику проводят в первую очередь с язвенной болезнью двенадцатиперстной кишки, хроническим дуоденитом. Необходимо учитывать особенности возникновения болевого синдрома при этих заболеваниях, сезонность обострений. Решающую роль играют результаты эндоскопического исследования желудка и двенадцатиперстной кишки.
Иногда бывает сложно разграничить холецистит и дискинезию желчевыводящих путей. Однако для дискинезий не характерны лихорадка, нейтрофильный лейкоцитоз и увеличение СОЭ. Уточнению диагноза помогает УЗИ в сочетании с дуоденальным зондированием.
Что такое хронический холецистит
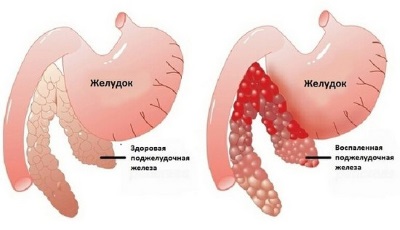
Хронический холецистит — воспалительное заболевание стенки жёлчного пузыря, сочетающееся с моторно-тоническими нарушениями желчевыводящей системы. Это одно из наиболее распространённых заболеваний ЖКТ.
Заболеваемость составляет 6-7 случаев на 1000 населения. Встречается во всех возрастных группах, но преимущественно страдают лица среднего возраста (от 40 до 60 лет). Женщины болеют в 3-4 раза чаще, чем мужчины. Заболевание чаще отмечается в экономически развитых странах.
В условиях патологии возникает асинхронная работа сфинктеров и протоков, что приводит к затруднению оттока желчи в двенадцатиперстную кишку, и следовательно — к резкому повышению давления в желчевыводящих протоках (так называемая гипермоторная дискинезия желчевыводящих путей). Это вызывает выраженный болевой синдром в области правого подреберья даже при отсутствии воспалительных изменений в желчном пузыре.
Различают два вида заболевания — некалькулезный (бескаменный) и калькулезный — они считаются переходными стадиями одной болезни. Обострение чаще всего возникает спустя 2-4 часа после употребления жирной, копченой, жареной пищи. Также приступ может спровоцировать тряска (например, езда в трамвае или на велосипеде), переохлаждение, стрессы и длительные физические нагрузки.
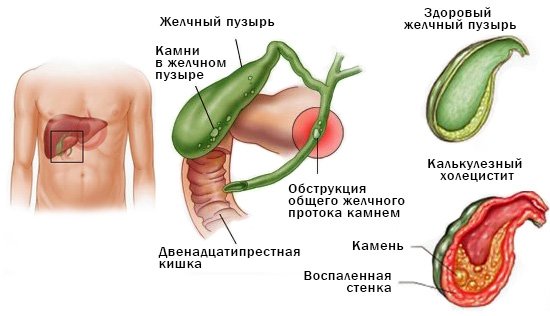
Желчный пузырь
Желчный пузырь, по форме напоминающий обычную грушу, расположен в области нижней доли печени. Печень регулярно вырабатывает желчь, она копится в пузыре, затем выводится по желчевыводящим путям в двенадцатиперстную кишку.
В протоках желчь встречается с панкреатическим соком, который также вырабатывается в процессе пищеварения. В норме желчь не попадает в кишечник, однако бывает и так, что происходит заброс не только в него, но и в поджелудочную железу.
Чаще это бывает в том случае, когда нарушается проходимость желчных путей. Например, при возникновении камней, закупорке правильного оттока желчи. Желчь способна разрушить любой орган, включая себя.
Такой риск может появиться при длительном застое. Желчный пузырь работает в тесной взаимосвязи с поджелудочной, их протоки образуют фатеров сосочек, где находится сфинктер Одди.
Последний выступает в роли регулировщика панкреатического сока и желчи. Он же защищает протоки от того, чтобы не происходил заброс содержимого из кишечника. При его правильной работе желчь поступает в двенадцатиперстную кишку.
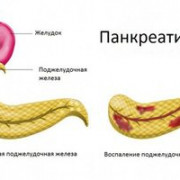
Что такое холецистит?
Холецистит — это воспаление желчного пузыря. Желчный пузырь — это маленький мешкообразный орган, расположенный в верхней правой части живота, чуть ниже печени. Он соединен с основным протоком, по которому желчь из печени поступает в кишечник. Желчный пузырь временно хранит желчь, представляющую собой жидкость, содержащую жирообразующее вещество, вырабатываемое в печени. Во время еды желчный пузырь сокращается, и желчь перемещается из желчного пузыря по небольшим трубчатым проходам (называемым кистозным протоком и общим желчным протоком) в тонкую кишку. Здесь желчь смешивается с пищей, чтобы помочь расщепить жиры.
Болезнь обычно развивается, когда у человека появляются твердые частицы в желчном пузыре, которые представляют собой камнеобразные отложения, образующиеся внутри желчного пузыря. Если желчный камень блокирует кистозный проток (отток из желчного пузыря), желчь попадает в желчный пузырь. Химические вещества, содержащиеся в желчи, или бактериальная инфекция могут привести к .
Есть два основных типа холецистита:
- Острый холецистит — это внезапное воспаление желчного пузыря, вызывающее выраженную боль в животе, часто с тошнотой, рвотой и лихорадкой. Острая форма имеет три подтипа (катаральный, флегмонозный, гангренозный), проявляющиеся разной симптоматикой, также острая форма заболевания бывает калькулезной и акалькулезной.
- Хронический холецистит — это воспаление желчного пузыря меньшей интенсивности, длящийся длительное время. Он может быть вызван повторными приступами острого холецистита. Хроническая форма может вызывать периодические легкие боли в животе или вообще не иметь никаких симптомов. Повреждение стенок желчного пузыря приводит к утолщению рубцов желчного пузыря. В конечном итоге желчный пузырь может сжаться и потерять способность хранить и выделять желчь.
Только камни в желчном пузыре могут вызвать приступы спастической боли в животе без какой-либо инфекции. Это называется желчной коликой.
Женщины чаще мужчин страдают от желчных камней.
Меры профилактики
Перечислим основные:
- Врачи советуют придерживаться установленного рациона, режим питания должен быть регулярным, рекомендуется есть малыми порциями, но часто.
- Умеренная физическая нагрузка на организм.
- Санация воспалительных процессов должна быть своевременной.
- Нельзя переедать, голодать, быстро худеть.
- Кроме инфекционных агентов, причины заболевания могут выступать аллергические реакции, токсины.
Перечислим способы попадания в организм патогенной микрофлоры:
- Восходящий. Возбудители попадают в двенадцатиперстную кишку из-за проблем с моторикой, затруднения в работе желчевыводящих путей. Такой процесс характерен для дуоденального стаза, при котором усугубляется давление в кишечнике. Гематогенный, при котором паразиты проникают в организм через кровеносные сосуды.
- Лимфогенный. По путям перемещения лимфы из органов мочевыделительной системы в печень и кишечник.
Разберемся, что может вызвать обострение:
- увеличение давления в области брюшины, вызывающее проблемы с пассажем желчи;
- неправильное питание;
- человек часто голодает.
- возникает билиарная дисфункция;
- проблемы с эндокринной системой;
- нервное перенапряжение, регулярные стрессовые ситуации;
- проблемы с обменом веществ;
- резкое снижение веса;
- старость;
- хронические расстройства ЖКТ;
- аутоиммунные процессы;
- наследственная предрасположенность;
- продолжительная фармакотерапия какими-то лекарствами.
Хронический холецистит считается одним из наиболее распространенных видов расстройства желчевыводящих путей, часто диагностируется у пациентов в возрасте от 40 до 60.
Лечение хронического холецистита во время обострения проводится только в стационаре. За пациентом нужно постоянно следить. Каждая разновидность заболевания характеризуется хронической формой с периодическим ухудшением состояния. Ремиссии тоже наблюдаются время от времени. Хронический холецистит представляет собой воспаление желчного пузыря, которое проявляется из-за инфекции или воздействия патогенной микрофлоры. Такой диагноз часто ставится пациентам после 40. Большая часть больных – представительницы женского пола. При появлении хронической формы ухудшается моторная функция желчевыводящих путей, патология может развиваться вяло или рецидивировать часто.
Диета
Калькулезный холецистит – тяжелое и опасное заболевание, при котором рацион полностью корректируется в пользу здоровой пищи. Диета строгая, и первое время больному будет трудно справиться с многолетними кулинарными пристрастиями. Но это единственный способ продлить жизнь и сохранить ее качество.
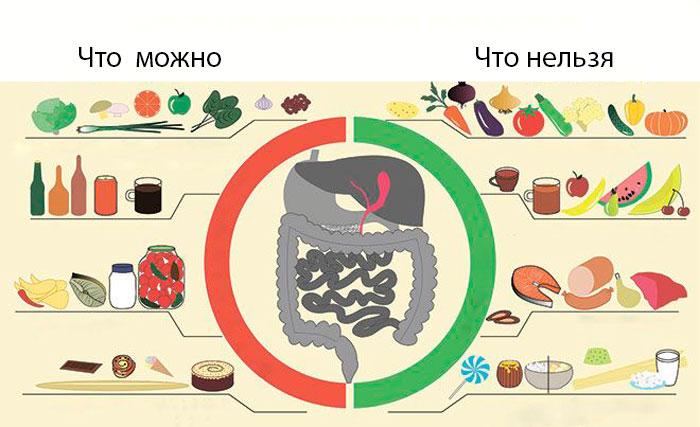
Лечебное питание направлено на снижение уровня кислотности и выработку желчи. Из меню полностью исключается копченая, маринованная, острая и жареная пища. Рацион обогащается свежими овощами и фруктами, растительным маслом (желательно оливковым), кашами.
Теперь больной должен питаться не только по строгой диете, но и придерживаться правил:
- пищу употреблять дробными порциями, не менее 5-6 раз в день;
- все приемы еды осуществлять в одно и то же время;
- мучная выпечка в строго дозированном количестве – хлеб из цельного зерна 100 г, галетное печенье 150 г, сушка 50-100 г и т.д. Исключены торты, пирожные, пшеничный батон, изделия из дрожжевого, песочного теста;
- контролировать баланс горячего-холодного;
- пить очищенную воду, допускается компот из сухофруктов;
- ежедневно употреблять 100 г обезжиренного сыра или творога для предупреждения недостатка кальция в организме.
Поддержка близких и желание выздороветь помогут привыкнуть к новому меню. Как правило, уже через неделю больные отмечают, что здоровая пища это не только полезно, но и вкусно.
Классификация
Клиническая группировка хронического холецистита происходит по нескольким направлениям:
- течение – латентное (бессимптомное) и с ярко выраженной симптоматикой;
- наличие камней – билиарный сладж, желчнокаменная болезнь;
- количество образований – одиночные, множественные;
- локализация – желчный пузырь, протоки;
- стадии – ординарная, умеренная, тяжелая степень;
- форма дискинезии желчных путей – повышенная моторика, сниженная функция, чередующийся тип, отказ желчного пузыря.
Классификация хронического холецистита включает в себя многоуровневую систему обострений. Осложнения различны в каждой форме основного заболевания:
- холецистит – хронический или острый;
- острый холецистит – гнойный очаг в самом органе, абсцесс над слизистой оболочкой, прободение желчного пузыря, водянка;
- хронический холецистит – физиологическая желтуха, прободение в полости желчного протока, непроходимость кишечника, билиарный панкреатит, абсцесс протоков, калькулезный, бескаменный холецистит.
Сопоставление стадий, видов, осложнений – единственный способ поставить точный диагноз и правильно решить, как вылечить хронический холецистит.
Терапевтические мероприятия
Лечебные меры для устранения воспаления зависят от нескольких факторов:
- формы болезни;
- возраста пациента;
- наличие осложнений;
- общего состояния при сопутствующих хронических патологиях.
Холецистит можно лечить медикаментозным и хирургическим способом. Операция в плановом порядке показана, если в полости есть конкременты. В случае запущенного состояния или неэффективности лекарственной терапии в течение 6 месяцев, единственный способ вылечить патологию – удалить воспаленный пузырь.
Хирургическое лечение хронического холецистита
Холецистэктомия определяется, как единственный способ лечения калькулезного холецистита и избавления от неприятных симптомов.
Операция бывает нескольких видов:
- Лапароскопия – для удаления органа используют эндоскопическое оборудование, делают через 4 небольших прокола (0,5-1 см).
- Лапаротомия – полостная операция, манипуляция осуществляется через большой разрез (15-20 см) на передней брюшной стенке.
- Мини-доступ – для резекции пузыря достаточно 4-6 см.
При наличии «жизненных» показаний (осложненных обострений) проводят экстренное оперативное вмешательство. Чаще всего традиционным (открытым) методом, после которого пациенту предстоит длительное восстановление.
Консервативная терапия
Ранняя диагностика дает возможность лечить хронический холецистит медикаментозными препаратами, физиотерапией. Большая роль отводится соблюдению диеты № 5. Больным рекомендуют есть часто (5-6 раз в день) небольшими порциями.
Блюда нужно готовить на пару, тушить, отваривать. Из рациона исключить жирные, жареные, копченые продукты. Нежелательно употреблять большое количество сырых овощей и фруктов, особенно с кислым вкусом. Полностью исключают острые приправы, жирные соусы, газированные напитки, алкоголь.

Лекарственные препараты назначает врач:
- НПВС (Индометацин, Пироксикам) – как обезболивающее и противовоспалительное средство.
- Спазмолитики (Но-Шпа, Папаверин) – для расслабления стенок сосудов и желчевыводящих путей.
- Антибиотики (Цефотаксим, Цефазолин) – чтобы уничтожить патогенную микрофлору.
- Желчегонные (Аллохол, Одестон) – для стимуляции секреции и улучшения выведения желчи.
В ремиссионный период хрон. холецистита хорошо помогают физиотерапевтические процедуры: грязевые ванны, электрофорез, индуктотермия, воздействие ультразвуком. Дополнительно назначают тюбажи с лечебными минеральными водами – промывание желчного.
Что такое катаральный холецистит?
Это самая легкая форма воспалительной реакции, развивающейся в стенке желчного пузыря. Частая причина возникновения острого холецистита — обструкция просвета желчных протоков одним или несколькими желчными камнями. В течение нескольких часов развивается ответная реакция организма в форме воспаления.
В результате застоя желчи начинается активное продуцирование жидкости поврежденной внутренней оболочкой, которая наполняет пузырь, растягивая его стенки. Происходит это по причине нарушения обратного всасывания избыточного секрета на фоне высвобождения противовоспалительных ферментов.
При растяжении стенок пузыря выделяются медиаторы воспаления, которые вызывают повреждение с одновременным ухудшением кровоснабжения пораженных участков, что в дальнейшем может привести к такому осложнению, как отмирание участка с последующей перфорацией и излиянием содержимого на стенку брюшины.
К провоцирующим факторам, которые способны вызвать катаральную форму холецистита, относят:
- неправильное питание с преимущественным содержанием животных жиров;
- наличие лишних килограммов;
- применение некоторых лекарственных средств, в частности, контрацептивов в таблетированной форме;
- эндокринные патологии (сахарный диабет);
- гемолитическая анемия;
- заболевания ЖКТ;
- вирусное поражение печени.
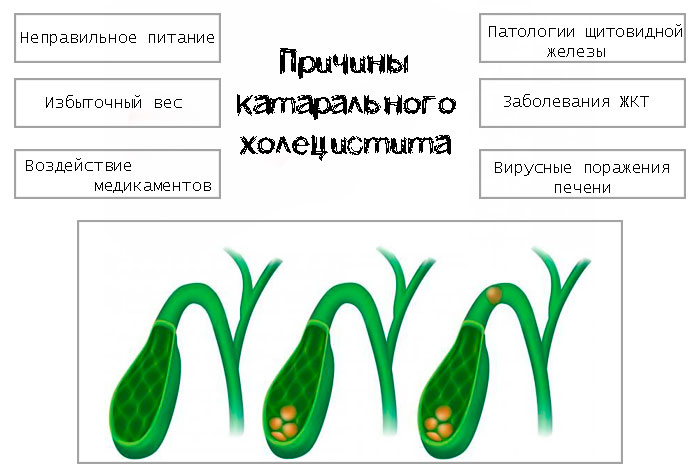
Причины возникновения и механизм развития хронического холецистита
Хронический холецистит – это инфекционное заболевание. Как правило, вызывают его такие микроорганизмы, как бактерии группы кокков (стафилококки, стрептококки), кишечная палочка, реже – синегнойная палочка, протей и другие.
 Микроорганизмы проникают в желчный пузырь разными путями: из кишечника – поднимаются по желчным путям, из внутрипеченочных желчных путей – опускаются ниже (в этих двух случаях механизм распространения инфекции называют контактным), из расположенных в других органах очагов инфекции – с током крови и лимфы. Любой очаг хронической инфекции – кариес, пиелонефрит, эндокардит – может стать причиной развития хронического холецистита, поэтому, для профилактики последнего следует своевременно проводить санацию (лечение) таких очагов.
Микроорганизмы проникают в желчный пузырь разными путями: из кишечника – поднимаются по желчным путям, из внутрипеченочных желчных путей – опускаются ниже (в этих двух случаях механизм распространения инфекции называют контактным), из расположенных в других органах очагов инфекции – с током крови и лимфы. Любой очаг хронической инфекции – кариес, пиелонефрит, эндокардит – может стать причиной развития хронического холецистита, поэтому, для профилактики последнего следует своевременно проводить санацию (лечение) таких очагов.
Факторами риска, повышающими вероятность развития заболевания, являются:
- несбалансированное питание;
- нерегулярные приемы пищи;
- сидячий образ жизни;
- сниженный тонус желчевыводящих путей (гипотонические и атонические дискинезии);
- заброс в желчный пузырь ферментов поджелудочной железы (панкреатический рефлюкс);
- паразитозы (описторхоз, лямблиоз, шистосомоз, аскаридоз, амебиаз и другие);
- генетическая предрасположенность.
Развивается заболевание постепенно. Инфекция проникает в желчный пузырь, и в случае его гипотонуса (сниженного тонуса) развивается негнойное (катаральное) воспаление внутренней (слизистой) оболочки этого органа. Патологический процесс со временем прогрессирует и становится более глубоким – вовлекается сначала подслизистый, а затем и мышечный слой стенки пузыря. В пораженных тканях возникают уплотнения воспалительного характера – инфильтраты, которые впоследствии замещаются соединительной тканью, вызывая деформации пузыря. Воспалительный процесс изменяет состав желчи, ее рН, повышая склонность к камнеобразованию.
При воздействии на воспаленный желчный пузырь ряда неблагоприятных факторов (переохлаждение, снижение иммунитета или бактериостатических (тормозящих рост и размножение бактерий) свойств желчи) процесс может резко обостриться до развития гнойного или даже флегмонозного острого холецистита.
Диагностика
Важную роль в выявлении заболевания играет осмотр у терапевта. Врач опрашивает пациента, выясняет характер болевых ощущений, их периодичность, время появления и взаимосвязь с приемом пищи. Методом пальпации выделяет признаки патологии желчного пузыря. Осмотр слизистых позволяет выявить механическую желтуху при калькулезном холецистите. В этом случае склеры глаз и кожа имеют желтоватый цвет, а язык обложен бежевым или коричневатым налетом.
На приступ острого воспаления указывает внешний вид больного. Основные признаки холецистита у женщин: гримаса боли, стремление лечь в позу эмбриона с подогнутыми ногами. Пациент дышит поверхностно без участия живота. В этом случае помощь оказывают срочно.
Назначаются методы исследования:
- анализ крови;
- УЗИ;
- рентген;
- дуоденальное зонирование или получение секрета и анализ его состава.
УЗИ позволяет обнаружить конкременты и характер строения стенок самого пузыря, наличие жидкости в органе, выявить осложнения. При хроническом холецистите проводят анализ состава желчи, который дает представление о наличии в органе конкрементов, бактериальной инфекции, воспаленной жидкости.

Симптомы и клиническое течение: особенности у женщин
Признаки холецистита у женщин зависят от формы и стадии воспалительного процесса. Всего выделяют три разновидности острого холецистита, каждая из которых имеет свои клинические особенности.
Катар слизистых оболочек
Это самая распространенная форма острого холецистита, характеризующаяся воспалением слизистых оболочек желчного пузыря. Основным признакам катарального воспаления является интенсивная боль, преимущественная локализация которой определяется в области правого подреберья. Сильные боли также могут возникать в проекции эпигастральной зоны – пространства, расположенного по передней брюшной стенке сразу под мечевидным отростком грудины.
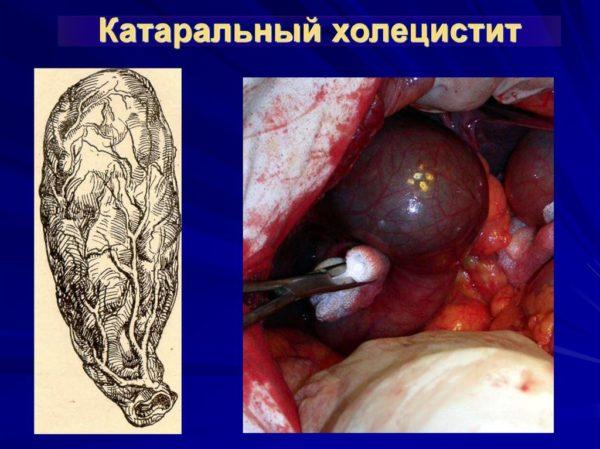
Катаральный холецистит
Определить источник боли у женщин получается не всегда, так как для данной формы холецистита характерна иррадиация в другие органы и части тела, например, поясницу, ягодицу, шею, лопатку. Локализация болей всегда определяется с правой стороны.
Пальпация брюшной полости
Другими признаками катара слизистых оболочек желчного пузыря могут быть:
- неприятный запах изо рта;
- повышение температуры в пределах субфебрилитета (до 38°С);
- пожелтение кожи и ногтей (провоцируется нарушением оттока желчных кислот и накоплением в тканях билирубина).

Жёлтые ногти
Если катаральную форму вовремя не пролечить, возможен переход в гангренозную или флегмонозную форму.
Флегмонозная форма
Это тяжелая клиническая форма холецистита, имеющая выраженные симптомы. Болевой синдром при флегмонозном холецистите имеет ту же локализацию, что и при катаральном воспалении, однако. Интенсивность болезненных ощущений может быть в несколько раз выше. Характер болей может быть различным: чаще женщину беспокоят тупые или ноющие боли в области правого подреберья, но иногда могут возникать острые и колющие болевые синдромы.
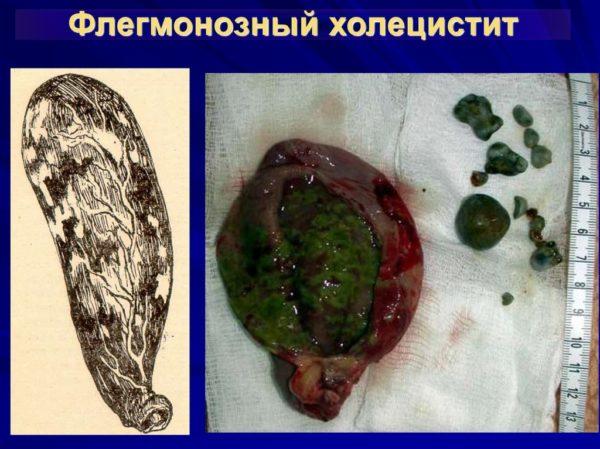
Флегмонозный холецистит
Общее состояние женщины ухудшается, появляется высокая температура, возникает тошнота и рвота. Дыхание становится гнилостным, интенсивность клинических симптомов усиливается через 1-1,5 часа после приема пищи. Среди других клинических проявлений флегмонозного воспаления желчного пузыря у женщин можно выделить:
- учащение сердечных сокращений до 120 ударов в минуту;
- многократная рвота, содержащая примеси желчных кислот и не приносящая облегчения;
- вздутие живота, обусловленное частичным или полным прекращением двигательной функции кишечных стенок или закупоркой кишечного света (парез кишечника);
- асимметрия передней брюшной стенки во время дыхания.

Тошнота у женщины
При осмотре пациентки врач может отметить ослабление кишечных шумов и болезненность живота в области правого подреберья во время пальпации (живот напряжен).
Гангренозная форма
Температура тела при гангренозной форме может достигать 39° и выше. Мышцы живота напряжены, пальпация болезненная. Боли имеют высокую интенсивность, отмечается иррадиация в правую половину тела. Из-за сильных болей женщина находится преимущественно в горизонтальном положении, пытаясь принять положение, в котором болезненные ощущения немного снижаются. Рвота становится неудержимой, после нее во рту остается выраженный горький привкус. Кожные покровы желтеют – данный признак указывает на развитие механической желтухи.
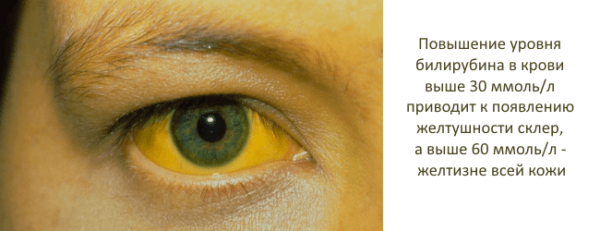
Желтуха
Виды и формы холицистита
Холецистит классифицируется следующим способом:
Острый холецистит. Эта форма холецистита характеризуется тупыми болями в правой половине живота, с отдачей в правую лопатку, плечо. Боль может быть переменной, то усиливаться, то вообще исчезать. При этом заболевание может сопровождаться тошнотой и рвотой, повышением температуры тела, ознобом, пожелтением кожного покрова и зудом. Опасным осложнением острого холецистита является – перитонит.
Хронический холецистит. Воспаление желчного пузыря происходит медленно и постепенно, часто без ярких признаков заболевания. Как и в острой форме, больного могут преследовать боли в правом боку, в подреберье, особенно после резкой встряски тела. Периодически наблюдается вздутие живота. После приема некачественной пищи, особенно жирной, жаренной и копченой, через несколько часов, часто проявляется диарея.
Калькулезный холецистит. Характеризуется наличием в желчном пузыре камней. Часто наличие камней не беспокоит человека, но это происходит до того времени, пока они не попадают в проток желчного пузыря, и застревая там, вызывают колику. Со временем, они затрудняют отток желчи, которая начинает застаиваться, и со временем, при других неблагоприятных факторах, начинают процессы воспаления пузыря;
Бескаменный холецистит. Характеризуется отсутствием в желчном пузыре камней.
Острый холецистит подразделяется на следующие виды:
Катаральный холецистит. Характеризуется сильными болями под ребрами, с правой стороны, отдающими в правую лопатку, плечо, сторону шеи, а также поясничную область. В начале развития болезни, боли то приходят (во время усиленного сокращения желчного пузыря, для очищения внутреннего содержимого) то отходят. Со временем, из-за перенапряжения органа, боли переходят в постоянный симптом заболевания. У больного происходят частые рвоты, сначала желудочным, а далее дуоденальным содержимым, после которых, облегчение так и не наступает. Температура повышается до 37-37,5°C. Сами же приступы катарального холецистита могут длиться на протяжении нескольких суток.
Дополнительно, при катаральном холецистите может наблюдаться небольшая тахикардия (до 100 ударов/мин.), небольшое повышение артериального давления, влажный язык, иногда с беловатым налетом, резкая болезненность в правом боку живота, при его пальпации, умеренный лейкоцитоз (10-12*109/л или 10000—12000), гиперемия, увеличение СОЭ.
Причина катарального холецистита кроется в основном в неправильном питании: еда всухомятку и с большими перерывами, а также употребление жирной, жаренной и копченой пищи.
Флегмонозный холецистит. В сравнении с катаральным видом, характеризуется более сильными болями и усиленными признаками заболевания. Боли проявляются при смене положения тела, дыхании, кашле. Больного постоянно сопровождает тошнота с приступами рвоты. Температура повышается до 38-39 °С, общее состояние больного резко ухудшается, проявляется озноб. У живота наблюдается некоторое вздутие, тахикардия увеличивается до 120 ударов/минуту. Пальпация живота крайне болезненна, желчный пузырь увеличен, и может прощупываться. Анализ крови показывает лейкоцитоз с показателями 20-22*109/л или 20000—22000 и увеличение СОЭ
При флегмонозном холецистите стенка желчного пузыря утолщена, а на покрывающей его брюшине наблюдается фибринозный налет, в просвете, на стенках органа наблюдается гнойный экссудат, иногда с гнойниками. Проявляется выраженная инфильтрация стенок желчного пузыря лейкоцитами.
Гангренозный холецистит. Фактически, гангренозный холецистит является третьей стадией развития острого холецистита. Все процессы поражения желчного пузыря усиливаются. Иммунная система ослаблена настолько, что уже не в состоянии самовольно сдерживать поражение органов болезнетворными микроорганизмами. Проявляются симптомы выраженной интоксикации с проявлениями гнойного перитонита. Температура тела составляет 38-39°С. Тахикардия до 120 ударов в минуту. Дыхание поверхностное, учащенное. Язык сухой. Живот вздут, брюшина раздражена, перистальтика кишечника сильно угнетена или отсутствует. Анализы крови показывают высокий лейкоцитоз, увеличенный СОЭ, нарушение кислотно-щелочного баланса и электролитного состава крови. Кроме того, наблюдаются протеинурия и цилиндрурия.
Причина гангренозного холецистита часто кроется в тромбозе артерии желчного пузыря, причина же которого в основном становятся проявление атеросклероза и снижении регенерации тканей. В связи с этим, гангренозный холецистит чаще всего преследует лиц пожилого возраста.