Острый гломерулонефрит
Содержание:
- Классификация
- Проявления патологии
- Диагностика
- Методы лечения гломерулонефрита
- Возможные осложнения гломерулонефрита
- Рецепты народной медицины
- Классификация острого гломерулонефрита
- Диспансерное наблюдение
- Что происходит с почками при гломерулонефрите?
- В чем особенности хронического гломерулонефрита у детей?
- Симптомы клубочкового воспаления почек
- Классификация хронического гломерулонефрита
Классификация
В медицинской литературе приводятся несколько вариантов классификаций патологии, в основу которых положены различные критерии.
Так, существует классификация, разделяющая формы болезни в зависимости от фона, на котором сформировалось поражение почек. Различают следующие виды:
- первичное заболевание — повреждение возникло из-за непосредственного воздействия на почечную ткань инфекционных агентов, ядов, аллергии, аутоиммунных комплексов;
- вторичный гломерулонефрит — развитие патологии на фоне серьезных нарушений других органов;
- идиопатическая разновидность, когда причину установить не удается.
Разработана классификация, позволяющая поставить правильный диагноз на основании анализа гистологических образцов почечной паренхимы. По патоморфологии выделяют разновидности с преобладанием склерозирования элементов почек, патологического разрастания эпителия клубочков, повреждения капиллярной сети.
Классификация острого гломерулонефрита, исходящая из степени распространенности поражения:
- очаговый острый процесс, при котором воспалены единичные и разрозненные участки почечной ткани;
- острый диффузный гломерулонефрит, для которого характерно поражение более половины всех почечных клубочков и области воспаления сливаются друг с другом.
Разновидности острой формы, в зависимости от клинических проявлений:
- развернутая — сочетание мочевого синдрома с отечным и гипертензивным;
- бисиндромная — мочевой синдром наряду только с повышенным давлением или выраженными отеками;
- моносиндромная — только мочевой синдром или острый гломерулонефрит с нефротическим синдромом.
Кроме того, различают виды патологии с типичной клинической картиной и длительно протекающей латентно.
Проявления патологии
Симптомы хронического гломерулонефрита зависят от формы, в которой протекает патология. Выделяют две основные стадии недуга: компенсации и декомпенсации. На первой стадии внешние признаки практически отсутствуют. Могут наблюдаться незначительные непостоянные отёки и небольшое повышение артериального давления.
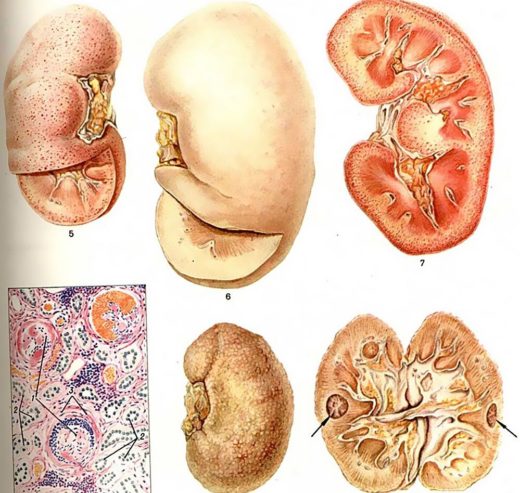
При хроническом гломерулонефрите в почках медленно происходят воспалительно-деструктивные изменения, что обусловливает прогрессирование симптоматики
В стадии декомпенсации происходит прогрессирующее нарушение почечных функций — развивается их недостаточность. Из-за накопления в крови азотистых шлаков больной испытывает:
- постоянную тошноту;
- головную боль;
- слабость;
- приступы рвоты.
Нарушения электролитного баланса и гормонального равновесия приводят к хроническим отёкам и стойкому повышению артериального давления (АД). Неспособность почек концентрировать мочу проявляется полиурией — повышением суточного количества выделяемой мочи.
Этот признак сопровождается:
- постоянной жаждой;
- чувством общей разбитости;
- головными болями;
- сухостью кожи, волос и ногтей.
Итогом фазы декомпенсации становится вторично-сморщенная почка. Развивается азотемическая уремия, когда почки полностью теряют способность поддерживать нормальный состав крови. Тяжёлая интоксикация может привести к уремической коме.
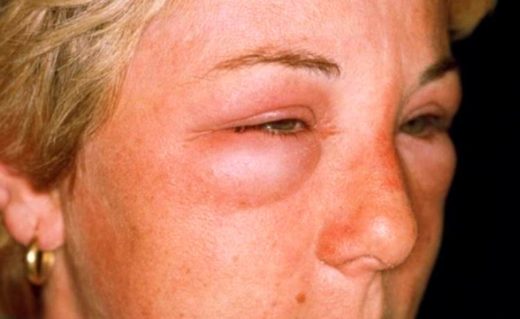
При хроническом гломерулонефрите характерным признаком являются отёки
Таблица: симптоматика хронического гломерулонефрита в зависимости от клинической формы
| Форма | Проявления |
| Латентная | Характеризуется мочевым синдромом: нарушениями мочеиспускания и изменениями мочи, которые выявляются лабораторно. Такая форма протекает часто совсем без отёков и повышения давления. Прогрессирует медленно, стадия декомпенсации наступает поздно. |
| Гематурическая | Ведущий симптом — гематурия (кровь в моче), при этом микрогематурия отмечается постоянно, периодически наблюдается макрогематурия (сгустки крови в моче, видимые невооружённым глазом). Характерна анемия. Клиническое течение этой формы относительно благоприятное, уремия развивается в редких случаях. |
| Гипертензионная | Главное проявление — стойкая выраженная гипертензия (до 180/100–200/120 мм рт. ст.). У больных наблюдаются гипертрофия левого желудочка, левожелудочковая недостаточность, нейроретинит (изменения глазного дна и сетчатки). Форма отличается неуклонным прогрессированием и развитием почечной недостаточности. |
| Нефротическая | Проявляется выраженной протеинурией (выделением белка с мочой), стойкими обширными отёками, водянкой полостей организма (гидроперикардитом, асцитом, плевритом). Больной страдает от жажды, одышки, тахикардии. Характерны гиперлидемия (повышенное содержанием холестерина в крови), гипопротеинемия (снижение белковых фракций в крови). |
| Смешанная | Наиболее тяжёлая форма патологии. У больного наблюдается гематурия, выраженные отёки, повышение давления, лабораторно выявляется массивная протеинурия. Исход часто неблагоприятный — быстро развивается почечная недостаточность и уремия. |
Признаки обострения
Любая форма хронического воспаления клубочков может протекать с периодическими обострениями. Чаще всего такие эпизоды наблюдаются весной или осенью и обычно возникают через 2–3 дня после перенесённой инфекции (вирусной или стрептококковой).

Одним из характерных признаков гломерулонефрита, особенно при обострении, является моча цвета мясных помоев
Проявления в стадии обострения:
- болезненность в области поясницы;
- повышение температуры;
- чувство жажды;
- плохой аппетит;
- слабость;
- головная боль;
- отёки на веках, лице, ногах;
- нарушение отхождения мочи;
- моча цвета мясных помоев.
Диагностика
Диагностика хронического гломерулонефрита всегда включает комплексное обследование. Для того чтобы правильно диагностировать этот недуг, нужно собрать весьма большой объем информации о пациенте, о его состоянии в настоящее время, обо всех инфекционных и неинфекционных болезнях, которые были в прошлом. В ходе обследования пациенту назначаются:
- Клинический и биохимический анализ мочи. На наличие хронического гломерулонефрита указывают результаты анализов, в которых наблюдаются в моче белок, форменные элементы крови (в частности, лейкоциты, эритроциты), белок, цилиндры. Вместе с патологическими изменениями в биохимическом составе мочи меняется и ее удельный вес.
- Анализы крови. При таком недуге в крови изменяются количество белка, соотношения в количестве разных фракций белковых соединений. Исследования показывают увеличение количества антител к стрептококку (в результатах анализов обозначается как АСЛ-О) и уменьшение содержания компонентов системы комплемента С3 и С4. При данном заболевании повышаются показатели нескольких разновидностей иммуноглобулинов в крови (IgA, IgM, IgG).

- Проба Зимницкого – лабораторное исследование мочи, при котором урину собирают в течение одних суток в 8 емкостей (в каждой емкости находится моча, выделенная за три часа). По данному обследованию можно определить изменение выработки мочи в течение суток (соотношение ночного и дневного мочевыделения), ее общее количество, плотность. Кроме того, можно сравнить объем потребляемой и выделяемой жидкости.
- Проба Реберга – исследование функции почек, при котором выявляют их фильтрующую способность. Для обследования одновременно необходимы суточная моча и сыворотка крови, взятой из вены. Определяют количество креатинина в крови и выделяемой моче.
- Экскреторная урография – рентген-снимок, который охватывает область от верхнего края почек до границы мочеиспускательного канала. На этом изображении можно определить положение, форму и размер органов, структуру их тканей, наличие камней.

- Ренография – исследование, при котором используется специальное радиоактивное вещество (технеций-99). Его вводят в почки и с помощью гамма-камеры, которую устанавливают рядом с органом, регистрируют процесс выведения. По характеру этого процесса можно определить скорость выведения мочи из организма пациента.
- УЗИ почек показывает при данном недуге патологические изменения в строении почечной ткани: ее склеротизацию и уменьшение в объеме.
- Биопсия почечной ткани проводится для определения изменений в гистологической структуре почки. Образец ткани берут с помощью специальной иглы, которую вводят через мышцы спины. Процедура весьма сложная, поэтому выполняют ее исключительно в стационарных условиях и используют местную анестезию. Для исключения осложнений и правильного осуществления манипуляции биопсию контролируют с помощью УЗИ.

Кроме этих основных исследований, лечащий врач может назначить и другие обследования, исходя из того, какие сопутствующие симптомы развиваются у пациента. Это могут быть УЗИ других органов, ЭКГ. При одновременном ухудшении зрения необходимы консультация офтальмолога и осмотр глазного дна.
Среди таких заболеваний:
- почечнокаменная болезнь;
- амилоидоз почек;
- туберкулез почек;
- поликистоз почек;
- нефротический синдром;
- хронический пиелонефрит;
- артериальная гипертензия.
 Как правило, диагностика хронической формы гломерулонефрита не представляет собой сложную задачу, но трудности могут возникнуть при латентной, гематурической и гипертонической разновидностях болезни.
Как правило, диагностика хронической формы гломерулонефрита не представляет собой сложную задачу, но трудности могут возникнуть при латентной, гематурической и гипертонической разновидностях болезни.
В случае, когда данные исследования показывают типичную картину нарушения почечной ткани и связанных с этим изменений во внутренней среде организма, устанавливается диагноз «хронический гломерулонефрит», или ХГН. После завершения диагностики приступают к выбору тактики лечения пациента.
Методы лечения гломерулонефрита
При остром виде гломерулонефрита лечение будет длиться 3-4 недели – весь этот период больной должен соблюдать постельный режим, насколько это возможно. Врач обязательно назначает антибактериальные препараты (антибиотики – пенициллины, макролиды) – только эти лекарственные средства могут избавить от воспаления или инфекции. Так как гломерулонефрит протекает в сопровождении отеков, то нужно обеспечить отток лишней жидкости из организма – это делают диуретики, которые грамотно может подобрать только специалист.
После того, как будет снято острое течение болезни и интенсивность симптомов уменьшится, больному назначают:
- противоаллергические (антигистаминные) препараты;
- антикоагулянты, дезагреганты – средства, способные улучшить микроциркуляцию крови;
- цитостатики и полноценная гормональная терапия – назначается только при тяжелом течении заболевания.
Обратите внимание: если гломерулонефрит характеризуется тяжелым течением, развиваются опасные для жизни пациента осложнения, то врач назначает гемодиализ – процедура очищения крови от токсических веществ
Диета при гломерулонефрите
Важный момент в лечении рассматриваемого заболевания – диета. Ее нужно соблюдать неукоснительно, чтобы назначенная терапия оказала нужный эффект. При гломерулонефрите категорически запрещается принимать в пищу:
- яблоки сладких сортов;
- капусту белокочанную в любом виде (тушеная, квашенная, вареная, сырая);
- творог и кисломолочные продукты;
- изюм и свежий виноград;
- абрикосы в любом виде;
- картофель.
Кроме этого, из рациона полностью исключаются соленые, маринованные, копченые и жареные блюда – в период лечения острого гломерулонефрита или обострения его хронической формы необходимо принимать в пищу только блюда, приготовленные на пару. Нежелательно пить кофе и даже крепкий чай – целесообразно отдать предпочтение тыквенному соку и отвару из шиповника. Первый напиток способствует очищению крови от токсинов, повышению иммунитета, а отвар из шиповника выводит лишнюю жидкость из организма, избавляет от отеков.
Народная медицина
 Народная медицина располагает несколькими рецептами лекарственных средств, которые помогут вылечиться от гломерулонефрита. Но только помогут – они не являются панацеей и должны приниматься исключительно после одобрения лечащего врача. Ни в коем случае нельзя отказываться от медикаментов, антибиотиков – даже самые мощные лекарственные растения не в состоянии справиться с воспалительным или инфекционным процессом.
Народная медицина располагает несколькими рецептами лекарственных средств, которые помогут вылечиться от гломерулонефрита. Но только помогут – они не являются панацеей и должны приниматься исключительно после одобрения лечащего врача. Ни в коем случае нельзя отказываться от медикаментов, антибиотиков – даже самые мощные лекарственные растения не в состоянии справиться с воспалительным или инфекционным процессом.
Вот несколько действенных средств, которые помогут быстро восстановить работу почек:
- Смешать 1 чайную ложку кукурузных рыльцев и столько же хвостиков от вишни, залить 500 мл крутого кипятка и оставить настаиваться до тех пор, пока лекарство не остынет до комнатной температуры. Принимать настой нужно по ¼ стакана трижды в день за полчаса до еды. Лечение нужно продолжать до тех пор, пока не исчезнут симптомы гломерулонефрита.
- Взять одну столовую ложку сухих цветков черной бузины, залить стаканом кипятка, настоять до полного остывания. Принимать лекарство следует по 1/3 стакана трижды в сутки перед едой. Длительность приема настоя цветков бузины – 3-4 недели, до полного излечения.
- Смешать 4 столовые ложки семени льна, три столовые ложки листьев березы в сухом виде, три столовые ложки корневища стальника полевого в сухом виде. Полученный состав заливается 500 мл крутого кипятка, настаивается в течение 120 минут. Принимать полученный настой нужно по 1/3 стакана трижды в день. Длительность лечения – 7 дней.
Чтобы повысить иммунитет и помочь организму быстрее справиться с патологическим процессом, нужно каждый день по чайной ложке принимать следующее лекарство: стакан меда, столовая ложка грецких орехов, столовая ложка фундука, кожура одного лимона. Все перемешать и хранить в теплом месте.
Возможные осложнения гломерулонефрита
Острый гломерулонефрит опасен своими осложнениями. Особенно часто развиваются они у пациентов с реактивной формой воспаления.
У больного могут возникнуть такие проблемы со здоровьем, как:
-
Ухудшение зрения, вплоть до развития полной слепоты.
-
Почечная энцефалопатия.
Если организм больного не реагирует на проводимую терапию, ему назначают плазмаферез или переливание крови. Всем пациентам, перенесшим острую форму гломерулонефрита, показано лечение в специализированных санаториях. Рекомендуется переехать жить в страны с жарким климатом. Усиленное потоотделение позволяет ускорить обменные процессы и улучшить работу почек. Это позволит мочевыделительной системе быстрее восстановиться. Фитотерапию продолжают практиковать даже после достижения стойкой ремиссии.
Гломерулонефрит – это опасная патология. Чем быстрее прогрессирует воспалительный процесс, тем тяжелее с ним справиться. Страдают от гломерулонефрита не только почки, но и другие системы организма. Поэтому при появлении первых симптомов болезни нужно посетить специалиста.
Рецепты народной медицины
Самостоятельно принимать решение о лечении теми или иными травами запрещено – патология может протекать серьезно, нести угрозу жизни. Только врач может дать рекомендации о подключении к базовому лечению рецептов народной медицины, поскольку растения по-разному влияют на почки, а некоторые могут вызвать обострение недуга. Растительные отвары и настойки можно принимать только в качестве дополнительной терапии, не нарушая график приема основных лекарственных препаратов, назначенных врачом. Преимущества растений в том, что их можно принимать дольше, использовать не только для лечения, но и профилактики болезни. Ниже представлены проверенные рецепты, которые можно обсудить с врачом:
- настой из бузины. Понадобится 1 ст.л. высушенных цветков бузины, сырье помещается в термос, заливается стаканом кипятка и оставляется на ночь. Наутро средство процеживают и принимают в 3 приема в течение дня. Настой пьют до еды за полчаса. Курс длится около месяца, к этому времени болезнь должна отступить;
- настой из кукурузных рылец и вишни. Понадобится 1 ч.л. кукурузных рылец и аналогичный объем хвостиков от вишен. Сырье помещается в термос, заливается 0,5 л кипятка и настаивается ночь. Готовый настой принимают по четверти стакана до каждого приема пищи. Курс длится до исчезновения симптомов гломерулонефрита;
- настой из семян льна и других трав. В термос нужно засыпать 4 ст.л. семян льна, 3 ст.л. высушенных березовых листьев и 3 ст.л. измельченного корня стальника полевого. Травы заливают 0,5 л кипятка и оставляют на 2 часа. Готовый настой принимают по трети стакана 3 раза в день. Курс – неделя.
Для того чтобы повысить иммунные силы организма и прожить долгую и счастливую жизнь без гломерулонефрита, можно ежедневно принимать 1 ч.л. лечебного снадобья. Готовится оно так: стакан меда смешивается с 1 ст.л. молотых грецких орехов, 1 ст.л. молотого фундука и измельченной цедрой одного лимона. Все компоненты смешивают, смесь хранят в стеклянной емкости с крышкой в холодильнике.
Классификация острого гломерулонефрита
В зависимости от причины возникновения патологического процесса, выделяют три вида недуга:
- идиопатический — не выясненной этиологии;
- острый;
- хронический.
Учитывая продолжительность течения болезни, воспалительный процесс подразделяется на:
- острый — длится не более двух недель;
- подострая патология — развивается в течение двух месяцев;
- хронический гломерулонефрит — патологические изменения беспокоят пациента более двенадцати месяцев, имеет склонность к затиханию воспалительного процесса и внезапным рецидивам. Характеризуется отмиранием нормальных тканей органа, замещением их соединительнотканными фрагментами с последующим образованием рубцов.
Если брать во внимание площадь пораженной области почечных канальцев, в медицине принято выделять две формы:
- острый диффузный гломерулонефрит — характерно большая распространенность очаг воспаления, в него включаются не только сосуды почек, но и соседних органов;
- очаговый процесс — ограниченное воспаление.
Диспансерное наблюдение
При острой форме заболевания после выписки из больницы ребенка желательно перевести в санаторий. Первые три месяца сдается общий анализ мочи, измеряется давление. Один раз в две недели врач проводит осмотр.
Следующие девять месяцев вышеуказанные процедуры проводятся один раз в месяц. Затем на протяжении двух лет врача придется посещать один раз в три месяца.
Обязательно при любом инфекционном заболевании, при ОРВИ и других следует сдавать общий анализ мочи.
Ребенок освобождается от всяких физических нагрузок и прививок.
С учета он снимается только в том случае, если пять лет не было никаких обострений и ухудшений, а анализы были в пределах нормы. В этом случае считается, что ребенок выздоровел.
При хронической форме заболевания маленький пациент наблюдается педиатром до перехода во взрослую поликлинику. Один раз в месяц сдается общий анализ мочи, измеряется артериальное давление.
Каждый год проводится электрокардиография.
Анализ мочи по Зимницкому – один раз в два месяца. Фитотерапия по месяцу, через месяц.
В это время обязательно должна соблюдаться диета, никакого переохлаждения, резкой смены климата, никаких нагрузок. При первых симптомах инфекционного заболевания сразу же следует обращаться к врачу.

Что происходит с почками при гломерулонефрите?
Проникновение в кровь стрептококковой инфекции вызывает активизацию иммунной системы. Она начинает вырабатывать антитела для нейтрализации антигена, в процессе чего иммунные комплексы постепенно откладываются в тканях гломерул. Этот процесс запускает целый ряд воспалительных реакций, при которых иммунитет начинает атаковать почечные ткани, нарушая их целостность и, как следствие, функционирование.
Ситуация усугубляется при сужении просвета кровеносных сосудов в области воспалительного процесса. Это приводит к повышенному риску тромбообразования.
Самой опасной формой болезни является быстропрогрессирующий нефрит, при котором антитела повреждают базальную клубочковую мембрану. Возможно поражение почек целыми иммунными комплексами. Нередко такая форма болезни связана с АНЦА-васкулитом, для которого характерно возникновение патологических изменений в сосудах всего организма, включая почки.
При хроническом течении гломерулонефрита иммунные комплексы могут откладываться в тканях клубочков. Существует несколько видов данной формы болезни:
- Мезангиопролиферативный нефрит, при котором почечные клубочки подвергаются атаке иммуноглобулинов класса А. Между сосудистыми клубочковыми петлями интенсивно разрастается соединительная ткань. У пациента отмечается гематурия (присутствие крови в моче), поэтому болезнь еще называют гематурическим гломерулонефритом.
- Мембранозная нефропатия. Процесс отложения антител провоцирует утолщение клубочковых мембран с последующим нарушением их функций.
- Мембранозно-пролиферативный гломерулонефрит. Обычно этот вид патологии не является самостоятельным заболеванием, а развивается на фоне инфекционных или аутоиммунных болезней, злокачественных опухолевых процессов, саркоидоза. В этом случае клубочки будут содержать дополнительные клетки, а стенки их капилляров начнут неравномерно утолщаться.
- Болезнь минимальных изменений, для которой характерно расплавление отростков подоцитов, приводящее к поражению клубочков. Подицитами называются клетки, которые окружают клубочковые капилляры, препятствуя проникновению протеина в мочу из крови. Изменения можно выявить только при микроскопическом исследовании. Эта форма патологии часто встречается у детей.
- Фокально-сегментарный гломерулосклероз. В ходе воспалительного процесса отдельные участки клубочков замещаются рубцовыми тканями. В начале патологии определенные части гломерул остаются не нарушенными.
- Волчаночный нефрит – патология, являющаяся осложнением СКВ.
В чем особенности хронического гломерулонефрита у детей?
Общие особенности гломерулонефрита в детском возрасте
- Клиническая картина заболевания может сильно различаться.
- Хронический гломерулонефрит – наиболее распространенная причина хронической почечной недостаточности у детей (кроме новорожденных).
- До 40% всех случаев гемодиализа и трансплантации почек у детей проводится по поводу хронического гломерулонефрита.
Основные причины хронического гломерулонефрита у детей
- В большинстве случаев причины неизвестны. Заболевание развивается как первично хроническое, то есть до этого у ребенка не было острого гломерулонефрита.
- Не исключена роль нерациональной терапии хронических очагов инфекции (больные зубы, воспаленные миндалины), тяжелых гиповитаминозов, переохлаждения и неполноценного питания во время острого гломерулонефрита.
- Определенную роль играют медленно текущие инфекционные процессы: цитомегаловирусная инфекция, гепатит B, парагрипп и др.
- Врожденные нарушения структуры почечной ткани.
- Наследственные иммунодефициты (снижение функции иммунной системы, обусловленное генетическими нарушениями).
Основные формы хронического гломерулонефрита у детей
- нефротическая (отечно-протеинурическая);
- гематурическая;
- смешанная.
Особенности нефротической формы хронического гломерулонефрита у детей
- Заболевание развивается остро после переохлаждения, ангины, острой респираторной инфекции, прививок, либо без видимых причин.
- Основные симптомы – отеки и наличие белка в моче.
- Заболевание протекает долго, периоды улучшения состояния сменяются новыми обострениями. Постепенно развивается хроническая почечная недостаточность.
Особенности гематурической формы хронического гломерулонефрита у детей
- Обычно жалобы отсутствуют – ребенок чувствует себя нормально.
- В моче обнаруживается небольшое количество эритроцитов и белка. Иногда такие изменения сохраняются в течение 10-15 лет без каких-либо симптомов.
- У многих детей обнаруживают хронический тонзиллит (воспаление миндалин) и другие хронические очаги инфекции.
- Периодически могут возникать отеки, боль в пояснице, головная боль, повышенная утомляемость, боли в животе.
- У некоторых детей заболевание сопровождается анемией, бледностью, повышением артериального давления.
- Если симптомы сохраняются в течение длительного времени – есть риск хронической почечной недостаточности.
Особенности смешанной формы хронического гломерулонефрита у детей
- Характерно сочетание примесей крови и белка в моче, отеков, повышения артериального давления.
- Проявления повышенного артериального давления: головные боли и головокружение, боли в пояснице, вялость, раздражительность, ухудшение зрения, иногда судороги.
- Часто отмечается анемия, бледность.
- Заболевание протекает тяжело, очень рано развивается хроническая почечная недостаточность.
Как проводится диспансерное наблюдение детей, страдающих хроническим гломерулонефритом?
- общий анализ мочи, осмотр участкового педиатра и измерение артериального давления – 1 раз в месяц;
- проба Зимницкого – 1 раз в 2-3 месяца;
- электрокардиография (ЭКГ), консультация отоларинголога (ЛОР-врача) и стоматолога – 2 раза в год.
аденоидовминдалин
Симптомы клубочкового воспаления почек
Разнообразная этиология, то есть механизм возникновения и течение заболевания, способствует тому, что существует много возможных симптомов клубочкового воспаления почек.
С учетом темпов появления симптомов и их интенсивность различают острое и хроническое клубочковое воспаление почек. Хронический процесс болезни длится в течение длительного периода без явных симптомов. Начало болезни может быть скрытым, симптомы усиливаются медленно. Хронический воспалительный процесс может длиться несколько месяцев и даже лет. Другие воспалительные процессы в организме провоцируют и усугубляют болезнь.
Типичные симптомы хронической почечной недостаточности:
- общие симптомы – усталость, непереносимость физических усилий, снижение температуры тела;
- кожные симптомы проявляются изменения на коже, которая бледнеет в результате анемии, исчезают потовые железы, доходит до обесцвечивание кожи, зуда, уремические симптомы диатеза;
- сердечно-сосудистые симптомы – гипертония, сердечная недостаточность вызванная гипертрофией левого желудочка, кальциноз сосудов, ускоряется прогрессирование атеросклеротических изменений;
- симптомы со стороны желудочно-кишечного тракта – потеря аппетита, нарушение вкуса, со временем язвенная болезнь, изжога, воспаление слизистой оболочки желудка и кишечника, кровотечения из желудочно-кишечного тракта и другие;
- симптомы гормональных нарушений – может дойти до вторичного гиперпаратиреоза, нарушений менструального цикла и бесплодия;
- нарушения крови – анемия, геморрагический диатез, снижение иммунитета, частичная потеря лимфатической системы;
- симптомы со стороны дыхательной системы – уремический плеврит, ацидотическое дыхание, отек легких;
- неврологические симптомы – нарушение внимания, памяти, восприятия, головные боли, нарушения сна, эмоциональные расстройства, судороги, кома, синдром беспокойных ног, мышечная слабость, тремор, хроническая икота, при тяжелой форме вялый паралич и другие;
- нарушения обмена веществ и водно-электролитного баланса.
Острый гломерулонефрит – это состояние, при котором симптомы появляются быстро. В зависимости от этиологии, оно может быть относительно легко вылечено, и симптомы могут ослабевать через некоторое время, или оно может привести к острой почечной недостаточности, требующей диализотерапии, а в дальнейшей перспективе – трансплантации почки. Для определения прогноза и принятия лечения следует тщательно оценить тип болезни.
Острый гломерулонефрит, чаще всего, развивается в бессимптомной форме, но у части больных возникают достаточно специфические признаки в виде так называемого нефротического синдрома. Симптомы этого синдрома – отеки небольшой степени, артериальная гипертония, изменения мочи (включения крови, протеинурия (не менее 3,5 г в сутки)). К этому добавляются системные симптомы, такие как плохое настроение, проблемы с пищеварением, потеря аппетита.
Есть также виды гломерулонефрита, которые проявляются в основном через потерю белка в моче (протеинурия). В дополнение к увеличению концентрации белка в моче (потеря больше 3,5 г белка в день), наблюдается отек, повышение уровня холестерина и триглицеридов (гиперлипидемия), уменьшается количество альбумина в плазме крови (гипоальбуминемия).
В лабораторных исследованиях внимание обращается на наличие белка в моче, а иногда и крови. Повышение уровня креатинина и мочевины в крови предполагает нарушение фильтрационной функции почек
Чтобы подтвердить подозрения на хроническую форму клубочкового воспаления почек, следует провести обследование их функций.
Самое простое – УЗИ почек, но иногда выполняют также сцинтиграфию – исследование с использованием радиологического контраста. Однако, в неоднозначных случаях, критическим исследованием всегда становится биопсия почек и гистопатология. Только такой оценки состояния клубочков можно полностью доверять.
Классификация хронического гломерулонефрита
Классификация заболевания имеет очень важное практическое значение для пациентов с диагнозом «хронический гломерулонефрит«.Формы поражения почек, гистологические изменения, ведущие симптомы помогают выделить несколько типов данного недуга. Каждый тип хронического гломерулонефрита имеет свои особенности, течение, лечение и прогноз, что определяет врачебную тактику.. В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
В основном используется клиническая и патоморфологическая (гистологическая) классификации хронического гломерулонефрита.
Клиническая классификация хронического гломерулонефрита имеет следующие формы:
- латентную (протекает без выраженных симптомов за исключением изменений в анализе мочи);
- гематурическую (протекает с гематурией разной степени выраженности, возможны отёки и стойкое увеличение артериального давления);
- гипертоническую (протекает со стойким увеличением артериального давления, изменениями в анализах мочи);
- нефротическую (характеризуется доминированием нефротического синдрома в клинической картине: массивная протеинурия, диспротеинемия, отёки, увеличение содержания липидов в крови);
- смешанную (может иметь любые признаки, характерные для хронического гломерулонефрита: отёки, гематурия, протеинурия, артериальная гипертензия, изменения в моче).
Патоморфологическая классификация хронического гломерулонефрита (ХГ) по Серову имеет следующие характеристики:
- ХГ с минимальными морфологическими изменениями (липоидный нефроз) — наиболее благоприятная форма заболевания, чаще встречающаяся в детском возрасте. Патологические изменения выявляются только при электронной микроскопии. Хорошо поддаётся терапии глюкокортикостероидами, редко приводит к хронической почечной недостаточности;
- фокально-сегментарный гломерулосклероз: патологические изменения клубочкового аппарата минимальны. Иммуногистохимия обнаруживает иммуноглобулин (IgM) в поражённых участках. Клинически представлен смешанной формой болезни, с трудом поддаётся лечению. Течение неуклонно прогрессирующее, прогноз неблагоприятный;
- мембранозный ХГ характеризуется отложениями циркулирующих иммунных комплексов на внутренней стороне базальной мембраны почечных клубочков. Клинически проявляется обычно протеинурией и нефротическим синдромом. Прогноз относительно хороший, ХПН развивается только у 50% больных;
- мезангиопролиферативный ХГ характеризуется отложением циркулирующих иммунных комплексов в мезангиальном веществе, пролиферацией мезангиальных клеток. Этот патоморфологический тип ХГ встречается чаще всего. Клинически проявляется протеинурией, гематурией. Прогноз относительно хороший;
- мезангиокапиллярный ХГ характеризуется отложением ЦИК на базальных мембранах капилляров клубочка и в мезангиальном веществе, с пролиферацией клеток мезангия. Клинически проявляется протеинурией, гематурией, нефротическим синдромом, артериальной гипертензией. Прогноз плохой, исходом заболевания почти всегда является ХПН.
В некоторых случаях заболевание может прогрессировать намного быстрее. Это объясняется наличием активного иммунного воспаления (аутоиммунные заболевания типа системной красной волчанки, геморрагического васкулита) с циркулирующими иммунными комплексами.
Патоморфологическая классификация требует проведения биопсии. При этом получаются исходные данные, позволяющие определить тип патологического процесса и тактику лечения. По этой причине биопсию считают «золотым стандартом» диагностики хронического гломерулонефрита.