Острый миелит
Содержание:
- Диагностика миелита
- Причины появления миелита
- Лечение
- Основные причины развития заболевания
- Миелография
- Как развивается воспаление?
- Как еще лечат миелит?
- Виды спинальных воспалительных процессов
- Online-консультации врачей
- Что это такое?
- Симптомы первичной и вторичной формы заболевания
- Как развивается миелит?
- Причины миелита
- Treatment
Диагностика миелита
При подозрении на миелит обязательной процедурой является люмбальная пункция для проведения анализа спинномозговой жидкости. О наличии воспаление говорят его следы и отсутствие белка. Это же исследование позволяет выявить присутствие микроорганизмов в жидкости, означающих, что позвоночник поразила инфекция.
Помимо пункции пациента отправляют на магнитно-резонансную томографию или же томографию с использованием контрастирования. Как правило, достаточно одного из этих исследований, выбранного на усмотрение врача. Необходимыми мерами являются применение субокципитальной миелографии и анализ на выявление микроорганизмов и иных возбудителей патологий в спинномозговой жидкости.
Поскольку миелит может быть следствием большого количества процессов, нужно провести дифференциальную диагностику для точного исключения таких заболеваний, как рассеянный склероз, спинальный инсульт, кистозный арахноидит и другие патологии со схожими на первый взгляд симптомами.
Кроме указанных состояний необходимо убедиться, что у больного не наблюдается эпидурит — заболевание с не менее похожей клинической картиной, требующее оперативного вмешательства. В сложных ситуациях может потребоваться дополнительное исследование, когда врач назначает проведение эксплоративной ламинэктомии. Диагностика эпидурита подразумевает изучение пораженных тканей на предмет гнойных очагов, корешковых болей и синдрома нарастающей компрессии вещества спинного мозга, что и отличает это заболевание от миелита.
Необходимо дифференцировать миелит с острым полирадикулоневритом Гийена-Барре, что отличается от него отсутствием проводниковых нарушений нарушений работы таза и явлений спастического характера.
Опухоли спинного мозга, которые потребуется исключить при диагностировании, имеют свои характерные отличия: медленное течение, четко определенную стадию корешковых болей, блок при ликвородинамических пробах, белково-клеточные диссоциации в цереброспинальной жидкости.
Исключая гематомиелию и гематорахис, нужно знать, присутствует ли среди симптомов повышенная температура тела, так как именно ее отсутствие, сочетающееся с внезапным возникновением и быстрым развитием — признак этих заболеваний. Гематомиелия вызывает поражение серого вещества, а при кровоизлиянии под его оболочки у пациента наблюдаются менингеальные симптомы. Подобные патологии часто развиваются вследствие травм.
Острое поперечное поражение требует исключения нарушения спинномозгового кровообращения и рассеянного склероза, хотя последний всегда сопровождается такими признаками, как поражение белого вещества в отдельных участках, рассеянное поражение не только спинного, но также и головного мозга, уменьшение интенсивности симптомов спустя несколько суток.
Миелит нуждается в дифференциации и с хроническим менингомиелитом, отличающимся медленным прогрессированием при нормальной температуре. Менингомиелит бывает обусловлен сифилисом, выявляемым при помощи серологических реакций.
Причины появления миелита
Разновидности миелитов разделяются на две основные категории, которые сформированы по признаку очередности появления процесса воспаления:
- Первичные: болезнь является результатом поражения (инфекции, травмы) непосредственно спинного мозга.
- Вторичные: болезнь появляется на фоне либо является осложнением другого заболевания.
По типу возбуждения воспалительного процесса миелиты делятся на такие группы:
- травматические;
- инфекционные;
- идиопатические;
- интоксикационные.
По большей части инфекционные заболевания спинного мозга развиваются гематогенным способом, через систему кровоснабжения (кроме заражения инфекцией через открытую рану). Механизм попадания инфекций при первичных миелитах подразумевает непосредственное попадание вирусов в кровь через нестерильную медицинскую аппаратуру, зараженных людей и животных, укусы кровососущих паразитов. Самым частым возбудителями инфекционных первичных миелитов являются нейротропные вирусы гриппа, полиомиелита, кори, бешенства, ветряной оспы, свинки, столбняка и лишая, разные виды герпеса.
Вторичное инфекционное заболевание также развивается в спинном мозге вследствие переноса вирусов по системе кровоснабжения. Известны такие возбудители воспалительных процессов:
- паразиты (трематоды, гельминты);
- грибковые (Cryptococcus, Blastomyces, Aspergillus);
- бактерии (сифилис, туберкулез).
Травматические причины:
- декомпрессионная болезнь;
- облучение (высокоэнергетическими облучениями);
- электрическое поражение.
Нарушения обменных процессов:
- хронические болезни печени;
- перцинозная анемия (демиелинизация и гибель нейронов, нехватка витамина В12);
- диабет.
Помимо перечисленных выше причин, воспалительной процесс спинного мозга может вызываться аутоиммунными воспалениями и заболеваниями тканей мозга (арахноидит), коллагенозами (болезнями соединительных тканей), тяжелыми металлами и токсическими веществами. Воспаление может провоцироваться введением вакцины на какое-либо из вышеперечисленных вирусных заболеваний.
Лечение
Лечение этого опасного заболевания проводится только в стационарных условиях, оно длительное и комплексное, включает медикаментозную терапию, физиолечение, тщательный уход для профилактики пролежней, массаж и ЛФК. О некоторых из этих методов подробнее.
Препараты
 При консервативном лечении применяются антибактериальные препараты для борьбы с инфекцией или септическими осложнениями. Для этого применяется Преднизалон, курс лечения которым составляет 2-6 недель, антибиотики широкого спектра действия в больших дозах и сульфаниламиды.
При консервативном лечении применяются антибактериальные препараты для борьбы с инфекцией или септическими осложнениями. Для этого применяется Преднизалон, курс лечения которым составляет 2-6 недель, антибиотики широкого спектра действия в больших дозах и сульфаниламиды.
К ним подключают десенсибилизирующие средства (Тавегил, Супрастин), сосудорасширяющие (Эуфилин, Папаверин), гипокоагулянты (Курантил, Гепарин), антиоксиданты и витамины С, группы В, мелликтин – для восстановления двигательных функций, снижения тонуса мышц при параличах.
А при нарушении мочеиспускания практикуют частую катетеризацию, промывание мочевого пузыря марганцем, борной кислотой, назначают мочегонные и противомикробные средства (Фурагин, Фуразолидон).
Пролежни промывают перекисью, гной тампонируют хлористым натрием, на них накладывают повязки с мазью Вишневского, синтомициновой эмульсией, облепиховым маслом, их кварцуют, а ускорения заживления добиваются с помощью промывания инсулином. Для лечения цистита используется левомицетин и биомицин.
Хирургическое лечение
При острой форме поперечного миелита с отягчающей симптоматикой лечат только хирургически. Этот метод необходим и при гнойных или септических очагах, находящихся по соседству со спинным мозгом.
Упражнения ЛФК, массаж
Пассивные занятия ЛФК проводятся уже со второго дня заболевания.
Упражнения лечебной физкультуры на разных стадиях заболевания:
- В первом периоде их делают лежа на спине, животе или на боку, а возможно и на четвереньках в медленном темпе. ¾ комплекса составляет общеукрепляющая и дыхательная гимнастика, а остальные – специальные. На 10-15 день их дополняют тренировкой ягодиц, мышц промежности и заднего прохода. Затем, лежа на животе, тренируют мышцы спины и плечевого пояса по 20-30 раз. При поражении поясницы и груди к концу месяца больной должен научиться переворачиваться на живот, затем – двигаться в кровати с помощью рук, а за 2 месяца становиться на четвереньки (сначала с помощью).
- Во втором периоде преобладают тренировки координации, равновесия, устойчивости сидя и стоя с соблюдением осанки в спокойном состоянии и при движении. Это еще и упражнения с мячом, палкой, у стенки, на «ходунках». Их делают 4-5 раз в день с инструктором и самостоятельно.
- В третьем периоде добиваются максимального восстановления двигательных навыков и функций организма. Это разнообразные занятия со снарядами и предметами, игры и танцы. В предыдущем и особенно этом периоде полезны тренировки в бассейне (с ограждениями, поручнями и перекладинами). Для безопасности на пациента надевают пробковый пояс.
Для стимулирования тонуса мышц и улучшения трофики и циркуляции крови полезен массаж и электромассаж прилегающих к очагу воспаления мышц. Проводят десяток процедур по четверти часа ежедневно несколькими курсами с трехнедельными перерывами.
Лечение в домашних условиях
Его практикуют на восстановительной стадии заболевания. При этом продолжают занятия ЛФК, используют народные средства для снятия болей и минимизации разрушительных процессов спинного мозга. Это картофельно-медовые лепешки на шею в виде компрессов. Полезны также компрессы из равных частей сока алоэ, сухой горчицы с добавлением водки и настойки прополиса, из них формируют массу наподобие пластилина и накладывают на шею на ночь, накрыв пленкой.
Профилактика
Специфической профилактики от миелита не существует, для предупреждения заболевания практикуется вакцинация. Предотвращению инфицирования способствует своевременное лечение хронических инфекций (гайморит, кариес, герпес) и доведение до полного излечения острых инфекционных заболеваний (грипп, корь).
Основные причины развития заболевания
Первоначальными возбудителями миелита могут стать разные факторы. В зависимости от причин возникновения, миелит разделяют на:
инфекционный (воспаление может быть вызвано грибками, бактериями, различными паразитами, а также вирусами);
травматический (возникает вследствие травмы спинного мозга)
Обратите внимание! Травматический миелит, как правило, вызван травмированием позвоночника с последующими осложнениями. При этом заболевание может протекать скрыто, на фоне общей боли в позвоночнике
Травматический спинальный миелит может возникнуть после проведения какой-либо операции, с задействованием спинномозговых нервных окончаний;
токсический (возникает после химической интоксикации организма, например, ртутью, свинцом или тяжелыми металлами);
миелит или полиомиелит, который развивается после вакцинации. Для развития поствакцинального миелита, необходимы определенные предрасположенности, например, наличие аллергии на составляющие вакцины. Чаще всего, такой вид миелита возникает после принятия оральной формы вакцины;
болезнь, вызванную каким-либо излучением. В большинстве случаев миелит может развиться после лучевой терапии при онкологических заболеваниях;
миелит, причину развития которого определить не удается.
Идиопатический миелит, причину которого определить врачи не могут, как правило, связывают с нарушениями иммунной системы. Стоит отметить, что ослабленный иммунитет и переохлаждение могут стать факторами, которые способствуют развитию патологии. Миелопатия шейного отдела спинного мозга возникает, как правило, на фоне рака глотки, гортани и пищевода.
Миелография
По данным литературы, «во всех сомнительных случаях острых и хронических миелопатий существенную роль играют данные миелографии…» (Берснев В. П. и др., 1998)
Перед миелографией всем животным вводятся антибиотики и метилпреднизолон в дозе 30 мг/кг. Благодаря миелографии можно точно оценить размеры отека спинного мозга. Иногда это исследование может показать причину миелита в тех случаях, когда миелит развился как осложнение нестабильности либо в результате компрессии спинного мозга межпозвонковым диском или опухолью. Начинать миелографию необходимо с атланто-окципитальной пункции. Одновременно берется проба ликвора. В том случае, если контраст не проходит в грудной и поясничный отделы позвоночника, в обязательном порядке проводится люмбальная пункция для контрастирования всего субдурального пространства, даже если кажется, что диагноз очевиден
Из нашего опыта важной оказывается следующая последовательность проведения пункций: сначала проводится атланто-окципитальная, а затем люмбальная. Связано это с тем, что при миелитах развивается значительный отек спинного мозга, это вызывает уменьшение субдурального пространства, что делает невозможным получение ликвора
При атланто-окципитальной пункции практически всегда можно получить ликвор, даже если поражен шейный отдел позвоночника. Исследование ликвора при миелитах может иметь решающее значение.
Визуальная оценка спинного мозга во время операции в ряде случаев может оказаться решающей. При проведении гемиламинэктомии или ламинэктомии при значительном отеке спинного мозга необходимо проводить дуротомию. После вскрытия твердой оболочки в ряде случаев происходит вытекание спинного мозга. В этом случае можно говорить о невозможности восстановления спинного мозга. Для подтверждения некротического миелита можно взять отпечаток для цитологического исследования.
Как развивается воспаление?
 Инфекция попадает извне либо из первичного очага гематогенным способом (с лимфой или кровью) в спинной мозг. Еще одним способом проникновения являются миелиновые оболочки и волокна спинномозговых нервов. Изначально инфицируется пространство между и под оболочками, после заражаются основные ткани мозга (белое и серое вещество).
Инфекция попадает извне либо из первичного очага гематогенным способом (с лимфой или кровью) в спинной мозг. Еще одним способом проникновения являются миелиновые оболочки и волокна спинномозговых нервов. Изначально инфицируется пространство между и под оболочками, после заражаются основные ткани мозга (белое и серое вещество).
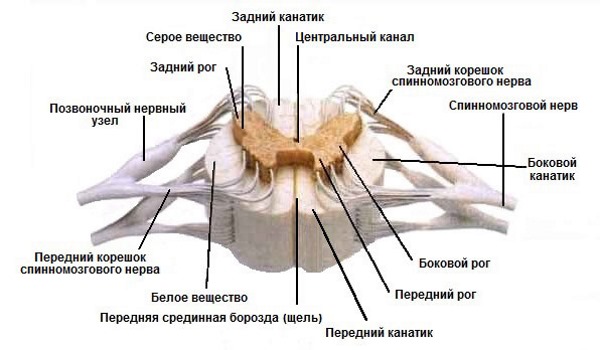
Спинной мозг делится на сегменты, которые по размерам соответствуют позвонкам. Любой сегмент контролирует рефлексы и передает в мозг головы и обратно импульсы от какой-то группы мышц или внутреннего органа. С учетом количества пораженных сегментов миелиты определяются как очаговые (в не связанных между собой или нескольких соседних сегментах), диссеминированные (распространенные по всем сегментам) или локализованные (ограниченные). Отдельно нужно выделить оптикомиелит – сочетание неврита оптических нервов и поперечного миелита, которые сопровождается демиелинизацией.
Миелиты по локализации в мозговом стволе разделяются на:
- поперечный (место заражения — белое и серое вещество в нескольких сегментах);
- передний (область заражения – белое вещество в районе срединной передней борозды);
- периферический (заражается на боковых и задней сторонах белое вещество);
- центральный (заражается серое вещество).
Причиной воспалительного процесса является реакция иммунитета на наличие «патогенного фактора». По активности развития реакции болезнь определяется как:
- хроническая (развивается на протяжении нескольких лет, сопровождается ослаблением питания тканей). Главная причина болезни: Т-лимфотропный вирус, ВИЧ-инфекция);
- подострая (развивается постепенно, сопровождается неясными болевыми ощущениями, заболевание происходит с нижних сегментов);
- острый миелит (быстрое появление, глубокое заражение тканей, вероятно появление в нескольких очагах).
Главным результатом активизации иммунных клеток является демиелинизация ближайших проводящих нервов и дегенерация нейронов, которые вовлечены в зону процесса воспаления. Некротизация нервных тканей характеризуется увеличением в цереброспинальной жидкости (ЦСЖ) фрагментов клеточных структур.
Воспалительный процесс выражается в форме смазанной границы между белым и серым веществом (на МРТ), отека, набухания тканей. Под большим увеличением заметны тромбы в капиллярах, микроскопические кровоизлияния, распад миелиновой оболочки нейронов, разрушение клеточных стенок.
Как правило, болезнь, до 45% из случаев, заражает нижнюю часть и позвоночный грудной отдел. Вторая по частоте поражения – поясница (17%), торакально-поясничное соединение и верхняя половина грудного отдела (24-28%). Шейный отдел заражается довольно редко, в 5-8% случаев. Обычно заражаются несколько отделов одновременно (диссеминированные заражения) или соседние пары позвонков.
Как еще лечат миелит?
Физиотерапевтическими процедурами:
- Массажем нижних конечностей и тех мест, где образуются пролежни;
- Лечебной физкультурой в постели;
- Массажем с тетрациклиновой или пенициллиновой мазью;
- Иглотерапией;
- Катетеризацией мочевого пузыря или наложением эпицистостомы.
Хоть народные средства не лечат болезнь, но помогают в домашних условиях снизить неприятную симптоматику:
- Картофель отварить, размять, добавить столько же меда, сделать лепешку. Приложить ее к шее, накрыть пищевой пленкой. Когда лепешка остынет, сменить ее на другую.
- К соку алоэ и сухой горчицы (взятых в равных пропорциях) добавить немного прополиса и водки. Сделать смесь, напоминающую пластилин. Положить на шею и накрыть пищевой пленкой желательно на всю ночь.
Меню больного должно быть сбалансированным, полным витаминов и белков.
Виды спинальных воспалительных процессов
В неврологии принято классифицировать миелит на подгруппы по следующим группам признаков:
1. Механизм развития.
Первичный миелит является самостоятельным заболеванием, возникающим после инфекций, травм позвоночника или интоксикации на фоне угнетенного состояния иммунной системы или длительного переохлаждения.
Вторичный миелит наступает в качестве осложнения сопутствующих патологий — болезней общеинфекционного характера (тяжелых форм гриппа и пневмонии, тифа, скарлатины, кори) или заражения крови.
2. Распространенность очагов поражения.
По этому признаку различают такие формы патологии:
- ограниченный миелит — воспаление локализовано в одном очаге.
- многоочаговый миелит — определяются два и более очаговых воспаления в разных отделах спинного мозга.
- диффузный миелит — воспаление охватывают весь спинной мозг, имея разную степень выраженности в том или ином его отделе.
3. Этиология.
Эта классификация является наиболее информативной с точки зрения лечения миелита, поскольку в ней определяется его первоисточник, на устранение которого и будут направлены терапевтические мероприятия.
По этому фактору неврологи выделяют три основные типа миелита:
Инфекционный.
Более чем в половине случаев миелит развивается в результате проникновения инфекции в спинномозговые жидкости. Инфекционное заражение может быть следствием поступления вируса непосредственно в спинной мозг (первичное) или распространиться на него из других пораженных зон (вторичное).
Вторичный миелит инфекционного характера наступает на фоне остеомиелита, а также может быть занесен в кровь в результате гематоинфузий или инъекций.
Травматический.
Травматическая форма миелита имеет двухкомпонентную структуру факторов. Механическая травма сама по себе негативно влияет на состояние спинного мозга, нарушая его целостность, что неизбежно ведет к нарушениям его функциональности. Ситуация усугубляется при открытых позвоночных травмах — рана является открытыми воротами для проникновения болезнетворных микроорганизмов.
Интоксикационный.
Этот вид миелита провоцируют яды, к которым восприимчивы клеточные системы спинного мозга. Они могут попадать в организм вследствие тяжелой формы отравления (например, психотропными лекарствами) или в результате систематического воздействия высокотоксичного вещества (например, на вредном производстве).
Online-консультации врачей
| Консультация пульмонолога |
| Консультация массажиста |
| Консультация общих вопросов |
| Консультация эндокринолога |
| Консультация гинеколога |
| Консультация диетолога-нутрициониста |
| Консультация проктолога |
| Консультация специалиста банка пуповинной крови |
| Консультация стоматолога |
| Консультация косметолога |
| Консультация онколога-маммолога |
| Консультация эндоскописта |
| Консультация педиатра |
| Консультация онколога |
| Консультация уролога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Что это такое?
Миелитом называют все воспалительные процессы спинного мозга, затрагивающие серое и белое вещества, или любые спинальные воспаления. Они бывают первичными и вторичными, причины возникновения первичных процессов, носящие вирусный характер, во многом остаются загадкой.
Вторичные миелиты могут проявляться как осложнения многих заболеваний – кори, скарлатины, брюшного тифа, гриппа, ВИЧ-инфекции, туберкулеза, сифилиса и других.
Выраженность симптоматики заболевания различна и зависит от формы и его распространенности, но в любом случае оно протекает тяжело, трудноизлечимо, чревато серьезными осложнениями. Источники инфекции и выделяемые ими яды (токсины), попадая в спинной мозг по лимфатической и кровеносной системе, приводят к воспалительным и дистрофическим отклонениям в нем. От вирусных миелитов страдают спинномозговые оболочки, корешки и нервные окончания.
Факторы, вызывающие заболевание, приводят к отеку спинного мозга. Его начало принято считать моментом запуска в действие патологического процесса, следующим этапом которого является появление в сосудах из-за нарушения кровообращения тромбов. И это приводит к усугублению отечности, т.е. неврологический процесс идет по неразмыкающемуся кругу.
Частичное или (в некоторых участках) даже полное расстройство кровообращения провоцирует мацерацию (размягчение) и отмирание (некроз) тканей. В процессе реабилитации после болезни участки некроза прорастают соединительной тканью, т.е. преобразуются в рубцы.
В большинстве случаев точная причина миелита не известна, но провоцирующие его факторы выявлены.
Заболевания классифицируются по этиологии или причине появления на четыре вида:
- Инфекционный. Это самая распространенная форма, т.к. наблюдается почти у половины пациентов. Он подразделяется на первичный, когда инфекция попала в спинной мозг изначально, и вторичный. В этом случае воспаление спинного мозга является осложнением другого заболевания. Инфекционный миелит чаще имеет вирусную природу, иногда его провоцирует менингококковая инфекция. Вторичное инфицирование часто наблюдается при остеомиелите позвоночника или вследствие попадания инфекции через кровь при поражении всего организма. Кроме общей интоксикации в этих случаях проявляются и симптомы конкретного вирусного или бактериального заболевания. Например, при кори это кашель и характерная сыпь.
- Интоксикационный миелит во многих случаях является следствием острого или хронического отравления (вредные производства) солями тяжелых металлов, растворителями, спиртами.
- Травматический – вследствие травмы позвоночника. Это и механическое повреждение или сдавливание спинного мозга с нарушением его функций, и возможное проникновение инфекции в спинномозговой канал через открытую рану.
- Нейроаллергический (аутомунный). Он вызывается системными заболеваниями, например, при рассеянном склерозе миелит является одним из признаков заболевания. Он проявляется и на ранних этапах появления раковых опухолей.
|
|
Это заболевание, к счастью, не считается распространенным, т.к. встречается у 5 человек из миллиона.
Симптомы первичной и вторичной формы заболевания
Своевременная и правильная диагностика заболевания позволяет улучшить прогнозы выздоровления больного. Стоит помнить, что первые симптомы заболевания очень схожи с другими болезнями спины. Таким образом, чем раньше будет определено заболевание, тем лучше прогнозы к выздоровлению. Симптоматика первичного миелита выглядит таким образом:
- В первую очередь возникает продромальный период, который может длиться 1—3 дня, в зависимости от вида и типа миелита. Основными признаками этого периода является лихорадка, общая усталость, боли в спине, мышцах, головные боли и т. д. Поперечный миелит характеризуется болями в поперечном отделе спины. Этот симптом можно легко спутать с обыкновенной поясничной болью.
- Далее возникают покалывающие боли в различных зонах спинного мозга (в зависимости от локализации воспалительного процесса).
- Следующие симптомы характеризуют поражение спинного мозга. К таким симптомам относится уменьшение болевых ощущений, слабость в ногах, уменьшение рефлекторных реакций, чувствительности кожи и конечностей, излишний метеоризм (выделение газов), трудности в акте дефекации и при мочеиспускании.
- На последнем этапе, на теле человека возникают пролежни и язвы.
Отличительной особенностью первичного миелита является то, что он имеет достаточно высокую скорость протекания заболевания. Все стадии миелита могут пройти всего за несколько дней. Несмотря на это, встречаются случаи, когда первичный миелит развивается на протяжении месяца и больше.
Что касается симптомов вторичного миелита, то это заболевание бывает достаточно сложно определить. В большинстве случаев, его выделяют только на пике развития основного заболевания, на почве которого и развивается миелит. Так, например, при ветрянке или кори ухудшение состояния, и обнаружение миелита может произойти на 3—7 сутки протекания основной болезни.
Как развивается миелит?
Симптомы миелита появляются постепенно, и для первого — продромального — периода характерны общие признаки, сопровождающие развитие многих болезней:
- общая слабость и недомогание;
- болевой синдром в мышцах и суставах;
- повышение температуры до 39°С.
Дальнейшее развитие заболевания определяется формой миелита и характером его распространения:
- Острые формы очагового миелита начинаются с присоединения к описанной выше симптоматике слабо выраженных болей в области грудины и в спинальном отделе. Ноги реагируют нарушением чувствительности (парестезией), первым проявлением которого являются онемение и покалывания. По мере развития патологии онемение усиливается, параллельно нарушается нормальное функционирование кишечника и мочевого пузыря, что проявляется их дисфункциями — недержанием или задержкой опорожнения. Если имеются очаговые поражения спинного мозга, боли и нарушения чувствительности локализуются в одном месте, при диффузном остром миелите — носят блуждающий характер.
- Чаще других отделов позвоночника страдает грудная область, характерным признаком этого является паралич нижних конечностей спастического характера. Из-за мышечного гипертонуса при грудном миелите часто возникают судороги. Стремительный прогресс поперечного миелита спинного мозга, напротив, сопровождается гипотонусом мышц, со временем перетекающим в спастический паралич.
- Подострая и хроническая формы сопровождаются умеренным болевым синдромом, локализованном в области спины и проявляющимся чуть ниже пораженного отдела позвоночника. Слабо выраженный паралич сменяется спазмом с присоединением патологических рефлексов. Нарушенные в области малого таза кровообращение и трофика тканей приводят к образованию пролежней. Они, в свою очередь, вместе с застойными явлениями в мочевыделительной системе делают организм особенно уязвимым для инфекций и могут привести к заражению крови.
Причины миелита
Иногда точно установить причину развития миелита не представляется возможным, но в большинстве случаев, основные “пусковые факторы” все-таки известны. Единственная используемая в клинической неврологии классификация миелита основана именно на этиологии, то есть причине возникновения. Согласно этой классификации, выделяют три варианта заболевания: инфекционный, травматический и интоксикационный.
Инфекционный миелит. Составляет почти половину всех случаев. Этот вид, в свою очередь, разделяется на две группы: первичный (в случае, если инфекция изначально проникла только в спинной мозг) и вторичный (если воспаление возникло после проникновения в спинной мозг инфекции из других очагов). Причинами инфекционного миелита чаще всего оказываются: вирус простого герпеса I и II типа, цитомегаловирусная инфекция, микоплазмы, сифилис, ВИЧ, энтеровирусные инфекции. Несколько реже этиологическим фактором может быть менингококковая инфекция и бореллии. Вторичный инфекционный миелит возникает преимущественно при остеомиелите позвоночника и при заносе инфекции с кровью.
Травматический, интоксикационный и другие виды миелита. Интоксикационный миелит возникает под воздействием ядов, тропных к клеткам спинного мозга. Такое воспаление может возникать как при остром отравлении (к примеру, рядом лекарственных средств и психотропных препаратов), так и при хроническом действии отравляющего вещества (чаще всего это касается вредного производства).
Миелит, возникший вследствие травмы позвоночника, имеет два компонента. Во-первых, непосредственное механическое воздействие на спинной мозг неизбежно приводит к нарушению его функций. Во-вторых, при травмировании микроорганизмы могут попасть в спинной мозг через рану. Помимо этого, спинальное воспаление может быть вызвано некоторыми системными заболеваниями. Чаще всего можно встретить миелит на фоне рассеянного склероза (в этом случае миелит правомерно будет назвать симптомом основной болезни), ряда аутоиммунных заболеваний и васкулита. Также миелит часто развивается как компонент паранеопластического синдрома, возникающего на ранних стадиях роста злокачественной опухоли.
Treatment
Since each case is different, the following are possible treatments that patients might receive in the management of myelitis.
Intravenous steroids
High-dose intravenous methyl-prednisolone for 3–5 days is considered as a standard of care for patients suspected to have acute myelitis, unless there are compelling reasons otherwise. The decision to offer continued steroids or add a new treatment is often based on the clinical course and MRI appearance at the end of five days of steroids.
Plasma exchange (PLEX)
Patients with moderate to aggressive forms of disease who do not show much improvement after being treated with intravenous and oral steroids will be treated with PLEX. Retrospective studies of patients with TM treated with IV steroids followed by PLEX showed a positive outcome. It also has been shown to be effective with other autoimmune or inflammatory central nervous system disorders. Particular benefit has been shown with patients who are in the acute or subacute stage of the myelitis showing active inflammation on MRI. However, because of the risks implied by the lumbar puncture procedure, this intervention is determined by the treating physician on a case-by-case basis.
Immunosuppressants/Immunomodulatory agents
Myelitis with no definite cause seldom recurs, but for others, myelitis may be a manifestation of other diseases that are mentioned above. In these cases, ongoing treatment with medications that modulate or suppress the immune system may be necessary. Sometimes there is no specific treatment. Either way, aggressive rehabilitation and long-term symptom management are an integral part of the healthcare plan.
Prospective research direction
Central nervous system nerve regeneration would be able to repair or regenerate the damage caused to the spinal cord. It would restore functions lost due to the disease.
Engineering endogenous repair
Currently, there exists a hydrogel based scaffold which acts as a channel to deliver nerve growth-enhancing substrates while providing structural support. These factors would promote nerve repairs to the target area. Hydrogels’ macroporous properties would enable attachment of cells and enhance ion and nutrient exchange. In addition, hydrogels’ biodegradability or bioresolvability would prevent the need for surgical removal of the hydrogel after drug delivery. It means that it would be dissolved naturally by the body’s enzymatic reaction.
Biochemical repair
-
- Neurotropic factor therapy and gene therapy
- Neurotropic growth factors regulate growth, survival, and plasticity of the axon. They benefit nerve regeneration after injury to the nervous system. They are a potent initiator of sensory axon growth and are up-regulated at the lesion site. The continuous delivery of neurotropic growth factor (NGF) would increase the nerve regeneration in the spinal cord. However, the excessive dosing of NGF often leads to undesired plasticity and sprouting of uninjured sensory nerves. Gene therapy would be able to increase the NGF efficacy by the controlled and sustained delivery in a site-specific manner.
Stem cell based therapies
The possibility for nerve regeneration after injury to the spinal cord was considered to be limited because of the absence of major neurogenesis. However, Joseph Altman showed that cell division does occur in the brain which allowed potential for stem cell therapy for nerve regeneration. The stem cell-based therapies are used in order to replace cells lost and injured due to inflammation, to modulate the immune system, and to enhance regeneration and remyelination of axons.Neural stem cells (NSC) have the potential to integrate with the spinal cord because in the recent past investigations have demonstrated their potential for differentiation into multiple cell types that are crucial to the spinal cord. Studies show that NSCs that were transplanted into a demyelinating spinal cord lesion were found to regenerate oligodendrocytes and Schwann cells, and completely remyelinated axons.