Паротит острый
Содержание:
- Течение болезни
- К какому врачу обратиться
- Классификация
- Первые признаки болезни
- Профилактика эпидпаротита
- Причины заболевания и его возбудитель
- Осложнения паротита
- Первые признаки болезни свинка: симптомы у взрослых и детей
- Симптомы свинки
- Течение болезни
- Паротит: симптомы у детей
- Как проводится диагностика
- Профилактика паротита
- Как можно заразиться?
Течение болезни
Инкубационный период (отрезок времени от момента заражения до развития симптомов) составляет 11-23 дней; чаще — 13-19 дней. У некоторых за 1-2 дня наблюдаются продромальные явления (разбитость, недомогания, боли в мышцах, головные боли, познабливания, нарушения сна и аппетита). С развитием болезни симптомы становятся более выраженными, отмечаются признаки поражения слюнных желез: сухость во рту; боли в области уха, усиливающиеся при жевании, разговоре.
Классификация
А. Манифестантные формы:
- Неосложнённые: поражение только слюнных желёз, одной или нескольких.
- Осложнённые: поражение слюнных желёз и других органов (менингит, менингоэнцефалит, панкреатит, орхит, мастит, миокардит, артриты, нефрит).
По тяжести течения:
- легкие (в том числе стертые и атипичные): протекающие с субфебрильной температурой тела, с отсутствием или слабо выраженными признаками интоксикации, без осложнений.
- среднетяжёлые: протекающие с фебрильной температурой (38-39,9°С), длительной лихорадкой и выраженными симптомами общей интоксикации (озноб, головная боль, артралгия и миалгия), значительным увеличением слюнных желез, чаще — двусторонним паротитом, наличием осложнений.
- тяжелые: протекающие с высокой температурой (40°С и выше), длительным её повышением (до 2 нед. и более), резко выраженными признаками общей интоксикации (астенизация, резкая слабость, тахикардия, снижение АД, нарушение сна, анорексия и др.).
Б. Инаппарантная форма инфекции.
В. Резидуальные явления эпидемического паротита.
- атрофия яичек;
- бесплодие;
- диабет;
- глухота, нарушение функций центральной нервной системы.
Лихорадка максимальна на 1-2-й день, продолжается 4-7 дней. Поражение слюнных желез: область железы болезненна. Боль выражена в некоторых точках: впереди мочки уха, позади мочки уха (симптом Филатова) и в области сосцевидного отростка. Симптом Мурсу — воспалительная реакция слизистой оболочки в области выводного протока пораженной околоушной железы. Кожа над ней напряжена, лоснится, припухлость может распространиться и на шею. Увеличение в течение 3 дней достигает максимума, держится 2-3 дня и постепенно (в течение 7-10 дней) уменьшается.
Прогноз при эпидемическом паротите благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших), однако следует учитывать риск глухоты и атрофии яичек с последующим бесплодием.
Подтверждение диагноза
Из лабораторных методов подтверждения диагноза наиболее доказательным является выделение вируса паротита из крови, смывов из глотки, секрета околоушной слюнной железы, спинномозговой жидкости и мочи.
Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2-3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что даёт возможность наиболее быстро получить ответ.
Серологические методы позволяют выявить нарастание титра антител только через 1-3 недели от начала заболевания. Используются различные методы. Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РНГА). Исследуют парные сыворотки: первая берется в начале болезни, вторая — спустя 2-4 недели. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
К какому врачу обратиться
При появлении у ребенка признаков острой инфекции нужно вызвать педиатра на дом, а взрослому — обратиться к инфекционисту. Нередко взрослые люди с этим заболеванием попадают на прием к стоматологу или ЛОР-врачу, которые должны вовремя распознать паротит. При развитии осложнений необходим осмотр невролога (при развитии менингита), гастроэнтеролога (при панкреатите), уролога (при развитии орхита) или гинеколога (при поражении яичников). Будет полезна консультация диетолога. Видео-версия статьи:
Классификация
Эпидемический паротит, или, как его называют, паротит вирусный, при котором железы поражаются вирусом, называется специфическим. Он наиболее распространен, практически всегда протекает с характерными яркими симптомами. Неспецифический паротит протекает бессимптомно или со слабовыраженными симптомами. Порой это затрудняет диагностику, особенно если неспецифическим было протекание первых симптомов, «вторая волна» атаки вируса в этом случае воспринимается неожиданно, что чревато осложнениями.
Инфекционный паротит заразен, он всегда вызван вирусом. Неинфекционный опасности для окружающих не представляет. Поражение слюнных желез при банальном паротите может быть вызвано травмой околоушных желез, переохлаждением. Такой паротит еще называют неэпидемическим.
Протекать паротит может в трех формах:
- легкая (симптомы не выражены или выражены слабо — температура 37.0-37.7 градусов без явной интоксикации);
- средняя (симптомы выражены умеренно — температура до 39.8 градусов, железы сильно увеличены);
- тяжелая (симптомы выражены ярко, состояние ребенка тяжелое — температуры выше 40,0 градусов с длительным присутствием, сильная интоксикация, снижение артериального давления, анорексия).
Обычно паротит протекает остро. Но в некоторых случаях встречается и хронический недуг, который время от времени дает знать о себе воспалениями в заушных слюнных железах. Хронический паротит обычно относится к неинфекционному. Вульгарный (обычный паротит) протекает на фоне поражения только слюнных желез. Осложненное заболевание — это недуг, при котором поражаются и другие железы, а также нервная система ребенка.
Первые признаки болезни
Источником заражения может быть только человек, инфекция передается при разговоре (то есть, воздушно-капельным путем) во время непосредственного контакта с зараженным. В медицинской практике встречались случаи, когда возбудитель (парамиксовирус) передавался через контакт с предметами (игрушками, столовыми приборами), на которых осталась слюна инфицированного человека.
 Контакт с заражёнными детьми, например, в детском саду может привести к заражению
Контакт с заражёнными детьми, например, в детском саду может привести к заражению
Основная опасность заключается в том, что заразной свинка становится за несколько дней до того, как появляются первые проявления, то есть, ребенок чувствует себя полностью здоровым, но при этом заражает и других детей.
От заболевшего ребенка можно заразиться еще в среднем в течение недели после появления первых признаков паротита. Восприимчивость к свинке очень высокая, причем в большей степени рискуют заразиться мальчики. Четко наблюдается сезонность вспышек болезни – начало весны, период с марта по конец апреля месяца.
Попадая в организм, вирус проникает в слюнные железы, после чего разносится в поисках подходящих условий для размножения. Свинка поражает железистые органы и органы нервной системы. Обычно поражение слюнных желез происходит в первую очередь, но иногда и одновременно с распространением вируса по организму. Болезнь развивается стремительно, симптомы быстро нарастают по своей интенсивности. К первым проявлениям свинки относят:
- значительное повышение температуры (обычно до отметки 39-40 градусов);
- ощущение общей слабости;
- отказ от приема пищи из-за потери аппетита;
- попытки открыть рот и говорить сопровождаются сильными болевыми ощущениями в области ушей (боль может усиливаться в ночное время, может присутствовать шум в ушах).
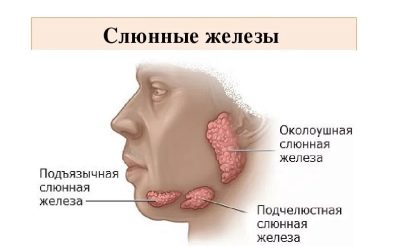
Первичные симптомы обычно присутствуют одиночно в первые сутки после начала болезни, после чего проявляются и другие проявления заражения. Специфический симптом свинки, который обычно и позволяет диагностировать болезнь во время первичного осмотра, — это формирование за ушами припухлости, которая постепенно увеличивается и может перейти на шею. Название «свинка» было дано паротиту из-за изменений лица ребенка – припухлость растет, оттопыривая вперед мочки ушей.
Профилактика эпидпаротита
Специфическая
Специфическая профилактика свинки проводится путём плановой вакцинации детского населения. Вакцинация на сегодняшнее время является самым надёжным и эффективным способом предотвращения заражения и распространения инфекции.
Если в довакцинальный период показатель заболеваемости в России составлял 412,8 на 100 тысяч населения, то на момент 2016 года он был 0,54 на 100 тысяч населения.

Плановая профилактика
На сегодняшний день вакцинацию против паротита проводят одновременно с вакцинацией против кори и краснухи, используя ди– и тривакцины.
Прививка против эпидемического паротита проводится детям в 12 месяцев.
Ревакцинация — в 6 лет.
Двукратное введение вакцины против паротита необходимо для формирования хорошей иммунологической прослойки среди населения, т. к. одна прививка формирует иммунитет у 75 % привитых, а при введении второй дозы защитный уровень антител создаётся уже у 95-98 %. Ревакцинация безвредна и делается без предварительного определения антител.
Общая характеристика вакцины против свинки:
- вакцина живая, т. е. содержит лишённый вирулентности вакцинный штамм, выпускается в форме порошка;
- в составе есть антибиотик гентамицина сульфат;
- вакцинация переносится хорошо, постпрививочные реакции и осложнения отмечаются очень редко.
Вакцины, применяемые в нашей стране:
- Монокомпонентная паротитная вакцина (ЖПВ). Для культивирования вируса используют клетки эмбрионов японских перепелов. Производится в России.
- Двухкомпонентная: против кори и паротита. Производится в России.
- Тривакцина: используется сразу против кори, краснухи и паротита. Это ММR-II (производитель США); Приорикс (Бельгия) и индийская тривакцина.
Экстренная профилактика
Производят введение вакцины не болевшим детям с 12 месяцев, подросткам, а также взрослым. Вакцину целесообразно вводить в таких случаях не позднее 72 часов с момента контакта.
Для предупреждения распространения инфекции в очаге подлежат вакцинации следующие группы лиц в возрасте до 35 лет:
- ранее не вакцинированные и не болевшие паротитом;
- получившие только одну прививку и с момента этой вакцинации уже прошло полгода;
- лица, у которых неизвестно была или нет вакцинация;
- лица, у которых при серологическом обследовании не был обнаружен защитный титр антител против свинки.
Пассивная профилактика
Она менее эффективна, чем постэкспозиционная вакцинация.
Детям, у которых на момент контакта имеются основания для медицинского отвода (противопоказания или возраст менее 12 месяцев) вводится иммуноглобулин, но не позднее 5 дней.

Вакцинация при особых условиях
Особые условия таковы:
- если произошло нарушение календарных сроков вакцинации, то стараются сделать ревакцинацию в сроки до достижения 7-летнего возраста. Минимальный промежуток между первой и второй дозами вакцины — 6 месяцев;
- начать прививаться можно в любом возрасте старше 1 года;
- прививку против паротита можно совмещать с коревой и краснушной вакцинами(в одном шприце); АКДС и от гепатита В, соблюдая условие — вводить в разные части тела; живой полиомиелитной вакциной;
- после переливания крови и её препаратов, в т. ч. иммуноглобулина, вакцинируют против паротита через 6 месяца.
Прививочные реакции:
- общие: с 4 — 12 дня после прививки может подниматься температура;
- местные: в срок до 42 дня может увеличиться околоушная слюнная железа, незначительно покраснеть место инъекции.
Возможные осложнения:
- орхит (частота 1:200 000, прогноз благоприятный);
- серозный менингит (1:1 000 000, в России и Европе давно не регистрировалось подобное осложнение);
- у людей с гиперчувствительностью к белку могут быть аллергические реакции на белковые составляющие.
Противопоказания:
иммунодефициты (также и онкология);
При инфицированности вирусом иммунодефицита человека вакцинация не противопоказана.
- тяжёлые проявления аллергии на белок и аминогликозиды;
- беременность (желательно не планировать беременность в период до 3 месяцев после прививки);
- относительные противопоказания: острый период различных болезней (вакцинируют после выздоровления или в фазу ремиссии).
Если производилась терапия иммуноглобулином или переливанием крови, то ждут 3 — 6 месяцев для исключения возможности нейтрализации вакцинного вируса специфическими антителами.
Неспецифическая
Неспецифическая профилактика включает следующие мероприятия:
- лиц, заболевших свинкой, изолируют на 9 дней;
- контактных лиц (дети до 10 лет), которые не болели и не вакцинировались, разобщают на 21 день;
- за всеми контактными устанавливают медицинское наблюдение (осмотр, измерение температуры тела);
- помещение проветривают и проводят влажную уборку с дезинфицирующими растворами.

Причины заболевания и его возбудитель
Возбудителем эпидемического паротита есть вирус. Его относят к парамиксовирусам. Имеет достаточно большие размеры, неправильную форму. В его структуру входят нейраминидаза и гемагглютинин.
Так, в нормальных условиях он способен сохраняться в течение нескольких часов. В условиях низкой температуры может сохранять способность инактивироваться в течение полугода. Он погибает при нагревании до 80 градусов в течение 30 минут. На него губительно воздействует ультрафиолетовое излучение, раствор лизола в концентрации 1%, раствор формальдегида 2%, другие препараты для дезинфекции.
Источником паротитной инфекции есть человек. Заразиться свинкой очень легко в детских коллективах. Человек является заразным за 1 или 2 дня до проявления симптомов. Инкубационный период заболевания составляет от 9 до 29 дней с момента попадания возбудителя в организм. Когда симптомы заболевания исчезают, человек является незаразным. Возбудитель передается преимущественно воздушно капельным путем.
Существует риск передачи этого инфекционного заболевания и посредством использования повседневных предметов, при несоблюдении общих правил гигиены.
Эпидемиология
Болезнь преимущественно поражает детей. Мальчики заболевают приблизительно в полтора раза чаще. Преимущественно патология развивается в возрасте от трех до семи лет. 90% случаев вирусного паротита диагностируются у детей до 15 лет. Наибольшая частота поражения вирусом весной. Поздним летом и ранней осенью отмечается минимум заболеваемости паротитом.
Осложнения паротита
Воспаление околоушных желез сопровождается опасными осложнениями. Причем они могут появляться одновременно с воспалением или же появляться через несколько недель, месяцев или даже лет. Паротит может вызвать поражение практически всех жизненно важных органов. Особенно он опасен для мужчин, потому что воспаление яичек способно вызвать бесплодие.
Рассмотрим подробнее некоторые наиболее распространенные осложнения после свинки.
Менингит
При развитии менингита у человека поражается головной мозг. Такой болезнью страдают преимущественно мальчики. Симптомы, свидетельствующие о том, что в организме произошло воспаление мозговых оболочек, проявляются после того, как развилось поражение слюнных желез.
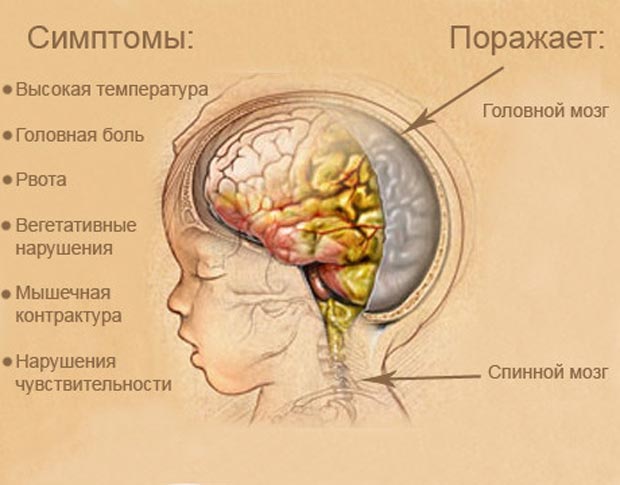
При присоединении симптомов менингоэнцефалита появляются такие симптомы:
- нарушения сознания;
- выраженная сонливость;
- дисфункция сухожильных и периостальных рефлексов;
- парезы и параличи лицевого нерва;
- гемипарезы;
- нарушения зрачковых рефлексов.
Молниеносная форма менингита отличается высоким риском летального исхода.
Орхит
Очень частое осложнение эпидемического паротита у мальчиков и мужчин — воспаление яичек. Иногда симптомы, свойственный орхиту, наблюдаются уже на 5 или 7 день от начала заболевания. Признаки орхита такие:
- внезапное повышение температуры тела до 39, иногда и до 40 градусов;
- сильная боль в области мошонки;
- распространение болевых ощущений на низ живота;
- значительное увеличение размеров яичек;
- изменение цвета мошонки — она становится багровой, с синеватым оттенком.
Продолжительность лихорадки при орхите — от 3 дней до недели. Яичко может быть увеличенным в размерах в течение около недели. После этого боль становится менее выраженной.
Панкреатит
Эпидемический паротит способен вызвать воспалительное поражение поджелудочной.
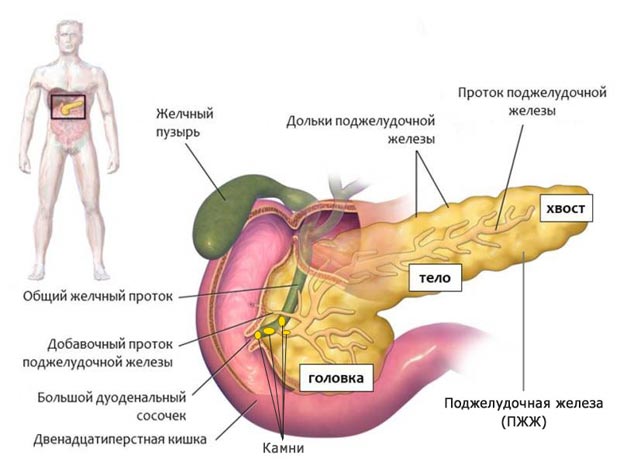
Он проявляется в виде таких симптомов:
- мучительной боли в области животы;
- сильной рвоты;
- тошноты;
- лихорадки;
- напряжением мышц брюшной полости.
Другие осложнения
Иногда паротит может вызывать заболевание ушей. Это очень опасно, так как у больных существует риск развития глухоты. На поражение органа слуха указывают такие признаки, как звон в ушах, рвота, головокружение, нарушение координации движений.
Артрит развивается в очень редких случаях. Чаще всего болезнь поражает мужчин. В основном поражаются крупные суставы. Они болезненны, в них отмечается появление выпота. Симптоматика артрита может сохраняться в течение нескольких месяцев.
Паротит может вызывать такие заболевания, как простатит, нефрит. Они проявляются сравнительно редко. У женщин может развиваться оофорит.
Первые признаки болезни свинка: симптомы у взрослых и детей
Инкубационный период характеризуется отсутствием каких-либо явных симптомов. Как правило, он длится 2-3 дня. Способ передачи инфекции — воздушно-капельный, также заражение проникает в организм через бытовые предметы. Для того чтобы выявить паротит, необходимо тщательно проанализировать симптомы заболевания. В некоторых случаях инкубационный период длится до 15 дней. За данный промежуток времени вирус способен размножаться и прогрессировать в дыхательных путях. После этого возбудитель инфекции прорывается в кровь. В вечернее время температура у пациента часто повышается и может достигать отметки 40°С. Увеличиваются и поражаются обе околоушные слюнные железы. Иногда это происходит с одной из них.
Для того чтобы излечить заболевание, в обязательном порядке необходим постельный режим
В процессе течения паротита важно употреблять только здоровую пищу. Искусственные продукты питания требуется исключить из рациона
Рекомендуется пить очищенную воду в больших количествах, принимать витамины по назначению доктора. Лечение выявленных признаков у мужчин и женщин предусматривает этиотропную терапию, она, в первую очередь, направлена на устранение возбудителя и включает в себя применение противовирусных лекарств. Жаропонижающие средства тоже важны в процессе лечения, среди них парацетамол, ибупрофен, нурофен. Важно, чтобы у пациента была хорошая переносимость и не возникла аллергия в результате их применения. Данные лекарственные средства употребляются только по назначению врача.
Чтобы эпидемический паротит прошел как можно быстрее, пациенту следует соблюдать постельный режим. Чтобы избежать таких осложнений, как отек мозга, сдавливание периферических нервов, необходимо принимать диакарб и фуросемид с препаратами, содержащими калий. Если развивается панкреатит, необходим строжайший постельный режим.
В первые 2 дня эпидемического паротита следует отказаться от еды, питательные препараты в этот период вводятся только внутривенно. Далее больному требуется соблюдать строгую диету, а именно стол № 5. Если у пациента имеется орхит, полиневрит, панкреатит или менингит, необходимо исключительно стационарное лечение, а железистую форму заболевания можно вылечить в домашних условиях. Курс терапии составляет в среднем полмесяца.
Симптомы свинки
При инфицировании в первые дни симптомы могут отсутствовать, идет инкубационный период 9 — 26 дней. В это время вирус крепнет и размножается. Достигнув максимума, возбудитель проникает в кровеносные сосуды. После этого появляются первые признаки болезни. Большинство случаев заболевания паротита характеризуются резким увеличением температуры без головной боли, озноба и чувства слабости.
Главный симптом — опухоль на слюнных железах с чувством сильной боли. Лицо в области щек отекает, жевать становится трудно, во рту появляется сухость. На следующем этапе поражается нервная система, у девочек развивается оофорит (заболевание яичника), у мальчиков – орхит (воспаление яичек).
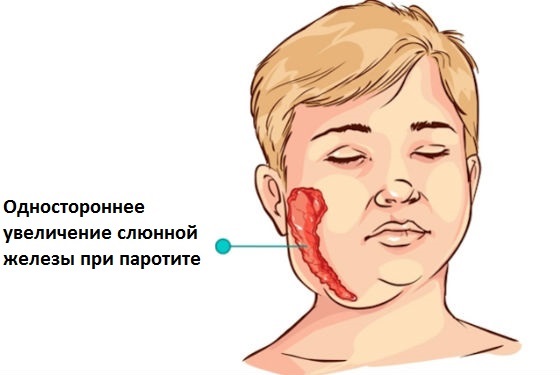
Без осложнений болезненность состояния наблюдается три дня, потом уменьшается. Постепенно спадают отеки, которые лишь иногда сохраняются до 2 недель. Чаще всего так бывает у взрослых. У них температура поднимается до 38°С и держится весь период заболевания.
Течение болезни
Инкубационный период (отрезок времени от момента заражения до развития симптомов) составляет 11-23 дней; чаще — 13-19 дней. У некоторых за 1-2 дня наблюдаются продромальные явления (разбитость, недомогания, боли в мышцах, головные боли, познабливания, нарушения сна и аппетита). С развитием болезни симптомы становятся более выраженными, отмечаются признаки поражения слюнных желез: сухость во рту; боли в области уха, усиливающиеся при жевании, разговоре.
Классификация
А. Манифестантные формы:
- Неосложнённые: поражение только слюнных желёз, одной или нескольких.
- Осложнённые: поражение слюнных желёз и других органов (менингит, менингоэнцефалит, панкреатит, орхит,эпидидимит мастит, миокардит, артриты, нефрит).
По тяжести течения:
- легкие (в том числе стертые и атипичные): протекающие с субфебрильной температурой тела, с отсутствием или слабо выраженными признаками интоксикации, без осложнений.
- среднетяжёлые: протекающие с фебрильной температурой (38-39,9°С), длительной лихорадкой и выраженными симптомами общей интоксикации (озноб, головная боль, артралгия и миалгия), значительным увеличением слюнных желез, чаще — двусторонним паротитом, наличием осложнений.
- тяжелые: протекающие с высокой температурой (40°С и выше), длительным её повышением (до 2 нед. и более), резко выраженными признаками общей интоксикации (астенизация, резкая слабость, тахикардия, снижение АД, нарушение сна, анорексия и др.).
Б. Инаппарантная форма инфекции.
В. Резидуальные явления эпидемического паротита.
- атрофия яичек;
- бесплодие;
- диабет;
- глухота, нарушение функций центральной нервной системы.
Лихорадка максимальна на 1-2-й день, продолжается 4-7 дней. Поражение слюнных желез: область железы болезненна. Боль выражена в некоторых точках: впереди мочки уха, позади мочки уха (симптом Филатова) и в области сосцевидного отростка. Симптом Мурсу — воспалительная реакция слизистой оболочки в области выводного протока пораженной околоушной железы. Кожа над ней напряжена, лоснится, припухлость может распространиться и на шею. Увеличение в течение 3 дней достигает максимума, держится 2-3 дня и постепенно (в течение 7-10 дней) уменьшается.
Прогноз при эпидемическом паротите благоприятный, летальные исходы бывают очень редко (1 на 100 000 заболевших), однако следует учитывать риск глухоты и атрофии яичек с последующим бесплодием.
Подтверждение диагноза
Из лабораторных методов подтверждения диагноза наиболее доказательным является выделение вируса паротита из крови, смывов из глотки, секрета околоушной слюнной железы, спинномозговой жидкости и мочи.
Иммунофлюоресцентные методы позволяют обнаружить вирусы на клеточной культуре уже через 2-3 дня (при стандартном методе исследования — лишь через 6 дней). Иммунофлюоресцентный метод позволяет обнаружить вирусный антиген непосредственно в клетках носоглотки, что даёт возможность наиболее быстро получить ответ.
Серологические методы позволяют выявить нарастание титра антител только через 1-3 недели от начала заболевания. Используются различные методы. Наиболее информативным является твердофазный иммуноферментный анализ, более поздние результаты получают с помощью более простых реакций (РСК и РНГА). Исследуют парные сыворотки: первая берется в начале болезни, вторая — спустя 2-4 недели. Диагностическим считается нарастание титра в 4 раза и более. Может быть использована внутрикожная проба с антигеном (аллергеном). Диагностическим считается переход отрицательной пробы в положительную. Если кожная проба будет положительной уже в первые дни болезни, то это свидетельствует о том, что человек ранее перенес паротит.
Паротит: симптомы у детей
Эпидемический паротит, как и любая другая инфекция, располагает несколькими актуальными для себя стадиями, из которых первой является инкубационный период, его длительность составляет порядка 12-21 дней.
Вслед за проникновением в детский организм вируса через слизистые дыхательных путей происходит его попадание в кровь, после чего он распространяется по всему организму. Вирус преимущественно сосредотачивается в области железистых органов (поджелудочная железа, слюнные железы, щитовидная железа, яички, простата), а также к ЦНС. Именно в этих органах происходит накопление и размножение вируса, который к завершению инкубационного периода вновь оказывается в крови – это уже определяет вторую волну вирусемии. Длительность нахождения вирусов в крови составляет порядка около 7 дней, на протяжении которых становится возможным их обнаружение с использованием специализированных исследовательских методик.
Далее следует такой этап паротита, как этап появления клинической симптоматики. Классическое течение эпидемического паротита у детей характеризуется появлением температуры (около 38 градусов). Уже через день-два возникает отечность в комплексе с болезненностью, локализованные со стороны околоушной слюнной железы. Воспаление слюнной железы, соответственно, приводит к нарушению ее функций, это, в свою очередь, вызывает сухость во рту.
Учитывая то, что слюна сама по себе обладает антибактериальными, а также пищеварительными свойствами, возникающее нарушение провоцирует появление диспепсических расстройств (боль в животе, тошнота, нарушения стула) и появление в полости рта бактериальных инфекций (стоматитов). Паротит у детей может протекать как в двусторонней форме поражения слюнной железы, так и в форме двусторонней.
Кроме околоушной железы поражению свинкой также могут быть подвержены подъязычные и подчелюстные слюнные железы. За счет этого лицо приобретает одутловатость, в особенности это проявление выражено в околоушной и подбородочной областях. На основании характерных для заболевания проявлений, в народе его называют свинкой – из-за сходства со свиной «мордой».
При вовлечении других органов в воспалительный процесс, происходит развитие осложненного эпидемического паротита. У детей в этом случае возникает тяжесть в животе и нарушения стула, тошнота и рвота.
Дети более старшего возраста (школьный возраст) при данном заболевании могут столкнуться с поражением яичек (орхитом), а также с поражением предстательной железы (то есть с простатитом). В основном у детей поражению подвергается лишь одно яичко, в котором образуется отек. Помимо этого на мошонке кожа становится красной, на ощупь теплой.
В случае с простатитом локализация болезненности сосредотачивается в области промежности. Ректальное исследование определяет наличие опухолевого образования, наличию которого также сопутствует проявление болезненности. Что касается девочек, то в этом случае возможным становится поражение яичников, чему сопутствуют симптомы в виде тошноты и боли в животе.
Течение паротита у детей возможно не только в классической форме его проявления, но и в стертой форме и форме бессимптомной. Стертая форма протекает при незначительном повышении температуры (до 37,5 градусов), отсутствует характерное поражение слюнных желез (или же оно незначительно и исчезает через несколько дней). Соответственно, бессимптомная форма паротита у детей протекает без какой-либо симптоматики, ничем их не беспокоя. Одновременно с этим именно указанные формы являются самыми опасными для окружения ребенка – в этом случае он является распространителем заболевания, которое, в свою очередь, не всегда проявляет себя соответствующим образом, лишая возможности проведения своевременных карантинных мероприятий.
Как проводится диагностика
Диагностирование заболевания проводится не только по наличию характерных симптомов, поскольку появление отеков и припухлостей может наблюдаться и при других инфекциях. Наиболее точным способом диагностирования свинки является иммуноферментный анализ, проведенный в лабораторных условиях.
Данное обследование направлено на выявление сформированных антител к заболеванию, что можно определить при оценке состояния иммунитета. Лабораторные исследования направлены на определение уровня содержания белковых частиц в составе крови. Под влиянием патогенных микроорганизмов эти белки начинают активно вырабатываться, насыщая кровь пораженными частицами.

Антитела типа IgM выявляются в 70% случаев на вторые сутки развития заболевания. При дальнейшем течении заболевания наличие антител подтверждается в большинстве случаев. При проведении анализов отмечаются случаи отсутствия антител, что говорит о ранее проведенной вакцинации. Такое явление сопровождается выраженным ростом уровня антител типа IgG.
Лаборатория, в которой будет проводиться обследование, имеет свои установленные показатели нормы. После получения результатов анализов сравнить указанные нормы можно в специальном бланке. Отрицательным результатом считается уровень антител ниже порового значения, а при увеличенном содержании – результат положительный.
| Ig M | Ig G | Описание результатов |
| — | — | Иммунитет к заболеванию отсутствует, что свидетельствует об отсутствии заболевания. Такие результаты возможны во время инкубационного периода. |
| — | + | Заболевание было уже перенесено либо была проведена вакцинация. |
| + | — | Заболевание проявляется в активной фазе (2-3 день). |
| + | + | Конец или середина фазы заболевания. После перенесенного паротита показатели могут оставаться на тех же значениях еще в течение 6 недель. |
Анализы в лаборатории будут приниматься с утра, натощак. Накануне не рекомендуется употреблять жирную пищу.
Профилактика паротита
Самой эффективной профилактикой заболевания «паротит» является вакцинация.
При вынужденном контакте не привитому ребенку с заболевшим, следует соблюдать следующие меры профилактики паротита: не общаться с больным на близком расстоянии, не пользоваться общей посудой, полотенцами и игрушками, часто проветривать помещение, заболевшему стоит надеть медицинскую маску.
Прививка от паротита

К счастью, заболевание «паротит» поддается специфической иммунопрофилактике, которой является прививка от паротита. Профилактика паротита путем иммунизации согласно календарю прививок проводится только в 42% странах. После введения прививок заболеваемость паротитом существенно снизилась.
Какие бывают вакцины от паротита
Существуют разные вакцины от паротита. Некоторые вакцины обеспечивают защиту только от свинки. Есть вакцины, которые защищают от кори и паротита. И, наконец, есть трехкомпонентные комбинированные вакцины, с помощью которых можно сделать прививку от паротита, краснухи и кори.
Прививку от паротита, краснухи и кори делают подкожно. Вакцину вводят под лопатку или в область наружной поверхности плеча. Разрешается внутримышечное введение вакцины.
График вакцинации от паротита
Вакцинация от паротита входит в график прививок у детей (календарь). Корь, паротит и краснуха – это те вирусные болезни, вакцинация которых проводится с возраста 12 месяцев. Согласно графику прививок, иммунизацию от них проводят одномоментно. Ревакцинация проводится в шестилетнем возрасте.
Реакция на прививку против паротита, кори и краснухи

Специфическая реакция на прививку от паротита, кори и краснухи бывает не сразу, а на 5-14 день после вакцинации. Корь, паротит и краснуха имеют разные симптомы. Этим обусловлено и то, что реакции после прививок от данных болезней могут иметь разные проявления.
Например, прививка от кори иногда вызывает повышение температуры, насморк, кашель, воспаление конъюнктивы глаз. Вакцина от паротита может стать причиной увеличения околоушных слюнных желез. Прививка от краснухи иногда вызывает увеличение затылочных лимфоузлов, сыпь на теле, лихорадку.
То есть, если ребенку была сделана прививка от паротита, краснухи и кори, то у него возможно проявление любых вышеперечисленных поствакцинальных реакций. Они не требуют лечения.
Помимо нормальных реакций на вакцинацию, возможно появление осложнений таких, как аллергические реакции, неврологические нарушения, артриты и другие.
Можно ли заболеть паротитом после прививки?
Защищает ли прививка от паротита от заболевания в будущем? Паротит после прививки, к сожалению, встречается. Это обусловлено тем, что после прививки от паротита количество защитных антител против вируса снижается уже через 5-7 лет. Таким образом, взрослое население становится более восприимчивым к свинке, нежели дети. Паротит после прививки у детей встречается редко.
Как можно заразиться?
Болезнь свинка — заболевание исключительно человеческое (справедливости ради надо отметить, что к вирусу чувствительны также и обезьяны, но при искусственном заражении). Лица мужского пола заражаются чаще в 1,5 раза, чем девочки и женщины. Восприимчивость к вирусу эпидемического паротита составляет почти 100 %.
По данным статистики, грудные дети и малыши до 2 лет меньше подвержены заражению, чем другие возрастные группы. Данный факт связан с получением младенцами материнских антител.
Источник инфекции- человек, больной паротитом. Вирус начинает покидать организм болеющего за 1-2 дня до разворачивания основной клинической картины. Продолжается этот заразный период до 9 дня заболевания. В качестве основного «транспортного средства» для высадки вирусного десанта в окружающую среду избрана слюна и моча больного (хотя вирус обнаруживается во всех биологических жидкостях).
Основной путь передачи: воздушно-капельный (при чихании, разговоре).
Следует отметить, что в случае эпидемического паротита, по сравнению с другими инфекциями, передаваемыми воздушно-капельным путём, вирус выделяется с меньшей интенсивностью, т. к. при свинке нет катаральных явлений. Помочь в этом отношении сможет сопутствующее острое респираторное заболевание.
Возможен также контактно-бытовой путь заражения (предметы обихода) и вертикальный (от матери к плоду через плаценту).
Наиболее вероятное время для заражения — осенне-зимний период, ранняя весна. В жарких странах сезонность чётко не выражена.